|
|
||||||||||
|
Лимфаденит – лечение. Лимфаденит паховый лечение антибиотикамиПаховый лимфаденит | Компетентно о здоровье на iLiveФункцией лимфатической системы есть задержка и уничтожение всевозможных инфекционных факторов, которые могут попадать в лимфоузлы с током лимфы а также с током крови, поэтому при попадании инфекции в лимфоузел, он может прийти в состояние раздражения и воспаления, вследствие чего и возникает лимфаденит. Паховый лимфаденит является одной из разновидностей воспаления лимфоузлов. Появление лимфаденита свидетельствует о появлении какого-либо заболевания инфекционной или же неинфекционной этиологии. Также увеличение лимфоузлов паховой области могут свидетельствовать о наличие злокачественных процессов в тазу или брюшной полости. По своей анатомической природе лимфатические узлы, что находятся в паховой области, способствуют поступлению и оттоку лимфатической жидкости к ягодицам, нижней части брюшной стенки, анальному каналу, нижним конечностям, половым органам женщины и мужчины. Поэтому появление лимфаденита в большинстве случаев говорит о развитии заболеваний вышеперечисленных частей и органов нашего тела. Лимфаденит паховых лимфоузловВ паховой зоне выделяют 3 группы лимфатических узлов:
Паховый лимфаденит подразделяют на два вида:
Относительно формы заболевания выделяют простой катаральный лимфаденит, который протекает без некротических и гнойных процессов и гнойный лимфаденит, который характеризуется усиленным интенсивным воспалением лимфоузла, частичным омертвением его тканей и в дальнейшем появлением абсцесса (нагноения). Данное состояние грозит задержкой оттока лимфы, перерастяжением и расширением лимфатических сосудов, отеками тазовых органов и нижних конечностей. Симптомы пахового лимфаденитаОсновными и доминирующими симптомами пахового лимфаденита есть увеличение лимфатических узлов, их болезненность при пальпации и в состоянии покоя. Также можно отметить боль и дискомфорт в нижней части живота во время физических нагрузок и ходьбы. Сопутствующими симптомами может быть повышение температуры тела, общее недомогание, озноб. Симптоматика более сложных форм лимфаденита характеризируется покраснением и отечностью кожных покровов в месте локализации лимфоузла. Данный симптом может говорить о гнойном процессе в лимфоузле, который нужно незамедлительно лечить, так как отсутствие лечения может привести к разрыву лимфоузла с последующим попаданием гноя в межмышечное пространство, также может появится некроз (омертвение) лимфоузла и окружающих тканей или же болезнь может распространиться на лимфатическую систему всего организма. Однако стоит также не игнорировать тот факт, что злокачественные образования тазовых органов могут давать метастазы в паховые лимфоузлы и тем самым вызывать их болезненность и увеличение. В этом случае необходимо прибегнуть к дополнительным методам диагностики. При появлении любого из вышеперечисленных симптомов, даже самых незначительных, нужно в обязательном порядке обратится к врачу, так как паховый лимфаденит и его осложнения могут привести к критическому состоянию всего организма. Острый паховый лимфаденитОстрых паховый лимфаденит характеризуется острым воспалительным процессом в лимфоузле. Причиной тому может стать какая-либо присутствующая в организме инфекция (напр. стафилококковая). К примеру наличие гнойной раны на ноге может спровоцировать попадание инфекции в лимфатический узел посредством лимфы. Также острый лимфаденит может возникнуть на фоне запущенного хронического пахового лимфаденита, который не поддавался лечению. Основными симптомами острого лимфаденита есть резко-болезненные увеличенные лимфоузлы, покраснение кожи в зоне лимфоузла, общее недомогание, повышенная температура тела. При отсутствии лечения узел начинает нагнаиваться, появляется абсцесс, который при разрыве переходит в флегмону и в дальнейшем соответственно появляется некроз (омертвение) тканей. Иногда острый гнойный лимфаденит может распространиться одновременно на нескольких лимфоузлах, поэтому подобные состояния требуют неотложной медицинской помощи, так как есть угроза заражения крови. Паховый лимфаденит у женщинУ женщин паховый лимфаденит в основном может появиться по причине наличия ряда причин, свойственных именно женщинам, это: кистозные образования внутренних половых органов, различные инфекционные и грибковые заболевания, злокачественные образования в тазовых органах. Протекает лимфаденит у женщин также как и у мужчин, с той же самой симптоматикой. Единственным отличием пахового лимфаденита у женщин и у мужчин есть его первопричина, в особенности тесная взаимосвязь заболеваний половых органов с заболеваниями паховых лимфатических узлов. Стоить заметить, что паховый лимфаденит у женщин может перейти в лимфогранулематоз, который обладает более серьезными последствиями. Поэтому своевременная диагностика и лечение может предотвратить женский организм от данного тяжелого состояния. Паховый лимфаденит у мужчинПаховый лимфаденит у мужчин часто возникает по причине метастазирования злокачественных опухолей внутренних и внешних половых органов непосредственно в сам лимфатический узел, а также по причине наличия венерических и инфекционных заболеваний. Течение и симптоматика болезни у мужчин такая же, как и у женщин. Если причиной пахового лимфаденита у мужчин есть метастазы злокачественных опухолей, то необходимо немедленно прибегать к консервативным или же к оперативным методам терапии, так как метастазирование опухолей в лимфатические узлы имеет свойство распространяться с большой скоростью и метастазы могут поразить целую группу как паховых лимфоузлов, так и внутренних тазовых лимфатических узлов. Паховый лимфаденит у детейПаховый лимфаденит у детей случается намного реже, нежели у взрослой части населения, по той причине, что дети не так подвержены инфицированию венерическими заболеваниями и среди детей практически не случается случаев онкологических заболеваний половых органов. Стоить также обратить внимание на возраст ребенка – если это подросток, то в обязательном порядке необходима консультация венеролога, но если это новорожденный или совсем малый ребенок, то причиной могут послужить внутриутробное инфицирование, иммунные проблемы, врожденные нарушения оттока лимфы. Очень часто причиной пахового лимфаденита у детей есть инфекционные заболевания которые случаются по причине травм и микротравм окружающих тканей и половых органов, мацерация кожи у новорожденных и т.п. Своевременная диагностика и лечения лимфаденита у детей очень важно, так как развитие болезни может стать фатальным для ребенка и в дальнейшем привести к массе сопутствующих заболеваний. ilive.com.ua Паховый лимфаденит — лечение пахового лимфаденита у мужчин и женщин
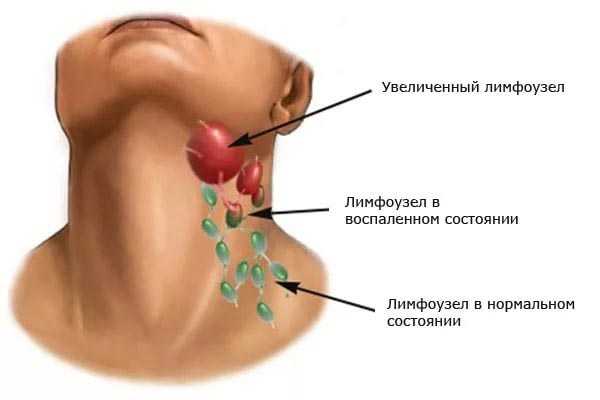
Лимфатическая система защищает организм от болезнетворных микроорганизмов и прочих чужеродных агентов. Защитная функция в частности осуществляется лимфатическими узлами. Они по своей сути являются фильтрами, которые не допускают дальнейшего распространения микроорганизмов по организму. Воспаление лимфатических узлов называют лимфаденитом. Достаточно часто встречается паховый лимфаденит. Оглавление: Паховые лимфоузлы Причины возникновения лимфаденита Признаки пахового лимфаденита Лечение пахового лимфаденитаПаховые лимфоузлы
Паховые лимфоузлы расположены подкожно в области паховой связки. Они собирают всю лимфу от ног, промежности, половых органов. В паховой зоне различают три группы лимфоузлов:
Причины возникновения лимфаденитаПричиной пахового лимфаденита зачастую является попадание микроорганизмов внутрь пахового лимфоузла, из-за чего в нем развивается воспаление. Различают первичный и вторичный паховый лимфаденит. Первичный формируется вследствие попадания болезнетворного микроорганизма непосредственно внутрь лимфатического узла при повреждениях кожи и подкожной клетчатки, что встречается редко. Зачастую люди сталкиваются именно со вторичным лимфаденитом, когда микроорганизм попадает в паховой лимфоузел из имеющегося воспалительного очага. Причинами пахового лимфаденита являются:
Симптомы заболеванияВ норме лимфоузлы паховой области не прощупываются и внешне не визуализируются. О развитии лимфаденита могут свидетельствовать такие признаки как:
Исходом гнойного лимфаденита могут быть спонтанное вскрытие гнойной полости с истечением гноя наружу через свищ или развитие флегмоны. Флегмона развивается из-за расплавления лимфоузла и подлежащих тканей. О развитии этого процесса будут свидетельствовать появление в паху болезненного участка уплотнения без выраженных границ, повышение температуры тела, утрата аппетита, ломота в теле, слабость. Лечение пахового лимфаденита
В случае гнойного лимфаденита или тем более флегмоны приступают уже к активному лечению. Если есть гнойный процесс, значит, нужно принимать антибиотики. Также назначаются противовоспалительные препараты (НПВС). Врачи рекомендуют избегать лечения лимфаденита всевозможными народными средствами. Это может навредить. Так, прогревание лимфоузлов будет способствовать еще большему развитию воспалительного процесса, что усугубит течение болезни. В случае осложненного лимфаденита прибегают к оперативному вмешательству. Хирург производит местное обезболивание, после чего рассекает ткани. Врач тщательно удаляет гной, иссекает разрушенные ткани. Образовавшуюся полость обрабатывают антисептическими растворами. Затем в рану устанавливают дренаж, а разрезанные ткани ушивают. Через дренаж осуществляется отток воспалительного экссудата, а при необходимости через него вводят антисептики. В случае некроза лимфоузла хирург производит его полное удаление. Григорова Валерия, медицинский обозреватель 6,754 просмотров всего, 1 просмотров сегодня Загрузка...okeydoc.ru Виды, причины и симптомы лимфаденит в пахуПаховый лимфаденит возникает на фоне вирусной или бактериальной инфекции, избыточного влияния ультрафиолета, аутоиммунных процессов. Независимо от причины, в основе заболевания всегда лежит воспалительный процесс. Патология сопровождается уплотнением и увеличением лимфоузлов в паховой области с гиперплазией — разрастанием лимфоидной ткани. Это нарушение встречается как у маленьких детей, так и у взрослых людей по разным причинам. Основной фактор появления пахового лимфаденита — ослабление иммунной защиты и активация латентной инфекции. Для диагностики врачу достаточно осмотреть больного, но чтобы начать правильное лечение, необходимо провести ряд анализов и исследований для поиска первопричины. Паховые лимфоузлы собирают лимфу от половых органов и нижних конечностей, потому поражение этих областей чаще остальных причин приводит к развитию воспаления. ПричиныПоражение лимфоузлов чаще происходит по причине активации условно-патогенной микрофлоры. Инфекция попадает в узлы из окружающих тканей вместе с лимфой или током крови. Обязательным условием развития лимфаденита является очаг воспаления в области паха или ног. Основные возбудители пахового лимфаденита:
Спровоцировать воспаление могут такие болезни:
В группу риска попадают дети с долго заживающими ранами на ногах, женщины и мужчины с венерическими заболеваниями, опухолевыми процессами и гнойными очагами в области нижних конечностей и паха. Справка! Лимфаденит не относится к заразным заболеваниям, но многие его причины являются инфекциями, потому возбудитель основного заболевания может передаваться воздушно-капельным, контактным и половым путем. Лечение пахового лимфаденита занимается хирург, инфекционист, дерматовенеролог, уролог и гинеколог, зависимо от основного заболевания и степени поражения лимфоузлов и окружающих тканей. Стадии заболеванияБолезнь протекает одинаково у маленьких детей, женщин и мужчин, отличается лишь общее состояние и скорость перехода от одной стадии к другой, что зависит от основной патологии. Что происходит при лимфадените:
Развитие воспаления регионарных узлов в паху происходит в несколько стадий:
Справка! При остром процессе выраженная симптоматика может продолжаться несколько суток, высокая температуры держится до 7 дней. Когда воспаление переходит в хроническое течение, клинические проявления стихают, состояние больного улучшается. Виды пахового лимфаденитаРазличают специфический и неспецифический паховый лимфаденит. По типу течения — острый и хронический. Неспецифическое воспаление имеет благоприятный прогноз и легче поддается лечению. Специфический лимфаденит может протекать в нескольких формах:
Эти формы характерны для туберкулезного лимфаденита. У больных проявляются все типичные симптомы основного заболевания, что сопровождается высокой температурой и общей слабостью. Когда причиной стал хламидиоз, чаще наблюдается паховый лимфогранулематоз. Происходит медленное размягчение лимфоидной ткани, формируются свищи, через которые происходит выделение гноя. У больного отмечается интоксикация, повышается температура тела, отекают ноги. Клинические проявленияОбщая симптоматика при паховом лимфадените:
Когда причиной стал опухолевый процесс в лимфоузле, клиника менее выражена. У больных наблюдается умеренная болезненность, легкое покраснение кожи. Узлы при этом не спаиваются с и твердые на ощупь. Диагностика и анализыПосле осмотра врач назначает следующие анализы для подтверждения лимфаденита:
Дополнительные инструментальные исследования:
Методы леченияПаховый лимфаденит в большинстве случаев не требует направленного лечения, он проходит после устранения причины, излечения основного очага патологии. Если же лимфоузлы не восстанавливаются, показаны физиотерапевтические процедуры, операция и медикаментозное поддержание. Активной терапии требует гнойный лимфаденит:
Для профилактики осложнений на фоне спаивания узлов проводится лекарственный электрофорез с лидазой. Справка! Врач может назначать прогревающие процедуры, когда отсутствует выраженное воспаление, но лечение теплом в домашних условиях опасно и может привести к распространению инфекции. ПрофилактикаПрофилактика включает соблюдение ряда мероприятий для исключения микоза и онихомикоза, инфекций мочеполовой системы и кожи в районе паха и ног. Следует всегда обрабатывать небольшие раны, царапины от животных. При ослабленном иммунитете, риск заболевания значительно повышается, потому рекомендуется принимать иммуномодулирующие и общеукрепляющие средства. Чего нельзя делать при воспалении паховых лимфоузлов:
При появлении одного или нескольких симптомов воспаления лимфоузлов в паху нужно немедленно обратиться к врачу. На серозной стадии заболевания лечение пройдет быстро и без осложнений. www.sdamanaliz.ru признаки и причины, это заболевание может повлечьЛимфаденит. За столь вычурным и непонятным названием скрывается вполне обыденное явление — воспаление лимфоузлов. С ним встречался практически каждый, но не все подозревают о перенесенной патологии: легкую боль списывают на миозиты и другие заболевания, объединенные обывательским термином «надуло». Между тем, не все так просто. Лимфаденит грозен своими осложнениями к тому же, если воспалился лимфоузел, то, перефразируя известное французское выражение, «ищите источник воспаления». Механизм развития лимфаденитаЛимфатическая система организма представляет собой сложнейший и хорошо отлаженный механизм. Одна из главных задач лимфоузлов — транспортировка лимфоцитов и других иммунных клеток. В этом отношении систему можно сравнить с метрополитеном. Как только в организме наблюдается проникновение чужеродных элементов, лимфатическая система направляет к месту проникновения многочисленные клетки иммунитета. Лимфоциты атакуют опасного вторженца, при этом погибают сами. Развивается воспаление. Организм локализует и изолирует зону «боевых действий» фиброзной капсулой. Именно поэтому при пальпации паховой области, шеи, подмышечных впадин можно обнаружить безболезненные мягкие узелки. В особо тяжелых случаях клеток гибнет так много, что образуется гнойный экссудат и развивается клиническая картина гнойного воспаления лимфоузлов. Возможно формирование участков некроза (что еще опаснее). При первых же подозрениях на начало лимфаденита рекомендуется незамедлительно обращаться к врачу. Причины пахового лимфаденита Важно отметить, в крайне редких случаях лимфаденит развивается как первичное заболевание. Куда чаще речь идет о вторичном патологическом процессе, возникающем по причине течения в организме воспаления. Источники пахового лимфаденита многочисленны, как правило, искать факторы поражения нужно вблизи от затронутого болезнью узла: • Воспалительные заболевания мочевого пузыря и мочеполового аппарата. «Рекордсмен» среди причин развития пахового лимфаденита. Суть болезни заключается в воспалении мочевого пузыря. Несколько реже источником заболевания становится уретрит (воспаление уретры). • Венерические заболевания. Гонорея, сифилис и др. Вызывают тяжелые поражения лимфатических узлов. • Поражения наружных половых органов (воспаление головки полового члена, баланопостит, кольпит и др.). • Онкологические заболевания близлежащих органов. • Аллергическая реакция (крайне редко). Это непосредственные и наиболее частые причины пахового лимфаденита. Существуют и другие, более редкие: • Инфекционные поражения полости рта и верхних дыхательных путей (начиная кариесом и заканчивая тонзиллитом, ларингитом и др.). • Воспалительные процессы в почках. Лимфатические узлы в паху собирают лимфу от нижних конечностей и половых органов, поэтому вышеприведенные причины пахового лимфаденита встречаются крайне редко. Однако исключать их нельзя. Первые симптомы пахового лимфаденитаПризнаки пахового лимфаденита проявляются у пациентов по-разному. Конкретные проявления зависят от многих факторов: изначального состояния здоровья, характера процесса, возбудителя болезни, степени компрессии близлежащих тканей. Наиболее ярко протекает острый лимфаденит: • Болевой синдром. Боль локализуется в области пораженного узла, на внутренней поверхности бедра. Дискомфорт отдает в ноги, нижнюю часть живота. Интенсивность боли высокая. Среди первых симптомов пахового лимфаденита это наиболее распространенный (даже для хронического процесса). • Увеличение лимфоузла. В легких случаях определить увеличение размеров узла можно только посредством пальпации. В тяжелых — все видно невооруженным глазом. • Симптомы общей интоксикации организма. Наблюдаются только при осложненном процессе. Сюда входят: повышение температуры, озноб, головная боль, слабость и пр. • Изменения со стороны кожных покровов. При легкой степени течения заболевания кожа над местом поражения сохраняет свой обычный цвет. При нагноении — кожный покров отечный, красный, над ним возвышается сам воспаленный узел (предстает в виде абсцесса). • Отечность нижних конечностей. Признаки пахового лимфаденита варьируются. При хроническом течении наблюдается легкий болевой синдром. В большинстве случаев пациент не подозревает о проблемах со здоровьем. Диагностика пахового лимфаденитаСам по себе лимфаденит выявит без проблем даже начинающий специалист без большого опыта. Но нет смысла лечить эту болезнь без устранения первопричины. Именно поэтому задача диагностики — выявить источник поражения. Лечением и диагностикой подобных проблем занимаются врачи-хирурги, терапевты и урологи. Именно с их консультации нужно начать пациенту. Огромная роль отводится лабораторным методам диагностики. Среди них: 1) Общий анализ крови. Недостаточно информативен, однако позволяет оценить состояние организма и выявить воспалительные процессы. В клинической картине преобладает: лейкоцитоз, высокий уровень СОЭ. В остальном анализ разнится от пациента к пациенту. Высокий уровень нейтрофилов характерен для инфекционного поражения, эозинофилия — для аллергии, паразитарных инвазий, моноцитоз сопровождает венерические болезни. 2) Общий анализ мочи. В моче также возможно изменение показателей белка и лейкоцитов. Чтобы поставить точку в диагностике назначаются инструментальные исследования: • Ультразвуковое исследование лимфоузлов. Дает возможность оценить степень и характер поражения паховых узлов. Особенно важно данное исследование для выбора стратегии лечения. • Рентгенография. Также позволяет оценить состояние лимфоузлов и близлежащих структур. • Биопсия. К ней прибегают редко, в основном при подозрениях на онкологическую природу поражения лимфоузла. В совокупности этих методов достаточно для постановки диагноза и выявления источника проблемы. Лечение пахового лимфаденитаЛечение пахового лимфаденита в большинстве случаев консервативное (медикаментозное). При ослаблении патологического процесса и его перехода в подострую стадию показано физиолечение. Медикаменты подбираются лечащим специалистом и только после тщательной диагностики. Суть терапии заключается в купировании признаков лимфаденита и устранении источника поражения. Среди лекарств: • Нестероидные противовоспалительные препараты (Кеторолак, Найз, Нимесил и др.). Призваны снять воспаление. При их неэффективности назначаются гормональные противовоспалительные. • Антигистаминные лекарства. Призваны приостановить бурную иммунную реакцию. • Антибиотики. • Противовирусные лекарственные средства. Если заболевание вызвано грибками или паразитами, назначаются противогрибковые и противогельминтозные препараты соответственно. Ни в коем случае не стоит самостоятельно принимать препараты. Это чревато смягчением клинической картины. Тем самым пациент усложняет себе жизнь, а врачу — работу. Конкретные наименования физиопроцедур назначает врач-физиотерапевт. Что касается оперативного вмешательства. К нему прибегают в крайних случаях, если процесс течения болезни осложнен гнойным поражением. Суть его заключается в удалении отмерших тканей и откачивании гноя. Чего категорически нельзя делать при паховом лимфаденитеВ интернете широко распространены «рецепты» народного лечения. В большинстве своем они безобидны, но существуют опасные для здоровья. Наиболее опасны два из них: • Прогревание лимфоузлов. Категорически воспрещается. Грелки, горчичники и другие «методы» вполне способны к осложнению процесса течения болезни, поскольку сосуды резко расширяются, происходит приток новых микроорганизмов и иммунных клеток. Это прямой путь к гнойному воспалению. • Охлаждение лимфоузлов льдом. Имеет обратный эффект: сосуды сужаются, временно облегчая состояние, затем же резко расширяются. Вероятный итог тот же, что и в случае с теплом. Меры профилактики пахового лимфаденитаДабы избежать воспаления достаточно придерживаться ряда рекомендаций: • Нельзя переохлаждаться. • Следует практиковать безопасные половые контакты. • Стоит вовремя санировать все возможные источники инфекции: кариозные зубы, больное горло, мочевой пузырь и т.д. Лимфаденит отнюдь не безобидная болезнь. Он вполне способен привести к летальному исходу. Потому так важно вовремя среагировать и обратиться к лечащему специалисту. zhenskoe-mnenie.ru Лимфаденит – лечениеЛимфаденит – болезнь, знакомая многим. Это – воспаление лимфатических узлов. Подвержены этому заболеванию и взрослые, и дети. Хоть лимфаденит и может иметь серьезные негативные последствия, при своевременном лечении он проходит практически незаметно. Ниже как раз расскажем о самых эффективных методах лечения лимфаденита. Особенности болезни и лечение при лимфаденитеЛимфаденит может быть вызван инфекцией или неинфекционными заболеваниями. Чтобы предотвратить неприятные последствия болезни, при первых же подозрениях рекомендуется обратиться к врачу. К основным признакам лимфаденита относятся следующие:
Чаще всего лимфаденит лечится антибиотиками, какими – назначает специалист. Самолечением заниматься не рекомендуется настоятельно, иначе болезнь можно только запустить и усугубить ее последствия. Лечение лимфаденита антибиотикамиЭто – самый распространенный и эффективный способ лечения лимфаденита (особенно инфекционного). Если поставлен диагноз лимфаденит, лечение недуга может назначаться только по факту определения причины появления болезни. В зависимости от этого может изменяться и комплекс медикаментов. Суть лечения лимфаденита – в удалении причины воспаления, а вместе с тем и самого воспаления. И если причину воспаления устранить можно только медикаментозно, то само воспаление зачастую снимается при помощи местного лечения: компрессов, спреев, мазей. Самые известные и эффективные антибиотики для лечения лимфаденита таковы:
Принимать их нужно строго по назначению врача. Все же не стоит забывать, что все вышеописанные препараты – сильные антибиотики и пить их бесконтрольно по собственному желанию нельзя. Острый и гнойный лимфаденит – особенности и лечениеОстрый и гнойный лимфаденит – сложные формы болезни. Острый лимфаденит сопровождается воспалением лимфатических сосудов. Своевременно обнаруженный острый лимфаденит лечить можно по стандартной схеме. Но если на болезнь закрывать глаза на протяжении определенного времени, она может перерасти в гнойную форму. Тогда без хирургического вмешательства вылечиться будет достаточно сложно. При лечении этой гнойного лимфаденита сначала нужно вскрыть воспаление и удалить аккуратно весь гной. Последующее лечение такое же, как и для обыкновенных гнойных ранок. Лечение лимфаденита народными средствамиБезусловно, у народной медицины есть немало методов лечения лимфаденита, и все они достаточно эффективны. Но все же доверяться всецело им не рекомендуется. А вот в качестве дополнения к основному медикаментозному лечению народные средства будут как раз кстати. Эффективнее всего помогает лимфаденит вылечить в домашних условиях алоэ:
Лимфоузлы на шее можно уменьшить с помощью компрессов на чистотеле:
Полезна при лимфадените и эхинацея. Она годится и для внутреннего приема, и для компрессов.
womanadvice.ru это воспаление ткани лимфатического узла. Какие формыВоспаление лимфатического узла. Лимфаденит: причины, симптомы, диагностика, лечениеЛимфаденит – это воспаление ткани лимфатического узла, либо сразу нескольких из них. В 95% случаев он возникает, как осложнение основного заболевания, при наличии очага инфекции, которые чаще всего имеют место во время простудных, кожных, венерических болезней. Какие же основные причины этого недуга, его формы, способы своевременной диагностики и лечения, подчелюстной лимфаденит, шейный, подмышечный, паховый, какие их особенности? Лимфаденит у взрослыхЛимфаденит у мужчинЛимфаденит у взрослых мужчин часто является осложнением острых вирусных заболеваний верхних дыхательных путей или венерических болезней. Первичная форма болезни встречается очень редко. Лимфаденит у женщин
Лимфаденит у женщин вызывается теми же причинами, что и у мужчин. Однако для них существует еще и своя специфическая – острый гнойный мастит. Он развивается часто в раннем послеродовом периоде, если вовремя не было налажено грудное вскармливание или не соблюдались правила личной гигиены при кормлении грудью. Это заболевание требует обязательного участия врача-гинеколога или хирурга, ведь в ряде случаев может потребоваться хирургическое лечение. Лимфаденит у женщин также может возникнуть при неаккуратном бритье кожи в подмышечной области или половых органов. Лимфаденит у детейСамыми распространенными в детском возрасте инфекционными заболеваниями являются воспаления различных отделов ЛОР-органов. Дети часто болеют тонзиллитом, отитом, гайморитом, у них нередко возникают острые стоматологические болезни (пульпит, периодонтит). Поэтому лимфаденит у детей представлен чаще всего воспалением шейных, подчелюстных, околоушных лимфатических узлов. Помимо этого, ребенок может заболеть и специфическими для его возраста недугами, особенно, если он не получил защиту в виде своевременной вакцинации. Лимфаденит у детей – это реакция организма на скарлатину, корь, паротит, дифтерию и др. Заболевание чаще всего протекает не тяжело, при адекватном лечении первичного воспалительного очага проходит достаточно быстро. Однако любое увеличение в размере лимфатических узлов у детей требует обязательного осмотра врачом. Что такое лимфаденит
Лимфаденит – это довольно распространенное заболевание, во время которого в лимфатических узлах развивается воспаление. Известно, что эти органы являются специфическими барьерами, которые позволяют сдерживать распространение патогенных микроорганизмов из близлежащего воспалительного очага по всему организму человека. Но иногда они сами становятся источником инфекции, в том случае, если в них формируется нагноение. Лимфаденит у взрослых и детей нередко становится причиной госпитализации, в ряде случаев пациенту может потребоваться помощь врачей-хирургов. Распространенность болезниИстинную распространенность лимфаденита у детей и взрослых оценить очень сложно. Причина в том, что нередко это заболевание является осложнением другого (например, острого тонзиллита, гнойной раны, периодонтита и др.) и протекает не тяжело. В таком случае, силы врачей направлены на лечение основного недуга, а симптомы лимфаденита проходят самостоятельно спустя несколько дней или пару недель без специальной терапии. Ситуации, когда больной обращается с конкретной жалобой на увеличение какого-либо лимфатического узла или группы, болезненность при прикосновении, и покраснение кожи над ними, бывают не так уж и часто. Поэтому достоверных данных о том, сколько же пациентов проходили лечение лимфаденита в каждой стране просто не существует. Одно можно утверждать точно – это заболевание встречается гораздо чаще, нежели это кажется на первый взгляд. Лимфаденит: причины заболевания
В подавляющем большинстве лимфаденит у детей и взрослых является осложнением инфекционного процесса разнообразной локализации. Происходит это из-за того, что микроорганизмы, вызвавшие появление воспалительного заболевания, мигрируют с током лимфы в ближайший лимфатический узел. В ряде случаев они поступают туда уже убитыми, если на фоне заболевания проводится адекватная противомикробная терапия (антибиотики, противогрибковые или противовирусные средства), либо погибают в них. Поэтому если у человека развился лимфаденит, причины его, скорее всего, будут связаны с первичным заболеванием. Однако это бывает не всегда. Иногда у больного возникает лимфаденит, причины которого заключаются в травматизации самого лимфоузла, во время которого произошло непосредственное проникновение микробов через поврежденную кожу или слизистую оболочку. Это случается очень редко и обычно у людей со сниженной иммунной защитой (на фоне хронических болезней, вируса иммунодефицита, приема кортикостероидов, цитостатиков и др.). Наиболее распространенные причины неспецифического лимфаденита – это стафилококки и стрептококки. Данные микроорганизмы попадают в регионарные лимфоузлы с током лимфы или крови. Первичные очаги воспаления, чаще всего, – это карбункул, инфицированная рана, тромбофлебит, панариций, фурункул, рожа, остеомиелит и др. Причины специфического лимфаденита – это появление определенных патогенных микроорганизмов, вызывающих специфические болезни, – гонорея, сифилис, туберкулез, чума, туляремия, сибирская язва и др. В данном случае процесс воспаления развивается в ближайшем лимфатическом узле, куда попали эти бактерии, после своего внедрения в организм человека. К примеру, при гонорее и сифилисе первыми реагируют паховые лимфоузлы, так как находятся ближе всего к половым органам. Лимфаденит: код в МКБЕсли у человека развился лимфаденит, код в МКБ определяется прежде всего локализацией пораженного лимфатического узла и характером течения воспалительного процесса. Острый лимфаденит, код в МКБ выделяется в соответствии с областью поражения, наиболее часто они бывают следующими:
Более редко встречаются неспецифические лимфадениты, код в МКБ может быть следующим:
Если у больного развился лимфаденит, код в МКБ никак не повлияет на лечебную тактику. Этот шифр нужен в первую очередь лечащему врачу для правильного заполнения всей документации и отчета перед фондом обязательного медицинского страхования. Классификация лимфаденита
Лимфаденит – это заболевание, которое может протекать по-разному. На проявления болезни влияет прежде всего то, какая причина вызвала его появление, какова длительность воспалительного процесса, есть или нет первичный инфекционный очаг и какова локализация пораженного лимфатического узла. Все эти параметры взяты за основу клинической классификации лимфаденита, симптомы и лечение которого напрямую зависят от принадлежности этого заболевания у конкретного больного к определенной группе. Выделяют несколько разновидностей этой болезни. По происхождениюПервичный лимфаденитПервичный лимфаденит составляет около 5% от всех случаев этого заболевания, ведь при этом отсутствует первоначальный источник инфекции. Патогенные микроорганизмы проникают сразу в лимфатический узел при повреждении кожного покрова или слизистой над его поверхностью. Однако у большинства здоровых людей при адекватной обработке раны подобного осложнения все равно не возникает. И, тем не менее, если все-таки это произошло, то лимфатический узел уже представляет собой источник инфекции и пациент обязательно должен обратиться на прием к врачу-хирургу. В ряде случаев может потребоваться его вскрытие, дренирование и назначение антибиотиков при лимфадените, чтобы бактерии с током лимфы и крови не распространились к другим лимфатическим узлам по всему организму. Вторичный лимфаденит
В 95% случаев лимфаденит является осложнением, вызванным развитием воспалительного процесса в первичном очаге. Он может быть где угодно, чаще всего это ЛОР-органы, полость рта, кожа, половые органы, молочная железа и др. Иммунная система человека устроена таким образом, что после попадания чужеродных патогенных бактерий в организм, она начинает вырабатывать защитные клетки крови, антитела против инфекции. При этом живые, уничтоженные или сильно ослабленные микробы с током лимфы или крови доставляются в лимфатические узлы, которые находятся ближе всего к первичному очагу. Те, в свою очередь, увеличиваются в размерах, становятся болезненными, плотными, кожа над ними краснеет, становится теплой на ощупь. Именно таков механизм возникновения вторичного лимфаденита у взрослых и детей. Главным звеном в лечении этого заболевания является борьба с микроорганизмами в первичном очаге: лечение ангины, удаление зуба при тяжелом периодонтите, грамотная терапия гонореи, сифилиса и др. По течению воспалительного процессаОстрый лимфаденитВ большинстве случаев у больных развивается острый лимфаденит, который характеризуется достаточно стремительным течением и бурными клиническими проявлениями. При этом в своем течении он проходит три фазы, однако случается это не у всех, что зависит от активности иммунной системы больного и своевременности оказания медицинской помощи. Острый лимфаденит может быть катаральным, гиперпластическим и гнойным. На первой стадии воспалительного процесса лимфатический узел увеличивается в размере, становится плотным, болезненным при прикосновении, кожа над ним становится красной и горячей. При этом человека мучают симптомы общей интоксикации: лихорадка, головная боль, слабость, ломота в мышцах и суставах. Гиперпластическая фаза является промежуточной между катаральной и гнойной, во время нее происходит постепенное расплавление лимфатического узла. Во время гнойной фазы лимфатический узел представляет собой инфильтрат, наполненный гноем. При этом он может прорываться на поверхность кожи через ее тонкие участки. У всех больных при этом отмечается высокая лихорадка, больной щадит область поражения, так как малейшее прикосновение к ней вызывает сильнейшие боли. Если больному вовремя не была оказана грамотная медицинская помощь, то острый лимфаденит может стать причиной тотального распространения инфекции по всему организму (сепсиса) и угрожать жизни. Нередко при гнойной форме происходит разрыв капсулы и излитие ее содержимого в окружающие ткани с формированием флегмоны, паралимфаденита. В данном случае тактику определяет врач-хирург, в большинстве случаев он будет выбирать радикальный способ, то есть вскрытие пораженного лимфатического узла и назначение антибиотиков. Острый лимфаденит – серьезное заболевание, при котором стоит отдать предпочтение традиционным методам терапии у квалифицированного специалиста, а не прибегать к самолечению и альтернативным способам. Хронический лимфаденит
Не у всех людей это заболевание протекает ярко и бурно. У некоторых больных врачи выявляют затяжной характер воспалительного процесса, при котором ставят диагноз хронический лимфаденит. Особенностью его является длительный скрытый тип течения, он в течение нескольких недель или даже месяцев останавливается на фазе катарального воспаления, то есть он долго не подвергается гнойному расплавлению. Клинические проявления бывают не такими выраженными: пациента беспокоит незначительное увеличение лимфатического узла (одного или нескольких), умеренная болезненность при прикосновении и движении, цвет кожи и ее температура могут быть незначительно изменены, а в ряде случаев остаются прежними. Больной жалуется на субфебрильную лихорадку, ознобы, потливость, разбитость, слабость. Все симптомы хронического лимфаденита сочетаются с теми, что вызывает воспалительный процесс в первичном очаге. Например, при гонорее – это гнойные выделения из уретры, учащение мочеиспускание, при хроническом периодонтите – боли при давлении на зуб, которые усиливаются при жевании и др. Иногда пациент не может четко сформулировать симптомы своего состояния, просто жалуется на то, что плохо себя чувствует. Иногда именно хронический лимфаденит позволяет врачу заподозрить в организме человека длительно текущий воспалительный процесс. Поэтому любое увеличение лимфатических узлов, особенно, если для этого нет никаких явных причин (простудное заболевание), требует тщательного осмотра специалистом. Хронический лимфаденит необходимо дифференцировать с другими недугами, при которых длительно увеличены лимфоузлы – лимфогранулематоз, лейкоз, метастазы злокачественной опухоли. По характеру воспаленияСерозный лимфаденитСерозный лимфаденит – это, как правило, первичная фаза воспалительного процесса при этом заболевании. При острой форме она может длится от нескольких часов до нескольких суток, после чего лимфатический узел подвергается гнойному расплавлению. При хроническом варианте течения она может протекать в течение нескольких недель или даже месяцев. При этом лимфоузел увеличивается в размере, становится болезненным при прикосновении или движении, однако высокой лихорадки у больного может и не быть (но это зависит от первичного заболевания). На этой стадии очень важно своевременное выявление болезни, послужившей причиной появления лимфаденита и адекватное лечение. Чаще всего врачи прибегают к консервативным методам терапии. Гнойный лимфаденит
Гнойный лимфаденит характеризуется тем, что лимфатический узел подвергается гнойному расплавлению. Иногда происходит разрыв капсулы и экссудат изливается в окружающие ткани, с током крови и лимфы распространяется по всему организму. Это состояние угрожает жизни и без помощи специалистов самостоятельно не проходит. Гнойный лимфаденит, симптомы которого очень яркие и выраженные, не может не обратить на себя внимание больного. Область, где находится лимфатический узел, отечна, болезненна, к ней невозможно прикоснуться, пациент щадит ее и поэтому совершает минимальный объем движений. Кожа над ним красная, горячая на ощупь, иногда гнойник виден сквозь тонкие участки кожного покрова. В ряде случаев происходит его разрыв и экссудат изливается на его поверхность, он может быть белого или зеленоватого цвета с характерным сладковатым запахом. У больного обычно очень высокая температура и выражены симптомы интоксикации (ломота, слабость, головная боль, озноб). По локализации процессаШейный лимфаденитШейный лимфаденит развивается достаточно часто, ведь основной причиной его появления бывает первичная патология ЛОР-органов или полости рта. Еще одним заболеванием, при котором лимфатические узлы шеи могут увеличиваться значительно, является инфекционный мононуклеоз, который крайне труден для диагностики. Более редкими, но очень серьезными заболеваниями, при которых может развиваться шейный лимфаденит, являются туберкулез, сифилис, гонорея, ВИЧ-инфекция. При этом заболевании визуально можно увидеть увеличенные передние или задние шейные лимфатические узлы. Как правило, патологический процесс захватывает их сразу несколько. Шея увеличивается в размере, при инфекционном мононуклеозе она может стать шире головы и напоминать бычью. При появлении шейного лимфаденита, особенно, если больной не может указать на наличие заболевания в ЛОР-органах или полости рта (тонзиллит, гайморит, стоматит, периодонтит и др.), он должен быть в обязательно порядке отправлен на консультацию к врачу-терапевту. Тот после беседы и первоначального осмотра отправит его на ряд уточняющих анализов и обследований. Очень важно выявить, какое же заболевание привело к появлению шейного лимфаденита. Подчелюстной лимфаденит
Подчелюстной лимфаденит является самой распространенной локализацией этого заболевания. Особенно часто он встречается у детей, так как инфекции верхних дыхательных путей или полости рта для них не являются редкостью. Основной причиной подчелюстного лимфаденита является тонзиллит, стоматит, периодонтит, ринофарингит, гингивит. Также его могут вызывать специфические возбудители сифилиса, гонореи, туберкулеза, мононуклеоза и др. У ребенка это иногда бывают такие детские болезни, как паротит, дифтерия, коклюш, скарлатина и др. Иногда кратковременный подчелюстной лимфаденит появляется в период прорезывания зубов. Больные жалуются на боли под нижней челюстью, которые могут быть как односторонними, так и двусторонними. Увеличенные лимфатические узлы мешают нормальному движению в височно-нижнечелюстном суставе и людям становится больно пережевывать пищу. Из-за этого маленькие дети могут вообще на несколько дней отказываться от нее, они не могут сосать грудь, так как это требует активной работы мышц и суставов челюстного аппарата. После адекватного лечения первичного заболевания (если требуется – приема антибиотиков), лимфатические узлы могут еще в течение 1-2 недель оставаться увеличенными и несколько болезненными. Однако, если оно было пролечено полностью и воспаление в лимфоузле не приобрело гнойный характер, постепенно они уменьшаются без специального лечения. Но во втором случае, когда подчелюстной лимфаденит приобрел гнойный характер, нужна помощь врача-хирурга, ведь необходимо уже более радикальное лечение – его вскрытие и дренирование. Подмышечный лимфаденитПодмышечный лимфаденит встречается гораздо реже, чем две первые формы. И в отличие от них он чаще всего приобретает гнойный характер, что требует обязательного участия врача-хирурга. Наиболее часто причиной подмышечного лимфаденита становятся инфицированные раны на руке, груди, спине, фурункулы и карбункулы, которые нередко развиваются прямо в области подмышечной впадины. Они возможны при травматизации волосяных фолликулов при неаккуратном бритье и депиляции. Второй распространенной причиной для появления подмышечного лимфаденита является гнойный мастит или воспаление молочной железы. Помимо этого, его могут вызывать половые инфекции, туберкулез и др. Больной жалуется на появление болезненного уплотнения в подмышечной области, которое мешает нормальному движению руки (особенно, при попытке поднять ее вверх), не дает возможность спать на боку. Довольно быстро воспаление приобретает гнойный характер, и кожа над ним краснеет, становится горячей, иногда экссудат прорывается наружу через истонченные участки кожи в подмышечной впадине. Подмышечный лимфаденит очень часто требует активных действий врача хирурга: вскрытия, дренирования и назначения системных антибиотиков. Больной ни в коем случае не должен пытаться самостоятельно вскрывать гнойник, делать компрессы и особенно прикладывать к нему грелку. Паховый лимфаденит
Паховый лимфаденит, в большинстве случаев, – это результат текущей половой инфекции. Очень часто он является первым симптомом таких заболеваний, как гонорея, сифилис, хламидиоз и др. Иногда больные не замечают у себя симптомы этих недугов и обращаются к доктору с жалобой на появление в паху увеличенного уплотнения. Оно может быть болезненным, а в ряде случаев – нет (как, например, при сифилисе). Паховый лимфаденит бывает, как односторонним, так и двусторонним – при половых инфекциях чаще всего встречается именно этот вариант. Второй возможной причиной данной локализации патологического процесса является воспаление кожного покрова, мышц, костей нижних конечностей. Чаще всего это фурункулы, карбункулы, инфицированные раны, тромбофлебит, остеомиелит, трофические язвы, рожистое воспаление. И самой редкой причиной пахового лимфаденита являются такие специфические болезни, как чума, туляремия, сибирская язва и др. Характер течения воспалительного процесса может быть, как серозным, так и гнойным. Поэтому врачи далеко не всегда прибегают к вскрытию пораженного лимфатического узла. При появлении пахового лимфаденита очень важно своевременно выявить причину и начать лечение первичного очага инфекции. Более редкие локализации лимфаденитаГораздо реже в практической медицине встречается брыжеечный лимфаденит, который развивается в результате появления в брюшной полости очага инфекции. Он может иметь как острый, так и хронический характер и очень труден для своевременной диагностики. Лимфаденит: симптомы заболеванияЕсли у больного развился лимфаденит, симптомы можно условно разделить на 3 группы: Болезненность в области пораженного лимфатического узла, которая усиливается при надавливании, движении. Увеличение его в размере. При формировании гнойного лимфаденита кожа над ним становится красной, горячей на ощупь, иногда можно пропальпировать внутри увеличенной области сам инфильтрат. Иногда гной может прорываться сквозь тонкие участки кожи, при этом видно появление белой или зеленоватой жидкости, имеющей специфический сладковатый запах. Они связаны с тем, что лимфатический узел становится источником инфекции. При серозной форме они могут вообще отсутствовать или быть выраженными в минимальной степени. А вот при гнойной форме у больного бывает высокая лихорадка, ознобы, потливость, слабость, головная боль, ломота в мышцах, суставах, костях. Поскольку лимфаденит в 95% случаев является вторичным заболеванием, его признаки обязательно сочетаются и с теми, что вызываются основным недугом (тонзиллит, стоматит, мастит, гонорея и др.). Они очень разнообразны. Диагностика лимфаденита
Диагностика лимфаденита возможно путем следующих мероприятий:
Однако наиболее важным звеном является выявление первичного заболевания и проведение всех необходимых для этого диагностических процедур. Лимфаденит: лечение заболеванияБольшинство больных, у кого диагностировано это заболевание, спрашивают у доктора, как лечить лимфаденит. Действительно, ответ на этот вопрос находится в компетенции врачей, ведь он напрямую зависит от формы заболевания (острый, хронический), характера воспалительного процесса (серозный, гнойный) и конечно от того, какое заболевание стало первопричиной его появления. Иногда мероприятия, направленные на купирование воспалительного процесса в основном очаге, являются единственной эффективной мерой для терапии этого заболевания. Однако не всегда этого оказывается достаточно: если развился гнойный лимфаденит, лечение должно быть направлено на устранение воспалительного инфильтрата в лимфатическом узле раньше, чем экссудат проникнет в окружающие ткани или с током крови не разнесется по всему организму. Лечебная тактика при лимфаденитеЕсли у больного диагностирован лимфаденит, лечение должен назначать доктор. Это аксиома, не требующая доказательств. Дело в том, что именно специалист (а чаще всего это врач-хирург) сможет понять, какой характер воспаления в лимфатическом узле (гнойный или серозный) и определить первичный очаг инфекции (если он есть). При серозном лимфадените, если лимфатические узлы просто увеличены в размерах и несколько болезненны при пальпации, но нет выраженной гиперемии кожи, лихорадки, серьезной интоксикации, в большинстве случаев доктора выбирают консервативную тактику. Однако это касается непосредственно лимфатических узлов и не значит, что они не примут решение выполнить прокол для отвода жидкости при гайморите или удаление миндалины. В каждом случае тактика выбирается индивидуально и учетом прежде всего первичного заболевания. Поэтому ответ на вопрос, как лечить лимфаденит серозной формы зависит прежде всего от фоновой болезни, которая послужила причиной его развития. Тактика при гнойном лимфадените обычно более активная. Ведь при этом в лимфатическом узле происходит процесс гнойного расплавления и при отсутствии лечения капсула его может разорваться и экссудат проникает в близлежащие ткани. Худшим вариантом лечения является сепсис – распространение патогенных микробов с током крови по всему организму. Поэтому в данном случае врачи-хирурги проводят вскрытие проблемного лимфатического узла, содержимое берут для микробиологического исследования и анализа на чувствительность к антибиотикам. Часто в полость сустава вводят кончик резиновой полоски-дренажа, по которой потом отходит гной. Одновременно с этим назначают антибиотики при лимфадените: они уничтожают микроорганизмы, позволяя больному быстрее поправиться. Однако эти лекарства могут быть показаны также при серозной форме заболевания, если врач предполагает бактериальный характер основной болезни (ангина, остеомиелит, гонорея и др.). Необходимо знать, как точно не стоит лечить лимфаденит:
Применяют ли антибиотики при лимфадените
Антибиотики при лимфадените применяют очень часто. Причина в том, что к нему приводят очень часто инфекции бактериального происхождения. Самыми распространенными возбудителями этого заболевания являются стрептококки и стафилококки. Выбор антибиотика при лимфадените непростая задача, которая под силу только врачу. Чаще всего он делает выбор эмпирически, то есть назначает его с учетом первичного заболевания. Обычно это препараты пенициллинового ряда, цефалоспорины, макролиды, фторхинолоны, тетрациклины. Иногда он ориентируется на результат посева содержимого воспаленного лимфатического узла. Для некоторых заболеваний (гонорея, сифилис, туберкулез и др.) существуют индивидуальные лекарственные схемы, поэтому однозначно ответить на вопрос, как лечить лимфаденит у женщин и мужчин антибиотиками, невозможно. Как лечить лимфаденит у детейВ большинстве случаев лечить лимфаденит у детей не нужно, ведь чаще всего он вызывается различными респираторными инфекционными заболеваниями или характерными детскими болезнями (скарлатина, коклюш, дифтерия, паротит). Однако врачу важно выявить первичное заболевание и назначить грамотную терапию. К тому же увеличенные лимфатические узлы могут быть симптомом совершенно других недугов, таких, как лейкоз, лимфогранулематоз, лимфома, метастазы злокачественной опухоли и др. Поэтому ответ на вопрос, как лечить лимфаденит у ребенка, стоит задать своему врачу-педиатру. В случае подозрения на гнойный характер воспалительного процесса он передаст малыша врачу-хирургу или даст направления на госпитализацию в стационар. Подчелюстной лимфаденит: лечение у взрослых и детейЕсли у больного есть подчелюстной лимфаденит, лечение будет выбираться врачом индивидуально. В большинстве случаев никаких специальных мер не требуется, ведь очень часто он развивается как следствие простудной инфекции. У подавляющего большинства людей хотя бы раз в жизни непременно развивался подчелюстной лимфаденит, лечение которого сводилось исключительно к грамотной тактике терапии основного заболевания. И далеко не всегда была необходимость в помощи врача-хирурга. Лечение подчелюстного лимфаденита, если он приобрел гнойную форму, также сводится к вскрытию и дренированию проблемного лимфатического узла, назначению адекватных антибиотиков. Профилактика лимфаденитаПрофилактика лимфаденита сводится прежде всего к предотвращению и своевременному лечению очагов инфекции. Особое внимание уделяется защите от венерических болезней, которые приводят к паховой локализации процесса. Специфической профилактики лимфаденита у женщин и мужчин не существует. medaboutme.ru симптомы, причины и лечение. Антибиотики при лимфаденитеЛимфаденит – заболевание, характеризующееся воспалением лимфатических узлов, чаще всего гнойного характера. Его возбудителями в большинстве случаев являются стафилококки и стрептококки, другие болезнетворные микроорганизмы, которые из очагов воспаления (острого или хронического) по лимфатическим сосудам попадают в лимфатические узлы. Бактерии разносятся не только с током лимфы, но и по кровеносным сосудам, а также через слизистые оболочки или кожу. Нередко первичный очаг не удается обнаружить. Воспалительный процесс может распространяться за пределы одного узла, на несколько лимфатических узлов и окружающую их клетчатку. В этом случае развивается аденофлегмна, для которой характерно образование обширного очага нагноения. Чаще всего воспаление локализуется в подмышечной впадине, на шее (под челюстью) и области паха.Причины лимфаденитаЛимфаденит бывает специфическим и неспецифическим.
Заболевание может развиться вследствие воспалительного процесса в ротоглотке, который сопровождает грипп, скарлатину, ангину, аденоидит. Лимфатические узлы увеличиваются также при паротите, краснухе, дифтерии, других детских инфекциях. КлассификацияПо длительности протекания лимфаденит делится на острый и хронический, а по форме – на специфический и неспецифический. Возбудителями неспецифического лимфаденита во многих случаях являются стрептококки, стафилококки, некоторые другие гноеродные микроорганизмы, выделяемые ими токсины и образующиеся в первичных очагах развития гнойного процесса продукты распада тканей. В качестве первичных очагов могут выступать гнойные раны, карбункул, фурункул, остеомиелит, рожистое воспаление, панариций, трофическая язва, тромбофлебит. Проникновение бактерий в лимфатические узлы происходит тремя путями:
Микроорганизмы могут попадать прямо в лимфатический узел – например, при ранении. При этом лимфаденит развивается как первичное заболевание. Развитие и протекание воспаления происходит по общему типу. По характеру экссудации (выхода жидкости из сосудов в ткани организма, в данном случае – в лимфатические узлы) лимфаденит делится на следующие виды:
По мере прогрессирования патологического процесса возрастает вероятность развития деструктивных разновидностей лимфаденита: абсцедирования и некроза, при наличии гнилостной инфекции возможен ихорозный распад лимфатических узлов. На ранних стадиях происходит повреждение и слущивание эндотелия, наблюдается расширение синусов и гиперемии застойного характера. В результате экссудации происходит серозное пропитывание тканей лимфатического узла, за которым следует клеточная инфильтрация по причине миграции лейкоцитов. Данный этап серозного отека обозначают как простой острый катаральный лимфаденит. Отличительной особенностью простых форм является ограничение распространения воспалительного процесса границами лимфатического узла, в то время как для деструктивного лимфаденита характерно распространение воспаления на близлежащие ткани. Патологические изменения в тканях ограничиваются серозным воспалением или трансформируются в гнойный процесс, приводящий к развитию аденофлегмоны. Самой тяжелой формой является ихорозный лимфаденит. Острый неспецифический лимфаденитПервыми признаками заболевания являются:
Очень часто болезнь сопровождается лимфангитом — воспалением лимфатических сосудов. Выраженность симптомов зависит от формы патологии и особенностей воспаления. При серозном (катаральном) лимфадените не происходит значительных изменений общего состояния пациентов. Лимфатические узлы увеличиваются в размерах, становятся плотными, болезненными, не спаяны с окружающими тканями, не наблюдается изменения кожного покрова над ними. По мере прогрессирования болезни развивается периаденит, воспаление переходит в гнойную форму, клиническая картина становится ярко выраженной. Болезненность возрастает, обретает резкий характер, наблюдается гиперемия кожного покрова над воспаленными узлами, которые могут сливаться между собой и с окружающими тканями и стать неподвижными. Для аденофлегмоны характерно проявление диффузной гиперемии и наличие плотного инфильтрата с очагами размягчения. Общее самочувствие больных значительно ухудшается: появляются общая слабость, озноб, головные боли, тахикардия, повышается температура, нередко бывают осложнения: лимфатические свищи, тромбофлебит, появление метастатических очагов гнойной инфекции. В зависимости от стадии заболевания назначается соответствующее лечение. На начальном этапе можно ограничиться консервативными способами:
При лечении гнойных лимфаденитов применяется хирургический метод: вскрытие абсцессов, аденофлегмон для удаления гноя и дренажа ран. Последующее лечение аналогично лечению гнойных ран. При раннем лечении прогноз благоприятный. Деструктивная разновидность может привести к гибели пораженных узлов и их замещению рубцовой тканью. Если патологический процесс локализуется в конечностях, в ряде случаев происходит нарушение нормального течения лимфы, в результате чего развивается лимфостаз, а затем – слоновость. Хронический неспецифический лимфаденитХроническая разновидность неспецифического лимфаденита бывает первично-хронической, которая развивается под влиянием слабовирулентной микрофлоры при рецидивирующих вялотекущих заболеваниях (воспалении зубов, хроническом тонзиллите, микротравмах, инфицировании потертости ног) или в результате острого лимфаденита при переходе воспалительного процесса в хроническую форму. Воспаление узлов имеет продуктивный характер. Гнойная форма встречается в редких случаях. Симптоматика заболевания следующая:
Увеличение узлов сохраняется в течение длительного времени, но затем они постепенно уменьшаются вследствие разрастания соединительной ткани. При значительной степени разрастания сморщивание узлов становится причиной нарушения лимфооттока, приводит к лимфостазу, отекам, слоновости. Лечение хронического неспецифического лимфаденита основывается на устранение основной патологии, ставшей причиной его развития. Большей частью прогноз благоприятный, исходом болезни является рубцевание, сморщивание и уплотнение лимфатического узла. Специфический лимфаденитК специфическим формам относят заболевания, провоцируемые возбудителями туберкулеза, сифилиса, актиномикоза, чумы. Туберкулезный лимфаденит является проявлением туберкулеза в качестве общего заболевания. В очень многих случаях первичный туберкулез приводит к поражению внутригрудных лимфатических узлов. Могут также поражаться отдельные группы лимфатических узлов в результате неактивных застарелых туберкулезных изменений некоторых органов. При этом туберкулезный лимфаденит становится проявлением вторичного туберкулеза. Частота заболевания определяется распространенностью и выраженностью туберкулеза, а также социальными условиями. Причиной туберкулезного процесса в периферических лимфатических узлах являются микобактерии туберкулеза бычьего и человеческого типа. Заболевание распространяется различными путями. Инфекция может проникнуть через миндалины, поражение которых приводит к воспалению поднижнечелюстных или шейных лимфатических узлов. Очень часто распространение инфекции происходит посредством лимфо- или кровотока из внутригрудных лимфатических узлов, некоторых других органов. Начало заболевания чаще всего острое. Отмечаются:
Отличительной особенностью туберкулезной формы заболевания является периаденит (воспаление капсулы и прилегающей клетчатки). Пораженные узлы представляют собой спаянные между собой образования разной величины. При подобном течении начало патологии бывает постепенным, наблюдается незначительное увеличение лимфатических узлов. Свищи образуютсяв редких случаях. Чаще всего воспаление возникает в подчелюстных, шейных, подмышечных лимфатических узлах. Процесс может охватывать несколько групп узлов как с одной, так и с двух сторон. Выбор способа лечения зависит от особенностей поражения узлов и степени выраженности туберкулезных изменений в органах. При активном течении процесса используются медикаменты первого ряда: тубазид, стрептомицин с ПАСК или протионамидом, этионамидом, этамбутолом, пиразинамидом. Длительность курса – от 8 до 15 месяцев. В воспаленный узел вводят стрептомицин. Применяют также повязки со стрептомицином, тибоновой, тубазидовой мазью. При наличии гноя применяются антибиотики широкого спектра действия: сумамед (азитрал, азитрокс, зитроцин, зитролид, азицид), флуимуцил, амикацин, тетрациклин, цефалоспорины и т.д. При своевременном лечении прогноз благоприятный. lechimsya-prosto.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |




 Так протекает неосложненный лимфаденит. При развитии гнойного лимфаденита клиническая картина недуга становится все более выраженной. Кожа над лимфоузлом становится красной, теплой на ощупь. При касании лимфатического узла возникает боль. Сильная болезненность в паху отмечается при попытках сделать движение, из-за чего человек вынужден ограничивать свою подвижность.
Так протекает неосложненный лимфаденит. При развитии гнойного лимфаденита клиническая картина недуга становится все более выраженной. Кожа над лимфоузлом становится красной, теплой на ощупь. При касании лимфатического узла возникает боль. Сильная болезненность в паху отмечается при попытках сделать движение, из-за чего человек вынужден ограничивать свою подвижность. Лимфаденит — это не самостоятельный диагноз, а лишь симптом какого-либо патологического состояния. Так, если паховый лимфаденит возник на фоне кольпита, гинеколог находит причину этого состояния и назначает лечение. На фоне лечения лимфаденит проходит.
Лимфаденит — это не самостоятельный диагноз, а лишь симптом какого-либо патологического состояния. Так, если паховый лимфаденит возник на фоне кольпита, гинеколог находит причину этого состояния и назначает лечение. На фоне лечения лимфаденит проходит.