|
|
||||||||||
|
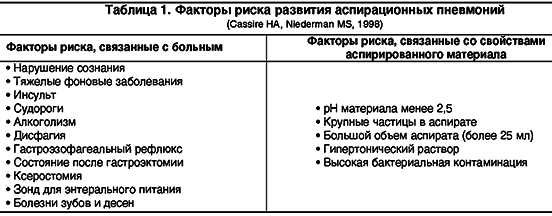
Аспирационная пневмония: чем опасна, лечение. Лечение аспирационной пневмонии антибиотикамиАспирационная пневмония | Авдеев С.Н.Для цитирования: Авдеев С.Н. Аспирационная пневмония // РМЖ. 2001. №21. С. 934 НИИ пульмонологии МЗ РФ Современные классификации, в зависимости от условий возникновения заболевания, подразделяют пневмонии на две большие группы: внебольничные и нозокомиальные (госпитальные) пневмонии [1]. Такой подход обоснован различными причинными факторами пневмоний и различными подходами к выбору антибактериальной терапии. Кроме того, принято отдельно рассматривать пневмонии у больных с тяжелыми дефектами иммунитета и аспирационные пневмонии, так как такая классификация пневмоний имеет большое практическое значение с точки зрения ведения больных [1]. Аспирация из ротовой полости и носоглотки является одним из наиболее частых путей проникновения микроорганизмов в дыхательные пути, другие механизмы (ингаляция, гематогенное распространение, контактное проникновение из очага инфекции) играют гораздо меньшую роль в генезе пневмоний. Несмотря на то, что аспирация является основным механизмом поступления патогена в дыхательные пути как при внебольничных, так и госпитальных пневмониях, аспирационными пневмониями (АП) принято называть только пневмонии у больных после документированного эпизода массивной аспирации или у больных, имеющих факторы риска для развития аспирации. Аспирация содержимого ротовой полости и носоглотки является частым событием у здоровых людей во время сна. В нескольких исследованиях при ирригации носоглотки раствором с радиоактивной меткой, аспирация была документирована у 45–50% здоровых лиц и у 70% больных с нарушением уровня сознания [2]. Однако не каждая аспирация ведет к развитию пневмонии. Возникновение пневмонии зависит от числа бактерий, достигающих терминальных бронхиол (размер инокулюма), вирулентности бактерий и, с другой стороны, от состояния защиты нижних дыхательных путей. Статус защитной системы хозяина определяет, будет ли микроорганизм размножаться и вызывать пневмонию, или будет уничтожен факторами защиты. Итак, для развития аспирационной пневмонии необходимо наличие двух условий: 1) нарушение местных факторов защиты дыхательных путей: закрытия глотки, кашлевого рефлекса, активного мукоцилиарного клиренса и др. 2) патологический характер аспирационного материала: высокая кислотность, большое количество микроорганизмов, большой объем материала и др. Факторы риска К факторам риска развития аспирационных состояний относятся снижение уровня сознания, нарушение глотания (дисфагия), нарушение функции кардиального сфинктера пищевода, плохое гигиеническое состояние полости рта (табл. 1) [3].
Длительный прием алкоголя приводит к нарушению факторов иммунной защиты, кашлевого рефлекса и к орофарингеальной колонизации патогенными микроорганизмами, включая, кроме традиционной анаэробной флоры, Staphylococcus aureus и грамотрицательные микроорганизмы (Klebsiella spp, Enterobacter spp, Pseudomonas spp). Высокая частота аспирационных событий у алкоголиков связана с эпизодами бессознательных состояний во время алкогольных эксцессов, нарушениями сна, рвотой и моторными нарушениями пищевода. Дисфагия является одним из самых сильных предикторов развития АП. В проспективном исследовании J. Croghan et al. было обнаружено, что в течение 12 месяцев АП возникла у 50% лиц с дисфагией и аспирацией, документированными во время видеофлюорографии, в то время как в группе больных без подтвержденной дисфагии в течение того же срока АП была выявлена в 12,5% [4]. Во многих работах показана сильная ассоциация между нарушением моторики пищевода и частотой развития АП: при гастроэзофагеальном рефлюксе и болезнях пищевода, состояниях после гастроэктомии, при зондовом питании. Плохое состояние полости рта также является фактором риска АП. Нормальная микрофлора ротоглотки содержит анаэробы в концентрации 108 микроорганизмов/мл (Fusobacterium, Bacteroides, Prevotella, анаэробные кокки) и аэробы в концентрации 107 микроорганизмов в 1 мл (в основном, кокки). Число микроорганизмов снижается у людей без зубов и значительно повышается при наличии гингивита и периодонтита – до 1011 в 1 мл [5]. Характеристика аспирированного материала Характер материала, аспирированного в дыхательные пути, также имеет огромное значение в патогенезе аспирационных пневмоний. Высокая концентрация микроорганизмов в аспирате, а также наличие в нем высоковирулентных патогенов обеспечивают преодоление защитных сил макроорганизма и развитие инфекции [5]. Кроме того, химические свойства аспирата являются фактором, определяющим характер повреждения легких. Очень низкий рН аспирата (< 2,5) приводит к развитию химического пневмонита – неинфекционного повреждения легких, характеризующегося нейтрофильным воспалением. Данный тип поражения легких приводит к нарушению барьера слизистой дыхательных путей, повышая риск развития бактериальной инфекции. Низкая кислотность желудочного содержимого также является фактором риска развития АП. У госпитализированных больных при рН желудочного сока более 3,5–4,0 происходит колонизация желудка грамотрицательными бактериями, поэтому вмешательства, повышающие рН желудка (Н2–блокаторы), могут рассматриваться, как факторы риска АП, особенно у больных, находящихся в отделениях интенсивной терапии. Большой объем аспирата или наличие в нем крупных частиц приводит к механической обструкции дыхательных путей, развитию ателектазов, застою бронхиального секрета, опять же повышая риск развития легочной инфекции. По некоторым данным, наиболее опасна аспирация материала растительного происхождения. Аспирационные синдромы Аспирация в трахеобронхиальное дерево может приводить к различным последствиям: от полного отсутствия каких-либо клинических событий до развития острого респираторного дисстресс-синдрома, дыхательной недостаточности и смерти больного. В 1975 г. J. Bartlett и S. Gorbach предложили рассматривать аспирационный синдром, как «тройную угрозу»: 1) механическая обструкция дыхательных путей; 2) химический пневмонит; 3) бактериальная пневмония [6]. Хотя очевидно, что лишь последний аспирационный синдром может быть отнесен к категории «аспирационная пневмония», но и первые два могут быть рассмотрены, как состояния, способные приводить к развитию аспирационной пневмонии примерно в 30% случаев. Клиническая картина Аспирационная пневмония имеет довольно большой удельный вес среди всех форм пневмоний,. Так, по данным мультицентрового исследования O.Leroy et al., около 23% тяжелых форм пневмоний в отделениях интенсивной терапии приходится на АП [7]. АП вызывается микроорганизмами, в нормальных условиях колонизирующими верхние дыхательные пути, т.е. маловирулентными бактериями, в большинстве случаев, анаэробами. АП может рассматриваться, как плевролегочная инфекция, которая при отсутствии терапии проходит следующие этапы развития: пневмонит (пневмония), некротизирующая пневмония (формирование очагов деструкции размерами менее 1 см, без уровней жидкости), абсцесс легких (одиночные или множественные полости размерами более 2 см), эмпиема плевры [8] (рис. 1–4). Распределение аспирированного материала, а, следовательно, и локализация инфекционных очагов в легких зависят от положения тела больного в момент аспирации. Чаще всего АП развивается в задних сегментах верхних долей и верхних сегментах нижних долей (зависимые сегменты), если аспирация произошла в то время, когда больной находился в горизонтальном положении, и в нижних долях (больше справа), если больной находился в вертикальной позиции.
Рис. 1. Рентгенологическая картина АП нижней доли правого легкого у мужчины 18 лет, возникшей после аспирации во время алкогольного опьянения (изменение тени сердца связано с врожденным пороком сердца). Рис. 2. Некротизирующая пневмония верхней доли правого легкого у мужчины 56 лет, возникшая после массивной аспирации во время судорожного синдрома. Рис. 3. Абсцесс легкого у мужчины 58 лет, страдающего алкоголизмом. Рис. 4. Аспирационная пневмония нижней доли левого легкого и левосторонний пио-пневмоторакс у женщины 67 лет, перенесшей инсульт и страдающей дисфагией. В отличие от пневмонии, вызванной типичными внебольничными штаммами (пневмококк), АП развивается постепенно, без четко очерченного острого начала [9] (табл. 2). У многих больных через 8–14 дней после аспирации развиваются абсцессы легких или эмпиема. При появлении очагов деструкции примерно у половины больных отмечается продукция мокроты со зловонным гнилостным запахом, возможно развитие кровохарканья. Отсутствие гнилостного запаха даже при формировании абсцесса не исключает значения анаэробов в генезе АП, т.к. некоторые анаэробные микроорганизмы (микроаэрофильные стрептококки) не приводят к образованию продуктов метаболизма, обладающих гнилостным запахом. Другие симптомы АП не отличаются от других форм пневмонии: кашель, диспное, плевральные боли, лихорадка, лейкоцитоз. Однако у многих больных их развитию предшествуют несколько дней, а иногда и недель маловыраженных клинических признаков (слабость, субфебрильная лихорадка, кашель, у ряда больных – снижение веса и анемия) [8]. При АП, вызванной анаэробами, у больных практически никогда не наблюдается ознобов. К важным особенностям клинической картины можно отнести фоновые состояния больного: болезни периодонта, нарушение глоточного рефлекса, алкоголизм, эпизоды нарушения сознания.Характерные клинические особенности аспирационной пневмонии: • постепенное начало • документированная аспирация или факторы, предрасполагающие к развитию аспирации • отсутствие ознобов • зловонный запах мокроты, плевральной жидкости • локализация пневмонии в зависимых сегментах • некротизирующая пневмония, абсцесс, эмпиема • наличие газа над экссудатом в плевральной полости • красная флюоресценция мокроты или плевральной жидкости в ультрафиолетовом свете (инфекция, вызванная Porphyromonas) • отсутствие роста микроорганизмов в аэробных условиях. Летальность при аспирационных пневмониях достигает 22%. Независимыми предикторами плохого прогноза являются неэффективная начальная антибактериальная терапия, бактериемия, госпитальная суперинфекция [7]. Микробиология АП Причинными факторами большинства АП являются анаэробы (около 50%), чаще всего комбинация этих микроорганизмов (как минимум, два патогена), реже комбинация анаэробов и аэробов (40%) и еще реже – аэробами (10%) [5]. Роль анаэробов в генезе АП была впервые установлена в 1970–х годах при использовании для забора материала пункции трахеи с аспирацией секрета (метод транстрахеальной аспирации). Структура патогенов, вызывающих АП, за последние годы практически не изменилась, некоторые изменения претерпела таксономическая классификация части микроорганизмов. Наиболее частыми причинными анаэробными микроорганизмами при АП являются Fusobacterium nucleatum, Prevotella malanogenica (ранее относившаяся к роду Bacteroides), Porphyromonas spp (ранее относившиеся к роду Bacteroides), Streptococcus intermedius (ранее называвшиеся Peptostreptococcus), микроаэрофильные стрептококки. Кроме того, определенное значение также имеют и микроорганизмы рода Bacteroides (B.buccae, B.oris, B.oralis и др), однако подчеркивается, что роль Bacteroides fragilis при аспирационной пневмонии преувеличена [5]. В некоторых исследованиях микроорганизм Veilonella parvula являлся причиной до 12% всех аспирационных пневмоний [10]. Все перечисленные микроорганизмы менее вирулентны по сравнению с аэробными возбудителями внебольничных пневмоний, с чем и связано менее бурное течение воспалительного процесса. Исключение составляет Fusobacterium necrophorum, который обладает исключительно вирулентными свойствами, но в настоящее время пневмония, вызванная этим патогеном, встречается очень редко. Возбудители аспирационных пневмоний: Анаэробные бактерии • Prevotella malanogenica • Porphyromonas spp • Fusobacterium nucleatum • Fusobacterium necrophorum • Bacteroides spp (B.buccae, B.oris, B.oralis и др.) • Veilonella parvula • Streptococcus intermedius Аэробные бактерии • Staphylococcus aureus • Streptococcus pyogenes • Streptococcus viridans • Haemophilus influenzae (особенно тип b) • Eikenella corrodens • Klebsiella pneumoniae • Escherichia coli • Enterobacter cloacae • Proteus mirabilis • Pseudomonas aeruginosa Получение культуры анаэробных микроорганизмов является довольно сложной задачей и требует соблюдения, как минимум, трех условий: правильный забор материала, его транспорт и посев на специальные среды. Следует подчеркнуть, что экспекторированная мокрота не может быть использована для получения культуры анаэробов, так как в норме они в больших количествах присутствуют в верхних дыхательных путях и неизбежно контаминируют мокроту. При наличии эмпиемы плевральная жидкость является хорошим источником для этиологической диагностики. Положительная гемокультура также может приблизить к идентификации причинного патогена, однако аспирационная пневмония нечасто ассоциирована с бактериемией. Забор материала из нижних дыхательных путей для получения анаэробных культур возможен при использовании методов, позволяющих избежать контаминации образца микрофлорой ротоглотки. Чаще других используются метод транстрахеальной аспирации (ТТА) и метод защищенной щеточной биопсии (ЗЩБ). Несмотря на хорошую информативность, ТТА в настоящее время используется гораздо реже, чем раньше (хотя по–прежнему широко применяется в некоторых центрах Европы и в Японии). Причина – недостатки метода ТТА: инвазивность, невозможность проведения у интубированных больных, риск кровотечения. Хорошей альтернативой ТТА является метод ЗЩБ – получение материала во время фибробронхоскопии при помощи бронхиальной щетки, защищенной от контаминации внутри двойного телескопического катетера, закрытого биодеградирующей пробкой. Данный метод в настоящее время широко используется для диагностики респиратор–ассоциированных пневмоний. Однако есть данные о применении ЗЩБ при аспирационной пневмонии, причем результаты микробиологических исследований материала нижних дыхательных путей, полученного при помощи ЗЩБ, примерно такие же, как при использовании ТТА: при остром абсцессе легких анаэробы были изолированы в 74% случаев [11]. Полученный материал должен быть немедленно помещен в анаэробную среду (транспортная емкость с анаэробной средой) и как можно быстрее доставлен в микробиологическую лабораторию. Определенное значение может иметь и выбор сред для культивирования анаэробов [12]. Среди аэробных бактерий в генезе АП имеют значение такие микроорганизмы, как Staphylococcus aureus, Streptococcus pyogenes, Streptococcus vitridans, Haemophilus influenzae (особенно тип b), Eikenella corrodens, Klebsiella pneumoniae, Escherichia coli, Enterobacter cloacae, Proteus mirabilis, Pseudomonas aeruginosa [11,13]. Аэробные микроорганизмы выделяют особенно часто при нозокомиальных АП, кроме того, их доля очень высока среди больных с тяжелой АП, требующей госпитализации в отделения интенсивной терапии [13]. Объяснением такого различия микробного пейзажа по сравнению с внебольничной АП является высокая колонизация аэробными микроорганизмами (особенно грамотрицательными) ротоглотки и параназальных синусов у тяжелых больных, находящихся в стационаре. Роль анаэробов в генезе нозокомиальных АП менее значима по сравнению с аэробами, хотя в ряде исследований было показано, что доля анаэробов в этиологии нозокомиальных АП (в том числе и респиратор–ассоциированных) может достигать 23–35% [8,10]. Лечение Антибактериальная терапия является основным компонентом лечения аспирационной пневмонии. Выбор антибиотика зависит от тяжести АП (см. ниже), окружения, в котором возникла пневмония, и наличия или отсутствия факторов риска для колонизации дыхательных путей грамотрицательными микроорганизмами [5]. Критерии тяжелой пневмонии (American Thoracic Society, Am Rev Respir Dis 1993; 148: 1418– 1426): • Частота дыхания более 30 в 1 мин • Потребность в искусственной вентиляции легких • Тяжелая дыхательная недостаточность (PaO2 / FiO2 < 250 мм рт.ст.) • Двухсторонняя пневмония по данным рентгенографии, увеличение размера инфильтрата на 50% и более в течение 48 часов • Шок (систолическое давление менее 90 мм рт.ст. или диастолическое давление менее 60 мм рт.ст.) • Потребность в вазопрессорных препаратах более 4 часов; • Диурез менее 20 мл/час, острая почечная недостаточность, требующая проведения диализа. Основной причиной АП, возникшей вне стационара, являются анаэробы, поэтому назначаемые антибиотики должны быть активными по отношению к ним (Fusobacterium spp, Prevotella spp, Porphyromonas spp, Bacteroides spp, анаэробные и микроаэрофильные Streptococci). Учитывая сложность получения культур анаэробных микроорганизмов, терапия в большинстве случаев является эмпирической. Традиционным выбором для терапии АП и абсцесса легких долгое время считался пенициллин G (бензилпенициллин), назначаемый внутривенно в относительно высоких дозах (12–20 млн ед. в сутки). Однако, как показали исследования последних лет, около 30% всех анаэробов продуцируют b–лактамазы, а доля резистентных штаммов среди Bacteroides spp достигает 90% [8,14]. Кроме того, весомая доля аэробных бактерий, участвующих в развитии аспирационных пневмоний в ассоциации с анаэробами или без них, также ставит под вопрос пенициллин G, как препарат выбора при аспирационной пневмонии [13]. В настоящее время предпочтение отдается клиндамицину (внутривенно 600 мг каждые 8 часов с последующим переходом на прием per os 300 мг каждые 6 часов), который обладает большей активностью по сравнению с пенициллином против анаэробов (в т.ч. и Bacteroides spp). В нескольких сравнительных исследованиях эффективности пенициллина G и клиндамицина при некротизирующей пневмонии и абсцессе легких было показано, что при использовании клиндамицина удается чаще добиться клинического успеха, достигается более быстрое снижение лихорадки и наблюдается меньшее число рецидивов легочных инфекций. В исследовании F. Gudiol et al., включавшем 37 больных с некротизирующей пневмонией, успех антибактериальной терапии составил 18 случаев из 19 при использовании клиндамицина и 10 из 18 – при терапии пенициллином [15]. Число анаэробов, резистентных к клиндамицину, составляет около 5% (4–22% в группе Bacteroides fragilis) [11,14]. К эффективной эмпирической терапии аспирационных пневмоний также относят комбинацию внутривенных пенициллина G и метронидазола (500 мг каждые 8–12 часов). Метронидазол обладает высокой активностью в отношении практически всех анаэробов, число резистентных штаммов составляет не более 12% [11]. Следует подчеркнуть, что метронидазол не должен назначаться в виде монотерапии, т.к. в ряде исследований частота неуспеха антибактериальной терапии анаэробных легочных инфекций составляла до 50%. Причинами такой низкой эффективности монотерапии метронидазолом являются: 1) отсутствие активности в отношении микроаэрофильных и аэробных стрептококков, которые при АП присутствуют в культурах до 50% случаев; 2) относительно низкая активность по отношению к грамположительным анаэробам. К препаратам первой линии для терапии АП некоторые согласительные документы относят также и «защищенные» пенициллины (комбинация b–лактам + ингибитор b–лактамаз) [16]. Высокая эффективность амоксициллина/клавуланата была продемонстрирована в мультицентровом проспективном исследовании P. Germaud et al., включавшем 57 больных с абсцессом легких, некротизирующей пневмонией и эмпиемой плевры (у 27 из них предшествующая антибактериальная терапия оказалась неэффективной) – терапия амоксициллином/клавуланатом оказалась успешной у 52 больных (91%) [17]. Кроме амоксициллина/клавуланата (средняя доза 1,2 г каждые 8 часов в/в), высокой анаэробной активностью обладают также и другие «защищенные» пенициллины: ампициллин/сульбактам (3 г каждые 6 часов в/в), тикарциллин/клавуланат (3,2 г каждые 6–8 часов в/в), пиперациллин/тазобактам (4,5 г каждые 8 часов в/в) (табл. 3).
К препаратам, обладающим плохой активностью при анаэробных инфекциях, а следовательно, и при АП, относятся аминогликозиды, офлоксацин, ципрофлоксацин, цефтазидим, цефтриаксон, азтреонам и триметоприм/сульфаметоксазол. Из группы цефалоспоринов наибольшую активность по отношению к анаэробам имеют цефамицины (цефокситин, цефотетан, цефметазол), однако до 30% микроорганизмов группы B.fragilis резистентны к ним. Среди перспективных препаратов для терапии АП необходимо отметить новые фторхинолоны – моксифлоксацин, гатифлоксацин и тровафлоксацин [19]. Также есть экспериментальные данные о высокой активности новых макролидов (кларитромицин) против анаэробов [20]. Клинических данных об эффективности новых фторхинолонов и макролидов при АП пока нет. Предложенные схемы антибактериальной терапии нуждаются в модификации при тяжелой пневмонии, при возникновении пневмонии в стационаре и наличии факторов риска колонизации дыхательных путей больного грамотрицательными микроорганизмами (см. ниже). В таких ситуациях очень высока вероятность вирулентных аэробных патогенов как причины АП, поэтому рекомендовано дополнительное «прикрытие» также и грамотрицательных микроорганизмов, а иногда и метициллин–резистентных S.aureus. Особую проблему представляют пневмонии, вызванные P.aeruginosa, поэтому в качестве препаратов эмпирической терапии при госпитальной АП рекомендовано использовать комбинацию антибиотиков, активных против P.aeruginosa (ципрофлоксацин, цефтазидим, цефперазон) и против анаэробов (клиндамицин или метронидазол). Также возможно использование карбапенемов (имипенем/циластатин, меропенем) или «защищенных» пенициллинов в виде монотерапии или в комбинации с аминогликозидами или фторхинолонами (табл. 3). После назначения эмпирической антимикробной терапии, последующие посевы мокроты и трахеальных аспиратов (у интубированных больных) могут помочь в выявлении P.aeruginosa и других аэробных микроорганизмов, а также в дальнейшей коррекции терапии. Факторы риска колонизации грамотрицательными микроорганизмами: • Кома • Снижение питательного статуса • Интубация трахеи • Оперативное вмешательство • Сахарный диабет • Почечная недостаточность • Хронические легочные заболевания • Курение • Предшествующее использование антибиотиков • Длительная госпитализация. Путь назначения антибактериальной терапии определяется тяжестью аспирационной пневмонии. Больные с тяжелой пневмонией и с осложненными формами пневмонии должны получать парентеральную терапию, при менее тяжелом течении возможно назначение пероральных препаратов. Ответ на антибактериальную терапию у 80% больных с аспирационными пневмониями наступает в течение первых 5 дней лечения. Продолжительность курса антимикробной терапии у больных без абсцесса или эмпиемы составляет около 14 дней. При наличии абсцесса лихорадка может сохраняться 5–10 дней и более, несмотря на адекватную антибактериальную терапию. Больным с абсцессами и эмпиемами необходимо назначение парентеральной терапии до достижения клинического ответа (снижение лихорадки, тенденция к нормализации числа лейкоцитов, уменьшение кашля и диспноэ), после чего, при условии нормальной абсорбции из желудочно–кишечного тракта, возможен переход на терапию антибиотиками per os (клиндамицин 300 мг каждые 6 часов; амоксициллин 500 мг каждые 8 часов + метронидазол 500 мг каждые 6–8 часов; амоксициллин/клавуланат 625 мг каждые 8 часов). Рекомендуемая длительность антибактериальной терапии у больных с абсцессом легких и эмпиемой плевры составляет 2–3 месяца [14]. При наличии абсцесса легких и эмпиемы плевры могут понадобиться дополнительные мероприятия (бронхоскопия, хирургические методы). Дренирование абсцессов часто достигается при обеспечении хорошей экспекторации мокроты и проведении физиотерапевтических процедур (перкуссия, вибрационный массаж). При медленном разрешении абсцесса, локальной обструкции бронхиального дерева (инородное тело, опухоль) адекватный дренаж может быть достигнут при помощи бронхоскопических методов, в т.ч. и трансбронхиальной катетеризации. Хирургическое вмешательство может понадобиться при больших размерах абсцесса (более 6 см) и при осложнениях абсцесса (легочное кровотечение, формирование бронхоплевральной фистулы). Альтернативой хирургическому вмешательству может быть чрескожная катетеризация полости абсцесса, которая показана больным, не отвечающим на антибиотики и имеющим периферическую локализацию абсцесса. Для лечения эмпиемы плевры, кроме использования антибиотиков, часто требуются также дополнительные методы для обеспечения дренирования плевральной полости: повторные аспирации экссудата, установка дренажной трубки, введение в плевральную полость фибринолитиков, торакоскопия, открытая торакоскопия, хирургическая декортикация.
Литература: 1. Навашин СМ, Чучалин АГ, Белоусов ЮБ, Дворецкий ЛИ, Зубков МН, Ноников ВЕ, и др. Антибактериальная терапия пневмоний у взрослых. Клин Фармакол Терапия 1999; 8(1): 41–50. 2. Huxley EJ, Viroslav J, Gray WR, et al. Pharyngeal aspiration in normal adults and patients with depressed consciousness. Am J Med 1978; 64: 564–8. 3. Bartlett JG. Anaerobic bacterial infections of the lung and pleural space. Clin Infect Dis 1993; 16 Suppl 4: 248–5. 4. Croghan JE, Burke EM, Caplan S, et al. Pilot study of 12–month outcomes of nursing home patients with aspiration on videofluoroscopy. Dysphagia 1994; 9: 141–6. 5. Cassire HA, Niederman MS. Aspiration pneumonia, lipoid pneumonia, and lung abscess. In: Pulmonary diseases. Baum G.L., Crapo J.D., Celli B.R., Karlinsky J.B. (Ed). Lippincot–Raven, Philadelphia, 1998: 645–55. 6. Bartlett JG, Gorbach SL: The triple threat of aspiration pneumonia. Chest 1975; 68: 560–6. 7. Leroy O, Vandenbussche C, Coffinier C, Bosquet C, Georges H, Guery B, Thevenin D, Beaucaire G. Community–acquired aspiration pneumonia in intensive care units. Epidemiological and prognosis data. Am J Respir Crit Care Med 1997; 156: 1922–9. 8. Finegold SM. Aspiration pneumonia. Rev Infect Dis 1991;13 Suppl 9: 737– 2. 9. Bartlett JG. Anaerobic bacterial pneumonitis. Am Rev Respir Dis 1979; 119: 19–23. 10. Dore P, Robert R, Grollier G, Rouffineau J, Lanquetot H, Charriere JM and Fauchere JL. Incidence of anaerobes in ventilator–associated pneumonia with use of a protected specimen brush. Am J Respir Crit Care Med 1996; 153: 1292–8. 11. Hammond JMJ, Potgieter PD, Hanslo D, Scott H, Roditi D. The etiology and antimicrobial susceptibility patterns of microorganisms in acute community–acquired lung abscess. Chest 1995; 108: 937–41. 12. Robert R, Grollier G, Dore P, Hira M, Ferrand E, Fauchere JL. Nosocomial pneumonia with isolation of anaerobic bacteria in ICU patients: therapeutic considerations and outcome. J Crit Care 1999; 14: 114–9. 13. Mier L, Dreyfuss D, Darchy B, et al. Is penicillin G an adequate initial treatment for aspiration pneumonia? A prospective evaluation using a protected specimen brush and quantitative cultures. Inten Care Med 1993; 19: 279–84. 14. Lynch III JP. Bacterial pneumonia, pp 297– 374. In: Pulmonary disease diagnosis and therapy. A practical approach. Khan MG, Lynch III JP (Ed). Williams & Wilkins, Baltimore, 1997. 15. Gudiol F, Manresa F, Pallares R, Dorca J, Rufi G, Boada J, Ariza X, Casanova A, Viladrich PF. Clindamycin vs penicillin for anaerobic lung infections. High rate of penicillin failures associated with penicillin–resistant Bacteroides melaninogenicus. Аrch Intern Med 1990; 150: 2525–9. 16. Huchon G, Woodhead M. Management of adult community–acquired lower respiratory tract infections. Eur Respir Rev 1998; 8: 391–426 17. Germaud P, Poirier J, Jacqueme P, Guerin JC, Benard Y, Boutin C, Brambilla C, Escamilla R, Zuck P. Monotherapie par amoxicilline/acide clavulanique (AM–AC) en traitement de premiere intention dans les abces pulmonaires communautaires. A propos de 57 cas. Rev Pneumol Clin 1993; 49: 137–41. 18. Kikuchi N, Onozaki I, Kohno N, et al. Clinical evaluation of therapy for aspiration pneumonia with imipenem/cilastatin sodium. Jpn J Antibiot 1990; 43: 23–30 19. Ackermann G, Schaumann R, Pless B, Claros MC, Goldstein EJC, Rodloff AC. Comparative activity of moxifloxacin in vitro against obligately anaerobic bacteria. Eur J Clin Microbiol Infect Dis 2000; 19: 228–32. 20. Jung R, Messick CR, Pendland SL, Tesoro EP, Losendahl KJ, Schriever CA, Danziger LH. Postantibiotic effects and bactericidal activities of clarithromycin–14–hydroxy–clarithromycin, versus those of amoxicillin–clavulanate, against anaerobes. Antimicrob Agents Chemother 2000; 44: 778–9.
Имипенем + циластатин натрия – Тиенам (торговое название) (Merck Sharp & Dohme Idea) Поделитесь статьей в социальных сетях Порекомендуйте статью вашим коллегам www.rmj.ru Аспирационная пневмония – симптомы, лечение, формы, стадии, диагностикаАспирационная пневмония – это острый инфекционно-токсический воспалительный процесс в легочной ткани, возникающий из-за попадания в нижние отделы дыхательных путей содержимого желудка, носоглотки или ротовой полости. Заболевание встречается часто. Согласно статистическим данным, каждый четвертый случай тяжелого инфекционного поражения легких обусловлен именно аспирационной пневмонией.  Аспирационная пневмония – это воспаление легочной ткани Аспирационная пневмония – это воспаление легочной ткани
Причины и факторы рискаК развитию аспирационной пневмонии могут привести следующие состояния:
Немаловажное значение в патологическом механизме развития аспирационной пневмонии имеют заболевания, протекающие с явлениями регургитации и (или) дисфагии:
Факторы риска развития аспирационной пневмонии:
Аспирационная пневмония нередко возникает у детей первых лет жизни. В ее развитии играют роль следующие факторы:
В ротовой полости и верхних дыхательных путях у пациентов, страдающих кариесом, гингивитом, пародонтозом, тонзиллитом присутствует патогенная микробная флора. Ее попадание в нижние дыхательные пути при аспирационном синдроме способно стать причиной инфекционного воспаления паренхимы легких. Терапия аспирационной пневмонии обязательно должна включать в себя назначение антибиотиков с учетом чувствительности к ним бактериальной микрофлоры. Результаты микробиологических исследований показывают, что почти в 50% случаев аспирационная пневмония вызывается анаэробной микрофлорой (фузобактериями, превотеллами, бактериоидами). В 10% случаев в основе развития инфекционно-воспалительного процесса лежит инфицирование легочной ткани аэробными бактериями (синегнойной палочкой, кишечной палочкой, стафилококками, протеем, клебсиеллами). В оставшихся 40% случаев этиология заболевания носит полимикробный комбинированный характер.  Согласно исследованиям, около половины случаев аспирационной пневмонии вызваны анаэробной микрофлорой Согласно исследованиям, около половины случаев аспирационной пневмонии вызваны анаэробной микрофлорой
Попадание в нижние отделы дыхательной системы твердых частиц или жидкого аспирата приводит к механической обструкции (закупорке) участка трахеобронхиального дерева. На этом фоне возникает кашлевой рефлекс, который способствует еще более глубокому проникновению аспирата. Механическая обструкция становится причиной развития ателектаза (спадения доли легкого), застоя секрета бронхов, что увеличивает риск инфицирования. Аспирированное содержимое оказывает агрессивное воздействие на легочные ткани, что приводит к развитию острого химического пневмонита. При данной патологии происходит выброс большого количества биологически активных веществ (цитокинов, факторов некроза опухолей), которые оказывают повреждающее действие на легочную паренхиму. Присоединение микробного компонента приводит к появлению признаков бактериальной пневмонии:
Стадии заболеванияКлиника аспирационной пневмонии развивается постепенно. В течении заболевания выделяют следующие стадии:
Профилактика аспирационной пневмонии должна быть направлена на активное лечение заболеваний, способствующих ее возникновению. СимптомыКлиническая картина аспирационной пневмонии в начальной стадии стертая. После эпизода аспирации пациентов несколько дней могут беспокоить сухой непродуктивный кашель, общая слабость, незначительное повышение температуры тела. Затем к этим симптомам присоединяются:
Температура тела повышается до 38-39 °С, а кашель начинает сопровождаться выделением пенистой мокроты, в которой можно обнаружить примесь крови.  При аспирационном пневмонии повышается температура и появляется кашель с выделением пенистой мокроты При аспирационном пневмонии повышается температура и появляется кашель с выделением пенистой мокроты
Через 10-14 дней от начала заболевания в легком формируется абсцесс и возникает эмпиема плевры. Клинически названные процессы сопровождаются появлением:
Особенности протекания аспирационной пневмонии у новорожденныхПричины аспирационной пневмонии у новорожденных:
Аспирационная пневмония нередко возникает у детей первых лет жизни. В ее развитии играют роль насильственное кормление, аспирация мекония, попадание инородных тел в бронхи. Практически все дети с аспирационной пневмонией рождаются от матерей с отягощенным акушерским анамнезом:
Помимо общих признаков дыхательной недостаточности, при аспирационной пневмонии новорожденных выявляются другие симптомы:
ДиагностикаПредположить наличие у пациента аспирационной пневмонии можно по наличию в анамнезе указания на факт аспирации. Диагноз подтверждается данными физикального, микробиологического, эндоскопического и рентгенологического исследований.  Аспирационная пневмония на рентгеновском снимке Аспирационная пневмония на рентгеновском снимке
ЛечениеПри попадании инородных тел в воздухоносные пути с развитием обтурации производят их эндоскопическое удаление с обязательной оксигенотерапией. В тяжелых случаях может возникнуть необходимость интубации трахеи и перевода пациента на искусственную вентиляцию легких. Терапия аспирационной пневмонии обязательно должна включать в себя назначение антибиотиков с учетом чувствительности к ним бактериальной микрофлоры. Оправданным является одновременное применение нескольких антибактериальных препаратов. Длительность курса антибактериальной терапии – не менее 14 дней. При образовании абсцесса выполняют его дренирование. Для улучшения отхождения гнойной мокроты больному несколько раз в сутки делают перкуторный или вибрационный массаж грудной клетки. Также проводят санационные бронхоскопии для удаления гнойного секрета, бронхоальвеолярный лаваж. Летальность осложненных форм аспирационной пневмонии составляет от 20 до 25%. Показания к хирургическому вмешательству:
Если аспирационная пневмония осложняется эмпиемой плевры, осуществляют дренирование плевральной полости и ее санацию. При необходимости через дренаж в полость плевры могут вводиться антибактериальные препараты и фибринолитики. Возможные осложнения и последствияАспирационная пневмония может осложняться развитием:
 Аспирационная пневмония может приводить к развитию эмпиемы плевры Аспирационная пневмония может приводить к развитию эмпиемы плевры
ПрогнозПри своевременно начатом лечении, небольшом объеме аспирата и хорошем исходном общем состоянии прогноз благоприятный. Он значительно ухудшается при присоединении осложнений. Летальность осложненных форм заболевания составляет от 20 до 25%. ПрофилактикаПрофилактика аспирационной пневмонии должна быть направлена на активное лечение заболеваний, способствующих ее возникновению. Видео с YouTube по теме статьи:
www.neboleem.net Аспирационная пневмония — симптомы, лечение, особенности у детейВсе о пневмонииАспирационная пневмония – это воспалительное заболевание легких, которое возникает в результате проникновения инородного тела или же жидкости в легкие. Инородные тела могут быть разного характера – в результате аспирации в момент дыхания частичек пищи, химических компонентов, рвотных масс, предметов, которые имеют в составе натуральные или синтетические элементы. Аспирационная пневмония включает в себя бактериальные разрушения аспирационного характера, механические изменения в проходимости дыхательных путей и химический пневмонит. Обратите внимание! Аспирационная пневмония – это не заразное заболевание, так как оно возникает только вследствие проникновения желудочного сока в легкие. Симптомы аспирационной пневмонииАспирационная пневмония в процессе своего развития проходит несколько этапов, среди которых можно выделить пневмонит, некротизирующую пневмонию, абсцесс, а также эмпиему плевры, поэтому не удивительно, что в начале возникновения заболевания симптомы не особо четко выражены. Именно отсутствие острого начала заболевания и наличие определенных симптомов, говорит о присутствии в легких инородного тела. В процессе развития заболевания, наблюдаются следующие симптомы: 
Спустя пару недель, после проникновения инородного предмета в легкие наблюдается эмпиема плевры и абсцесс, которые сопровождаются сильным кашлем с мокротой зеленого оттенка с ярко выраженным гнилым запахом. При химической пневмонии проявляется отдышка, увеличивается частота сердечных сокращений, повышение температуры тела, синюшный оттенок кожных покровов из-за плохого снабжения кислородом крови. Особенности болезни у новорожденныхАспирационная пневмония проявляется у новорожденных в результате попадания в организм околоплодных вод, может возникать из-за неправильного кормления и вследствие аспирации молока. Наиболее подвержены этой болезни недоношенные дети, так как легочная ткань еще полностью не созрела. Также заболевание характерно для малышей с нарушениями, возникшими в результате родовой травмы или же из-за утробной инфекции. У детей симптомы заболевания, так как и у взрослых проявляются постепенно. Изначально проявляется невыраженный цианоз, происходят изменения в дыхательном ритме с частичной задержкой дыхания. Прежде всего, у детей наблюдается проявление серого оттенка кожных покровов. Для таких малышей характерен дефицит массы тела, они медленно прибавляют в весе. Новорожденные могут отказываться от груди, наблюдается рвота и периодическое срыгивание. При таком заболевание температура тела может оставаться нормальной, а может достигать субфебриальной. В результате аускультации ощущается жесткое дыхание, хрипы, а тоны сердца становятся едва заметными. Важно. Симптомом аспирационной пневмонии у детей может быть поверхностное и учащенное дыхание, а также покашливание.  Из-за неспецифических симптомов не возможно сазу определить заболевание, а вот во время рентгенограммы можно проследить изменения легких с первых дней проявления заболевания. Зачастую, аспирационная пневмония у новорожденных проходит тяжело, может даже наблюдаться дыхательная недостаточность. У детей дошкольного возраста, заболевание проявляется в результате заглатывания небольших предметов. При таком варианте основным симптомом считается рефлекторный кашель. Помимо этого, болезнь характерна для детей, у которых диагностировано расстройство глотания или какие-то неврологические нарушения. ПричиныИногда незначительные остатки пищи проникают в дыхательные пути, но благодаря защитным механизмам, они выводятся из организма до того момента, пока не проникли в легкие и не спровоцировали различные воспалительные процессы. Люди, которые продолжительное время употребляют алкоголь, лекарственные препараты, находятся в бессознательном состоянии или под наркозом, подвержены вероятности заболеть пневмонией. Даже у совершенно здорового человека в случае попадания чего-либо в легкие, например, рвотных масс, может проявиться аллергия. Чаще всего можно встретить бактериальную пневмонию, которая возникает после попадания бактерий из кишечно-желудочного тракта в легкие. Возбудителями заболевания могут быть стрептококки, а также анаэробные бактерии, находящиеся в носоглотке. Химической пневмонией можно заболеть только в случае попадания в легкие токсических веществ. Такой тип пневмонии проявляется, как раздражитель, а не как инфекция. В качестве такого токсического вещества может выступать желудочный сок. ДиагностикаДля того чтобы диагностировать аспирационную пневмонию, следует использовать такие способы: ЛечениеСуществует несколько методов борьбы с аспирационной пневмонией:
Лечение аспирационной пневмонии у детей школьного возраста и малышей осуществляется по тем же принципам, только особое внимание следует уделить дозировке препаратов и антибиотиков, которые оказывают существенное воздействие на растущий организм. Профилактика аспирационной пневмонииСпециалисты уверенны, что предотвратить возникновение этого недуга можно, если придерживаться некоторых рекомендаций:
Важно! Наиболее серьезным осложнением аспирационной пневмонии считаются гнойные воспаления, такие как эмпиема плевры и абсцесс легких. При отказе от лечения проявляются гнойные метастазы в других органах или же возникает бактериальная инфекция. Помимо этого, образовываются ателектазы, возникает дыхательная недостаточность, в результате чего больному требуется искусственная вентиляция легких. Для этого заболевания характерна высокая смертность среди детей. Аспирационная пневмония – это воспаление легких, которое проявляется вследствие попадания в легочную область и в бронхи микроорганизмов, раздражающие паренхимы и способствуют активизации воспалительных процессов. В случае незначительного количества аспирата прогноз весьма благоприятный, а если поражены большие участки легких, то смертность может достигать 30 %. pnevmoniya.com Аспирационная пневмония — причины, симптомы и лечениеОбщие сведенияПервое описание пневмонии принадлежит Гиппократу, который считал воспаление легких динамичным процессом, связанным с заболеванием целого организма. До начала XIX века пневмонию относили к «лихорадочным грудным болезням», и в зависимости от преобладания того или иного симптома называли плевритом, плевропневмонией или перипневмонией. Связь клинических проявлений заболевания и патологоанатомических изменений в органах впервые отметил Дж. Б. Морганьи (1682—1771). В 1761 г. австрийским врачом Й.Л. Ауэнбруггером был предложен метод аускультации легких. Ауэнбруггер отметил также, что при диагностике воспаления легких важно обращать внимание на голосовое дрожание и подвижность нижних краев грудной клетки. Возбудитель пневмонии впервые был выделен в 1875 году Эдвином Клебсом, а две основные бактериальные причины заболевания (Streptococcus pneumoniae и Klebsiella pneumoniae) были впервые идентифицированы в 1882 — 1884 г. Карлом Фриндлендером и Альбертом Френкелем. В 1884 г. Кристиану Грамму удалось разработать метод окраски бактерий и показать, что возбудитель при пневмонии может быть не один. В 70–80-е годы ХХ в. началось активное изучение микробиологического субстрата аспирационных пневмоний. Благодаря данным, полученным при транстрахеальной и трансторакальной аспирационной биопсии, этиологически значимыми агентами в 62–100 % случаев были признаны анаэробные микроорганизмы, но позже после применения более передовых методик их этиологическая значимость была уменьшена. В 1975 году J. Bartlett и S. Gorbach выделили аспирационный синдром, рассматривая его как тройную угрозу, включающую:
Непосредственно к аспирационной пневмонии относится только последний пункт, но первые два пункта можно считать условиями возникновения данного заболевания. Хотя аспирация – основной механизм попадания в дыхательные пути патогена при большинстве госпитальных и внебольничных пневмоний, к аспирационной пневмонии относят только пневмонию, возникшую после массированной аспирации, или пневмонию, развившуюся при наличии у больных факторов риска для развития аспирации. Аспирационная пневмония встречается в 10 % случаев от всех внебольничных пневмоний. В послеоперационный период аспирационную пневмонию выявляют в 0,8 – 1,9 % случаев (риск развития заболевания зависит от вида хирургического вмешательства). Удельный вес аспирационной пневмонии среди тяжелых пневмоний составляет около 23 %. Аспирационная пневмония у детей развивается преимущественно в возрасте 1-6 месяцев (вызывается кишечной флорой). ФормыВ зависимости от характера вызвавшего заболевание субстрата и характера повреждения легких выделяют:
Причины развитияАспирация содержимого носоглотки и ротовой полости достаточно часто наблюдается у абсолютно здоровых людей во время сна (около 50 % от всей популяции, и 70 % от общего числа пожилых людей старше 75 лет) и в 70 % случаев при нарушении уровня сознания. Но далеко не каждый случай аспирации вызывает пневмонию. Развитие пневмонии зависит от:
Аспирационная пневмония развивается при:
Субстраты могут являться кислотой, инертной жидкостью, твердыми частицами и орофарингеальными бактериями. Причины аспирационной пневмонии включают наличие у больного факторов риска развития заболевания, к которым относят:
Аспирация также часто наблюдается в пожилом возрасте и в положении лежа на спине. Возможно развитие фатальной аспирации при применении ларингеальной маски. К факторам риска также относится наличие кариозных зубов, частота чистки зубов и недостаточное слюноотделение. На факторы местной защиты негативно влияет длительное употребление алкоголя. Риск аспирационной пневмонии велик у больных, страдающих сахарным диабетом, заболеваниями ЖКТ, застойной сердечной недостаточностью и хронической обструктивной болезнью легких. Аспирационная пневмония у новорожденных, которая развивается в результате аспирации околоплодной жидкости, составляет 1-1,5% от всех выявленных при вскрытии форм пневмоний. ПатогенезАспирационную пневмонию вызывают маловирулентные микроорганизмы, которые в норме колонизируют верхние дыхательные пути, являясь в большинстве случаев анаэробами. Механизм развития заболевания связан с вдыханием значительного объема субстрата или относительно крупных твердых частиц, которые вызывают механическую обструкцию трахеобронхиального дерева. Механическая обструкция провоцирует возникновение защитного кашлевого рефлекса, который вызывает еще более глубокое проникновение аспирированного материала в бронхи и бронхиолы. Механическую обструкцию сопровождает развитие ателектазов легкого и застой бронхиального секрета, в результате чего риск инфицирования паренхимы легкого увеличивается. Под воздействием агрессивного аспирированного субстрата развивается острый химический пневмонит, для которого характерен выброс биологически активных веществ, повреждающих легочную паренхиму. При этом развивается бронхоспазм, спадение части легкого, снижается легочная перфузия и повреждаются альвеолы, провоцируя развитие гипоксемии. После присоединения бактериального компонента у больного появляются признаки бактериальной пневмонии. Локализация очагов инфекции зависит от распределения аспирированного субстрата, то есть от положения тела пациента в момент аспирации. При положении лежа аспирационная пневмония поражает задние сегменты верхних долей и верхние сегменты нижних долей, а при вертикальном положении – нижние доли. Заболевание развивается постепенно, четко очерченное острое начало отсутствует. При отсутствии терапии сначала у больного наблюдается пневмонит, затем некротизирующая пневмония, которая сменяется абсцессом легких и эмпиемой (скоплением гноя) плевры. Аспирационная пневмония у грудных детей сопровождается изменениями, которые зависят от продолжительности жизни ребенка. У проживших менее суток детей заболевание сопровождается резкими расстройствами кровообращения и ателектазами, отеками и кровоизлияниями, а у проживших более суток уже выявляются мелкие пневмонические очажки. После недели жизни у детей обнаруживаются сливные очаги. СимптомыПоскольку клиника аспирационной пневмонии стерта, на начальном этапе заболевания отмечается субфебрилитет, на фоне которого больной может жаловаться на слабость и страдать от сухого мучительного кашля. У некоторых больных наблюдается анемия и снижение веса. В дальнейшем признаки аспирационной пневмонии нарастают. Присоединяется боль в грудной клетке, диспноэ, тахикардия и лихорадка, наблюдается цианоз. При кашле отделяется пенистая мокрота, возможно наличие примеси крови. Если аспирационная пневмония вызвана анаэробными бактериями, озноб обычно отсутствует. Клиническую картину заболевания дополняют особенности фонового состояния больного (дисфагия и т.д.). Появление очагов деструкции в легких сопровождается продукцией мокроты с характерным гнилостным запахом, но при некоторых видах возбудителя гнилостный запах отсутствует даже при формировании абсцесса. ДиагностикаДиагностика аспирационной пневмонии основана на:
Диагноз подтверждается клинической картиной заболевания, проявляющейся в :
Типичная локализация аспирационной пневмонии выявляется при помощи рентгенографии легких в 2-х проекциях. При абсцессе проводится фибробронхоскопия, помогающая отграничить бронхогенную карциному с распадом. Для определения чувствительности к антибиотикам делается бактериологический посев. ЛечениеАспирационная пневмония лечится при помощи антибактериальных препаратов, которые назначаются с учетом чувствительности к ним возбудителей. В большинстве случаев назначается комбинация нескольких антибактериальных препаратов (бета-лактамы и метронидазол). Курс лечения составляет 14 дней. В случае аспирации инородных тел проводят срочное эндоскопическое удаление этого тела. Больным с аспирационной пневмонией показана оксигенотерапия, а при тяжелом течении заболевания проводится интубация и ИВЛ. При абсцессе проводится:
Возможно проведение трахеальной аспирации секрета, санационной бронхоскопии и бронхоальвеолярного лаважа. При эмпиеме плевры кроме дренирования и санационных промываний применяются антибиотики и фибринолитики, возможна торакостомия или плеврэктомия с декортикацией легкого. ПрофилактикаПрофилактика заключается в лечении фонового заболевания. liqmed.ru что это, симптомы, профилактика, лечениеАспирационной пневмонией называется процесс воспалительного характера, который сосредоточен в легких. Болезнь провоцируют своим попаданием в дыхательные органы разнообразные инородные тела, в особенности вредоносные бактерии. Вызывать появление аспирации могут не только жидкости, которые содержатся в человеческом организме, но еще и самые разные предметы механического типа, которые попадают из окружающей среды. Иногда можно столкнуться с тем, что воспаление начинает развиваться из-за желудочного содержимого или даже из-за околоплодных вод. Во втором случае, слишком большой риск того, что аспирационная пневмония может развиться у новорождённого ребёнка. Если говорить об отличиях между аспирационной пневмонией у детей и у взрослых людей, то между ними есть некие отличия, которые вызваны разными причинами возникновения патологии. Что такое аспирационная пневмония у взрослых? Такой вид пневмонии занимает около 25% всех заболеваний дыхательной системы. Этот показатель один из наиболее высоких. Болезнь делится на несколько видов с учетом того, какая именно причина вызвала ее появление. Аспирационная пневмония входит в число внебольничных патологий. Аспирационная пневмония, причина развития которой может быть разна, соответственно имеет разные коды, по ним болезнь различают медицинские сотрудники. Из-за данного типа пневмонии у больного человека или ребенка могут появиться другие опасные для жизни болезни. Все будет зависеть от того, какой именно жидкость или же предметом было спровоцировано появление в организме аспирации. Чаще всего проблема встречается среди старых людей, которые страдают сильными нарушениями сознания или же имеют определенные проблемы с глотанием жидкости и пищи. Также аспирационная пневмония может возникнуть и у достаточно молодых людей, но при условии наличия таких патологий, как:
Согласно результатам исследований, в 50% случаях у здоровых людей в период ночного сна наблюдается попадание жидкостей организма в легкие, но аспирация возникает в редких ситуациях, так как единичного попадания инородного тела для ее развития недостаточно. Необходимо, чтобы жидкости или же предметы попадали в организм в очень большом количестве или уже имели сильную кислотную реакцию. В таких ситуациях и возникнет аспирационный процесс. Патология чаще всего является полимикробной, это объясняется участием в воспалительном процессе аэробных и анаэробных микроорганизмов. Симптомы аспирационной пневмонии Клиническая картина аспирационной пневмонии развивается по нарастающей. Именно поэтому не всегда врачам удается сразу выявить эту патологию. На следующий день, после того, как произошла аспирация, можно наблюдать первые симптомы. Как правило, у человека происходит сильное повышение температуры тела и появляется сильный сухой кашель. Больной испытывает недомогание и общую слабость. В дальнейшем, первые симптомы аспирационной пневмонии у взрослых лишь нарастают, может появиться боль в груди, затрудняется дыхание и развивается цианоз кожного покрова и слизистых оболочек. Далее у пациента появляется кашель с пенистой мокротой, в которой также можно заметить примесь крови. Спустя пару недель после первых симптомов может развиться эмпиема и абсцесс. Такой период характеризуется критическим поднятием температуры тела и выделениями гноя во время кашля. Появляется неприятный запах из ротовой полости и кровохаркание. Аспирационная пневмония у детей Причиной аспирационной пневмонии у грудничка может быть попадание молока матери при кормлении. Заболевание аспирационной пневмонией при рождении ребёнка возникает, как правило, из-за попадания в организм околоплодных вод. Болезнь протекает со слабовыраженными симптомами. На ранней стадии диагностировать патологию можно лишь по периодическому цианозу кожи. Основным симптомом аспирационной пневмонии у новорождённых является сбитое дыхание с остановками, называемое апноэ. Последствиями заболевания у детей может быть анемия и дистрофия. Так же, как и у взрослых людей, симптомы аспирационной пневмонии у детей могут перейти в абсцесс с соответствующими симптомами. Рекомендуем прочитать: Признаки пневмонии у грудничка Осложнения воспаления лёгких Пневмония является серьезным заболеванием, которое требует немедленного вмешательства медиков. Самолечением заниматься строго запрещено. Но нельзя быть застрахованными от осложнений и с подобающей помощью. Самыми распространенными осложнениями пневмонии являются:
Результатом пневмонии может стать сердечная недостаточность, менингит, эндокардит, сепсис, миокардит. Бывают случаи с летальным исходом. В группе риска находятся маленькие грудные дети и дети младшего дошкольного возраста. При появлении малейших подозрений на пневмонию стоит срочно обратиться в медицинское учреждение. Рекомендуем прочитать: Как выкачивают жидкость из легких при пневмонии? Лечение Есть несколько способов лечения аспирационной пневмонии:
Народная медицина Побороть такое сложное заболевание, как воспаление лёгких, можно только при помощи антибиотиков. Назначить необходимую терапию может только опытный специалист. Но при диагнозе «пневмония» имеет место быть и народное лечение. При пневмонии необходимо включить в свой рацион мёд, чеснок и лук. Данные средства являются отличным способом лечения воспалительных и вирусных заболеваний.Также эффективны следующие рецепты:
Профилактика аспирационной пневмонии Если следовать тем советам, которые дают врачи, то появление пневмонии аспирационного типа можно предотвратить. Достаточно соблюдать несколько простых рекомендаций. К ним можно отнести следующее:
Важно! Наиболее тяжелым из всех осложнений аспирационной пневмонии считается появление воспаления с гноем. К подобной патологии можно отнести абсцесс легких, а также разные степени эмпиемы плевры. Если вовремя не будет оказано подобающее лечение, проявятся метастазы и в других органах, а также велик риск возникновения бактериальной инфекции. Кроме этого, могут образовываться ателектазы, возникнет дыхательная недостаточность, приводящая к необходимости искусственной вентиляции легких. При таком заболевании характерен высокий уровень детской смертности. Аспирационная пневмония – это серьезный воспалительный процесс, который начинает активно развиваться в связи с попаданием в дыхательные органы разнообразных вредоносных микробов, способных раздражать паренхиму. Если количество патогенной микрофлоры незначительное, то патология может протекать без ярко выраженной симптоматики и признаков. Но если из-за болезни пострадала большая площадь легких, то в этой ситуации больной человек чувствует себя очень плохо. Показатели смертности в подобное случае достигают отметки в 30%. Если вы заметили хоть малейшие симптомы аспирационной пневмонии, стоит немедленно обратиться к врачу. Ведь если лечение будет своевременным, то шансы на успешный результат от лечения возрастает в несколько раз. ВидеоА вы уверены, что не заражены паразитами?По данным ВОЗ около 97% людей во всем мире заражены паразитами. Самое сложное в том, что их достаточно сложно обнаружить и уничтожить. Существуют симптомы, по которым можно точно сказать, что паразиты живут в вашем организме:
Если вы обнаружили у себя два из перечисленных признака, то в вашем организме точно присутствуют паразиты. Именно ПАРАЗИТЫ в организме человека приводят к СМЕРТЕЛЬНЫМ заболеваниям, ведь они могут проникать в любой орган и размножаться там. Стоит серьезно отнестись к ним! Более правильно будет лечить не последствия заражения, а именно ПРИЧИНУ! Рекомендуем ознакомиться с новой методикой Елены Малышевой, которая эффективно очищает организм от ПАРАЗИТОВ и глистов... Читать статью>>> mainrox.ru Аспирационная пневмония: некоторые аспекты этиологии, патогенеза, диагностики и проблемы рациональной антибактериальной терапии » Журнал "Интенсивная терапия"К.В. Гайдуль, И.В. Лещенко, А.А. Муконин
Гайдуль Константин Валентинович, д.м.н. профессор, НИИКИ СО РАМН, г. Новосибирск; Лещенко Игорь Викторович, д.м.н., профессор кафедры фтизиатрии и пульмонологии УГМА, главный пульмонолог МЗ Свердловской области, г. Екатеринбург; Муконин Алексей Анатольевич, к.м.н., кафедра общей хирургии с хирургией ФПК и ППС СГМА, г. Смоленск Научно-информационный центр ООО "АБОЛмед", г. Москва
Резюме
В обзоре представлены этиология, факторы риска, клиника и рациональный выбор антибиотиков для терапии аспирационной пневмонии. Важнейшим в патогенезе заболевания является химическое и ферментативное поражение респираторных отелов легких с последующим развитием смешанной анаэробно-аэробной инфекции. Важнейшие возбудители аспирационной пневмонии - неспорообразующие анаэробы, стрептококки и стафилококки. В этиологии нозокомиальной аспирационной пневмонии значение приобретают полирезистентные Enterobacteriaceae и неферментирующие грамотрицательные бактерии. Ранняя бронхоскопическая санация улучшает прогноз при химическом пневмоните и аспирационной пневмонии. Антибактериальная терапия должна проводиться препаратами, активными против грамположительных аэробных кокков и неспорообразующих анаэробов - цефокситином, амоксициллином/клавуланатом. При тяжелом течении, у больных в ОРИТ антибиотик выбора - цефоперазон/сульбактам, карбапенемы. При развитии пневмонии в стационаре (ОРИТ) в схемы лечения необходимо включать антибиотики, активные против неферментрирующих грамотрицательных бактерий (уреидопенициллины с игибиторами бета-лактамаз, цефепим, цефтазидим в комбинации с метронидазолом). Осложнения аспирационной пневмонии: абсцессы легких и эмпиема плевры - требуют комплексного лечения с длительной антибактериальной терапией. Профилактика заболевания заключается в соблюдении общеклинических правил ухода за тяжелобольными.
Ключевые слова: аспирационная пневмония, неспорообразующие анаэробные бактерии, орофарингеальная флора, антибиотикотерапия аспирационной пневмонии, цефокситин, цефоперазон/сульбактам, амоксициллин/клавуланат.
ВВЕДЕНИЕ Под термином "аспирационная пневмония" понимают легочные поражения, возникающие вследствие аспирации (микроаспирации) большего или меньшего количества контаминированного содержимого носоглотки, полости рта или желудка и развитие за этим инфекционного процесса. Для проникновения патогенных возбудителей в легочную паренхиму и возникновения в ней бактериального процесса, как правило, необходимо нарушение местной и общей сопротивляемости больного, а также наличие предрасполагающих факторов. Развитие аспирационной пневмонии следует ожидать при состояниях, связанных с нарушением сознания (алкогольное опьянение, поражениях центральной нервной системы, наркоз), заболеваниях периферических нервов, ряде механических факторов, способствующих аспирации (назо-гастральное зондирование), травмах лица и шеи, опухолях пищевода, трахеи и др. От 11 до 14% летальных исходов, связанных с наркозом, обусловлено развитием аспирационного синдрома. Среди всех случаев материнской смертности аспирационный синдром в 2% случаев является ее причиной, а если используется общая анестезия при оперативном родоразрешении, его удельный вес возрастает до 15-52%.
ЭПИДЕМИОЛОГИЯ Очевидно, что истинное количество случаев аспирационных пневмоний остаётся неизвестной, поскольку клиницисты редко стараются выяснять природу большинства нозокомиальных и внебольничных случаев легочной инфекции, причиной которых и явилась нераспознанная аспирация [1]. Диагноз "аспирационная пневмония" чаще всего можно встреть в историях болезни тяжелых "взрослых" больных, как правило, находящихся в критическом состоянии, у которых имеются факторы, способствующие аспирации (таблица 1.) По данным T. Marrie et al. [2] и L. Mundy et al. [3], 6-9% внебольничных пневмоний являются аспирационными. Среди популяции пожилых пациентов с целым рядом сопутствующей патологии, являющейся преморбидным фоном для аспирации, этот процент прогностически гораздо выше. Хорошо известно, что даже у здоровых субъектов периодически возможна аспирация. Используя радионуклидные тесты, E. Huxley et al. [4] установили, что из обследованных 20 здоровых добровольцев, у 9 (45%) во время глубокого сна наблюдалась аспирация содержимого ротоглотки. Малые количества аспирата при отсутствии факторов риска редко приводят к развитию каких-либо симптомов аспирации, а тем более пневмонии. Развитие пневмонии определяется не только количеством аспирированного содержимого, но и его характером (кислое содержимое желудка или нейтральное содержимое ротоглотки, жидкое, вязкое или с инородными частицами, инфицированное или стерильное). Ряд эпизодов аспирации проходит бесследно; пневмония развивается либо в случае попадания большого количества инфицированного содержимого, когда естественные защитные механизмы мукоцилиарного клиренса подавлены или "не справляются с нагрузкой", либо √ это является одним из важных звеньев развития пневмонии √ при действии на нижние дыхательные пути агрессивного (с низким рН) аспирата.
ПОНЯТИЕ О ХИМИЧЕСКОМ ПНЕВМОНИТЕ (ПАТОГЕНЕЗ, ПОСЛЕДСТВИЯ, КЛИНИЧЕСКАЯ ЗНАЧИМОСТЬ) Острый химический пневмонит - это синдром, характеризующийся острым воспалением бронхов и легочной паренхимы сразу же в ответ на воздействие аспирированного материала. "Агрессивными" веществами, способными вызвать острый химический пневмонит, могут быть минеральные масла, гидрокарбонат, кислый, богатый ферментами, желудочный сок. Наиболее часто можно наблюдать химический пневмонит вследствие аспирации желудочного содержимого (синдром Мендельсона). Патогенез повреждения трахеи, бронхов и легочной паренхимы типичен и напоминает химический ожог [5]. Глубина повреждения тем больше, чем ниже рН и максимальна при показателях 2,5 и ниже. В эксперименте было установлено, что локальное воздействие химически активного травмирующего агента на легочную паренхиму способствует "взрывному" выбросу биологически активных веществ (БАВ): активации системы комплемента, высвобождению фактора некроза опухолей альфа, различных цитокинов и веществ, определяющих хемотаксис лейкоцитов, в частности IL-8 [6-8]. Следует отметить, что дальнейшее прогрессирование изменений в легких обусловлено именно БАВ, а не прямым повреждающим действием агрессивного аспирата. Гипоксемия - важнейший синдром при любом типе аспирации. Как правило, это состояние требует безотлагательного лечения и врачебного наблюдения. В эксперименте на животных было установлено, что пик гипоксемии приходится на первые 10 мин. после аспирации. Главными определяющими факторами развития этого состояния являются рефлекторный бронхоспазм, ателектазирование части легкого вследствие повреждения системы сурфактанта, снижение легочной перфузии и открытие внутрилегочных артерио-венозных шунтов, а также прямое повреждение альвеол. Острый химический пневмонит также характеризуется лихорадкой, лейкоцитозом; при рентгенологическом исследовании выявляется легочный инфильтрат. Имеется определенная закономерность локализации инфильтратов: задние сегменты верхних долей легких или верхние сегменты нижних долей, то есть те отделы, куда с большей или меньшей вероятностью попадает аспирированное содержимое (при горизонтальном положении больного). В случаях, когда аспирация происходит в ортостатическом положении (или сидя), поражаются базилярные сегменты нижних долей. Перечисленные выше ранние симптомы аспирационной пневмонии свидетельствуют прежде всего о развитии воспаления в легких; бактериальная инфекция присоединяется позже. У пациентов с массивной аспирацией нарастает гипоксемия, рентгенологически определяются сливные легочные инфильтраты. Возникает особое состояние, называемое респираторным дистресс-синдромом. В этом случае процесс может развиваться по двум сценариям: в одних случаях гипоксемия и легочная инфильтрация разрешаются в ближайшие дни, даже без специального лечения, в других - после периода кажущегося улучшения (2-5 сутки) вновь появляется лихорадка, признаки дыхательной недостаточности и продуктивный кашель, что свидетельствует о развитии вторичной бактериальной пневмонии. В отличие от острого химического пневмонита, причиной которого чаще всего является массивная аспирация содержимого желудка, классическая бактериальная аспирационная пневмония развивается не столь бурно. Характерны продромальный период и ряд типичных признаков инфекционного процесса в легких - лихорадка, симптомы интоксикации, кашель, лейкоцитоз, дыхательная недостаточность и выявляемые при рентгенологическом обследовании очаги инфильтрации в легких. Нередко пациенты обращаются в подострую стадию с осложнениями в виде легочных абсцессов или эмпиемы.
МИКРОБИОЛОГИЧЕСКИЕ АСПЕКТЫ АСПИРАЦИОННОЙ ПНЕВМОНИИ Пик изучения микробиологического субстрата аспирационных пневмоний приходится на 70-80-е годы ХХ века [9-11]. Используя самые различные методы получения материала, в том числе транстрахеальную и трансторакальную аспирационную биопсию, было установлено, что анаэробные микроорганизмы в 62-100% случаев аспирационных пневмоний выступают как этиологически значимые агенты. Позднее, следуя результатам доказательных исследований, использующих более передовые методики получения материала и выделения анаэробов, установлена менее значимая этиологическая роль анаэробных бактерий. Этиология большинства аспирационных пневмоний полимикробная. В случаях "внебольничной" аспирационной пневмонии важнейшей причиной легочной инфекции являются, как правило, анаэробные бактерии, колонизирующие ротоглотку, в ассоциации с аэробными грамположительными кокками и микроаэрофильными стрептококками (S.milleri). Немаловажные факторы √ гигиена полости рта и "полноценность" кашлевого рефлекса. Резервуар вероятных возбудителей, в том числе анаэробов, это гингивит, полости в зубах, десневые карманы и, наконец, бактериальный налет на зубах и деснах, особенно у больных с заболеваниями пародонта [12]. Самые частые анаэробные возбудители, выделяемые от больных с аспирационными пневмониями, это Bacteroides spp., Peptostreptococcus spp., Fusobacterium spp. Инфекционный процесс в легких, вызываемый анаэробами, характеризуется тяжелым течением с формированием некроза легочной ткани, абсцессов, бронхо-плевральных свищей и эмпиемы [13]. Именно аспирация и следующая за ней аспирационная пневмония являются основной причиной инфекционных деструкций легких у взрослых. Микробиологический субстрат "внутрибольничной" аспирационной пневмонии отличается от "внебольничных" случаев заболевания. По данным S. Russell et al. [14], у пожилых больных происходит "смена" характерной флоры полости рта, в частности, находящейся в полостях в зубах, в перидонтальных карманах, на госпитальную, среди которой уже определяются потенциальные респираторные патогены. Важный фактор √ рН желудочного содержимого. В норме оно стерильно, но в случае длительного использования Н2-блокаторов или ингибиторов протонной помпы, создаются благоприятные условия контаминации желудка флорой тонкого кишечника. Использование назо-гастральных зондов для динамической аспирации содержимого или, наоборот, для зондового энтерального питания √ факторы, не только повышающие вероятность аспирации, но и способствующие колонизации ротоглотки грамотрицательной кишечной флорой и S.aureus. Поэтому этиология аспирационных пневмоний у тяжелых больных, длительное время находящихся на стационарном лечении - это доминирование грамотрицательной кишечной флоры в сочетании с анаэробами (9). J. Bartlett et al. и P. Dore et al. [15, 18] указывают, что у 35% больных с нозокомиальными пневмониями (треть из которых, как утверждает J. Bartlett et al. [15], развились вследствие аспирации) и у 20% с вентилятор-ассоциированными пневмониями выделялись анаэробы. Однако этиологическая значимость этих возбудителей в случаях нозокомиальных пневмоний в настоящее время подвергается сомнению √ слишком трудно бывает установить действительно "аспирационную" природу легочной инфекции.
ДИАГНОСТИКА К сожалению, специфических методов диагностики аспирационной пневмонии нет. Диагноз устанавливается на совокупности ряда синдромов и симптомов: гипоксемии, лихорадки, лейкоцитоза, легочной инфильтрации типичной локализации, описанной выше, и доказанной или предполагаемой аспирации у пациентов с соответствующими факторами риска (табл. 1).
Таблица 1 Основные факторы риска развития аспирационной пневмонии [1, 4, 10, 12, 13, 14, 27, 28, 29]
Для характеристики тяжести процесса немаловажно исследование газов крови. Важный этап диагностики - бактериологическое исследование. К сожалению, классическое рутинное исследование мокроты не всегда позволяет установить истинную природу пневмонии: сложности с забором, хранением, транспортировкой анаэробов, а также высокая вероятность контаминации флорой ротоглотки, повышают вероятность ложноположительных или ложноотрицательных результатов. Тем не менее, простое исследование по Граму с дальнейшим культуральным исследованием аэробов может помочь в диагностике и правильном выборе лечения. Часто именно грамотрицательные аэробные бактерии кишечной группы (особенно в случаях нозокомиальной пневмонии) определяют резистентность пневмонии к антибиоткотерапии, поэтому микробиологическое исследование с определением чувствительности к антибиотикам позволит руководствоваться не только эмпирическим выбором препаратов. В настоящее время, помимо исследования мокроты, предложены методы получения материала для бактериологического исследования, характеризующиеся высокими специфичностью и чувствительностью - бронхо-альвеолярный лаваж и защищенная браш-биопсия, делающие доступным качественный забор бронхиального секрета для дальнейшего определения аэробов и анаэробных бактерий. Тяжелое течение процесса, а также присоединившиеся осложнения требуют проведения микробиологического исследования крови, плеврального экссудата, полученного с помощью трансторакальной пункции содержимого полости абсцесса.
ЛЕЧЕНИЕ При построении схемы лечения, в первую очередь, необходимо помнить, что аспирация - состояние, нередко требующее экстренной помощи для скорейшего купирования бронхоспазма и гипоксемии. Если у больного имеются механические факторы риска аспирации, например, назогастральный зонд, следует по возможности его удалить, а также обеспечить адекватное дренирование верхних дыхательных путей, особенно при наличии интубационной трубки и зонда для энтерального питания. Оксигенотерапия - дача кислорода через маску или назальную канюлю - также необходимый компонент инициальной терапии. В тяжелых случаях приходится прибегать к интубации трахеи и проведению искусственной вентиляции легких (ИВЛ) с повышенным дыхательным объемом. Определенную роль играет санационная бронхоскопия. По мнению F.A. Moore [16], адекватная санация трахео-бронхиального дерева улучшает прогноз при аспирационном пневмоните. J. Johnson et al. [17], напротив, полагает, что значение санационной бронхоскопии при аспирации ограничено ввиду быстрого повреждения дыхательных путей и паренхимы легких, особенно при попадании агрессивной жидкости. Поэтому в "острую" стадию бронхоскопия абсолютно показана лишь в случаях санации дыхательных путей от инородных тел. Развивающийся при массивной аспирации химический пневмонит не требует антибактериальной терапии. Ввиду высокой вероятности формирования резистентных штаммов и не доказанной эффективности в предупреждении пневмоний профилактическое назначение антибиотиков также не показано. Однако, при "внутрибольничной" аспирации, которая развивается на общем тяжелом преморбидном фоне (нейтропения, декомпенсированный сахарный диабет) ряд врачей для "подстраховки" все же используют антибиотики широкого спектра для снижения вероятности развития пневмоний, делая это скорее для "очищения совести". Развившаяся аспирационная пневмония требует незамедлительной антибактериальной терапии. В основном врачи руководствуются эмпирическим выбором препаратов. В идеале эмпирический выбор антибиотика для лечения следует основывать на некоторых основных положениях, представленных на рис. 1.
Рисунок 1 Примерная схема выбора препарата для эмпирической антибактериальной терапии аспирационной пневмонии

К сожалению, результаты ряда исследований показывают, что строгое следование принципам эмпирического выбора препарата для рациональной терапии аспирационной пневмонии скорее исключение, чем правило. Работами M. Sukumaran et al. и E. Wolfe et al. [19, 20], было доказано, что рутинное включение в медикаментозные схемы лечения аспирационных пневмоний кортикостероидов чаще всего не приводит к желаемому результату, поэтому не показано. В случаях "внебольничной" аспирационной пневмонии J. Johnson et al. [17] рекомендуют включать в схему эмпирической антибактериальной терапии ингибитор-защищенные бета-лактамы (амоксициллин/клавуланат), цефоперазон/сульбактам, или бета-лактамный антибиотик в комбинации с метронидазолом. Ингибитор-защищенные бета-лактамы (например, амоксициллин/клавуланат активен в отношении аэробных грамположительных кокков, энтеробактерии и анаэробов) являются препаратами выбора для монотерапии [36]. Несмотря на хорошую антианаэробную активность in-vitro, метронидазол не следует применять в качестве монотерапии. Современные фторхинолоны, такие как левофлоксацин и моксифлоксацин, создают в ткани легкого и эндобронхиальном секрете [21, 22] высокие бактерицидные концентрации и обладают определенной антианаэробной активностью, поэтому их можно использовать как препараты резерва, особенно при аллергии на бета-лактамы. Ранее популярные в лечении легочных инфекций аминогликозиды, азтреонам и триметоприм-сульфаметоксазол, ввиду отсутствия антианаэробной активности, высокой частоты встречаемости резистентных штаммов (гентамицин, ко-тримоксазол) и особенностей фармакокинетики (аминогликозиды), не подходят для терапии аспирационной пневмонии "внебольничного" происхождения. "Внутрибольничные" случаи аспирационной пневмонии требуют особого подхода в выборе антибактериального препарата, поскольку высока вероятность развития инфекционного процесса, вызванного полирезистентными нозокомиальными штаммами аэробных грамотрицательных бактерий (представителями Enterobacteriaceae и неферментирующими бактериями). В отделении реанимации и интенсивной терапии, а также при развитии пневмонии у больных, находящихся в стационаре более 5 дней, "проблемными" возбудителями являются P.aeruginosa и Acinetobacter spp. [23]. У пациентов, находящихся в коме после тяжелой травмы центральной нервной системы, вследствие декомпенсированных почечной патологии и сахарного диабета, к указанным выше "проблемным" патогенам присоединяется полирезистентный S.aureus.
Таблица 2 Эмпирическая терапия аспирационной пневмонии
"Внутрибольничная" аспирационная пневмония, безусловно, требует немедленной эмпирической деэскалационной антибактериальной терапии. Препаратами выбора являются цефепим в комбинации с метронидазолом, цефтазидим в комбинации с метронидазолом или клиндамицином, пиперациллин/тазобактам, цефоперазон/сульбактам или тикарцелина/клавуланат [17]. Современные фторхинолоны: моксифлоксацин, левофлоксацин, имеющие внутривенные формы и широкий спектр активности, в том числе в отношение ряда резистентных респираторных патогенов, являются препаратами резерва, особенно у больных с аллергией на бета-лактамы. Комбинация азтреонама с клиндамицином перекрывает вероятных возбудителей пневмонии и также может быть с успехом использована как альтернативная терапия данного тяжелого заболевания. Данные микробиологического мониторинга, указывающие на высокую частоту встречаемости метициллин-резистентных стафилококков (MRSA), а также при бактериологически подтвержденной инфекции, вызванной полирезистентными стафилококками (положительные посевы из носоглотки, имеющаяся у пациента сопутствующая стафилококковая инфекция, например, кожи, мягких тканей или суставов) требуют включения в схему антибактериальной терапии гликопептидов, например, ванкомицина или тейкопланина. В принципе, для "внутрибольничной" аспирационной пневмонии применимы схемы лечения нозокомиальных пневмоний [23]. Быстрый ответ на антимикробную терапию - положительная динамика общесоматического статуса и признаки разрешения внутрилегочного инфильтрата через 1-2 дня лечения - больше свидетельствует об остром химическом пневмоните. В этих случаях следует рассмотреть вопрос о прекращении дальнейшего приема антибиотиков. По данным J.Bartlett [9], при оптимальной эмпирической терапии аспирационной пневмонии стабилизация клинической картины - наблюдается по истечении 2-3 дня от начала лечения [24]; у 80% больных на 5 сутки купировалась лихорадка. Именно в первые 48-72 часа следует ответить на вопрос, эффективна ли эмпирическая терапия, продолжить лечение или сменить антибиотики. К этому времени становятся известны результаты бактериологического исследования, поэтому есть возможность назначить этиотропное лечение. "Затяжное" течение с длительным фебрильным периодом и прогрессирование легочной инфильтрации свидетельствует о развитии осложнений, например, абсцедировании, или неадекватности антибактериальной терапии вследствие резистентности возбудителя (например, суперинфекция резистентными штаммами P.aeruginosa). В доступной литературе нет конкретных указаний на продолжительность антибактериальной терапии аспирационной пневмонии. При позитивном ответе на лечение на 7-е сутки отпадает необходимость продолжения антибиотикотерапии. При тяжелом течении заболевания, особенно "внутрибольничной" аспирационной пневмонии, когда процесс вызван резистентными возбудителями, такими как P.aeruginosa и Acinetobacter spp., рекомендуется продлить прием антибиотиков до 2-3 недель. Осложнения в виде абсцессов легких, бронхо-плевральных свищей и эмпиемы плевры требуют комплексного подхода к терапии и длительному - от 4 до 8 недель приема антибиотиков [25]. Нередко прибегают к инвазивному лечению. В острую стадию ограничиваются адекватным дренированием для обеспечения оттока гнойного экссудата, иногда прибегают к эндобронхиальной коррекции бронхо-плевральных фистул.
ПРОФИЛАКТИКА Как доказывают результаты ряда исследований, аспирационную пневмонию удаётся эффективно предупредить "малыми" материальными затратами. Общеклинические правила ведения тяжелых больных: поднятие головного конца кровати и аспирация желудочного содержимого (послеоперационный период!) - довольно важные моменты, предупреждающие рефлюкс содержимого желудка [26]. Сюда относится положение о правилах кормления тяжелых больных. Во время еды и в ближайшие 1-2 часа после приема пищи больной должен сидеть. Нельзя забывать о гигиене полости рта и своевременной санации зубов [27]. Зондовое питание также требует пристального наблюдения: контроль за правильным положением зонда и остаточным объемом в желудке необходим в течение всего периода его проведения. Иногда приходится прибегать к рентгенологическому контролю положения катетера, особенно при использовании зондов малого диаметра [28, 29]. Известно, что назогастральные зонды негативно влияют на нижний пищеводный сфинктер и другие составляющие запирательного аппарата кардиального отдела желудка, являясь фактором риска аспирации. Использование тонких зондов облегчает страдания больных, повышая комфортность и снижая риск аспираций. Однако последнее положение не нашло подтверждения в рандомизированных клинических исследованиях [30]. Интересно, что по данным C. Baeter et al. и R. Park et al. [31, 32], не наблюдается достоверной разницы в частоте развития аспирационных пневмоний у пациентов, получающих энтеральное зондовое питание через назогастральный зонд и питающихся через лапароскопически наложенную гастростому [33]. Особое место в рациональной профилактике аспираций занимает тактика ведения больных на ИВЛ. Основные превентивные мероприятия входят в систему мер, направленных на предупреждение вентилятор-ассоциированных пневмоний. Важное место занимает санация верхних дыхательных путей, особенно подсвязочного пространства [34]. К сожалению, использование антибиотиков для профилактики аспирационных пневмоний, особенно у тяжелых стационарных больных, не оправдано ввиду клинической неэффективности и риска селекции резистентной флоры.
CПИСОК ЛИТЕРАТУРЫ 1. Marik P.E. Aspiration pneumonitis and aspiration pneumonia. N Engl J Med 2001;344(9):665-71.
2. Marrie T.J., Durant H., Yates L. Community-acquired pneumonia requiring hospitalization: 5-year prospective study. Rev Infect Dis 1989;11(4):586-99.
3. Mundy L.M., Auwaerter P.G., Oldach D., et al.. Community-acquired pneumonia: impact of immune status. Am J Respir Crit Care Med 1995;152(4 Pt 1):1309-15.
4. Huxley E.J., Viroslav J., Gray W.R., et al.. Pharyngeal aspiration in normal adults and patients with depressed consciousness. Am J Med 1978;64(4):564-8.
5. Bartlett J.G. Pneumonia. In: Management of respiratory tract infections. 2nd ed. Philadelphia: Lippincott Williams & Wilkins, 1999:113.
6. Folkesson H.G., Matthay M.A., Hebert C.A., et al.. Acid aspiration-induced lung injury in rabbits is mediated by interleukin-8-dependent mechanisms. J Clin Invest 1995;96(1):107-16.
7. Goldman G., Welbourn R., Kobzik L., et al.. Tumor necrosis factor-alpha mediates acid aspiration-induced systemic organ injury. Ann Surg 1990;212(4):513-9.
8. Popper H., Juettner F., Pinter J. The gastric juice aspiration syndrome (Mendelson syndrome). Aspects of pathogenesis and treatment in the pig. Virchows Arch A Pathol Anat Histopathol 1986;409(1):105-17.
9. Bartlett J.G. Anaerobic bacterial infections of the lung. Chest 1987;91(6):901-9
10. Cesar L., Gonzalez C., Calia F.M. Bacteriologic flora of aspiration-induced pulmonary infections. Arch Intern Med 1975;135(5):711-4.
11. Lorber B., Swenson R.M. Bacteriology of aspiration pneumonia: a prospective study of community- and hospital-acquired cases. Ann Intern Med 1974;81(3):329-31.
12. Taylor G.W., Loesche W.J., Terpenning M.S.Impact of oral diseases on systemic health in the elderly: diabetes mellitus and aspiration pneumonia. J Public Health Dent 2000; 60:313-20.
13. Marik P.E , Careau P.The role of anaerobes in patients with ventilator-associated pneumonia and aspiration pneumonia: a prospective study Chest 1999 Jan 115:178-83.
14. Russell S.L., Boylan R.J., Kaslick R.S., et al.. Respiratory pathogen colonization of the dental plaque of institutionalized elders. Spec Care Dentist 1999;19(3): 128-34.
15. Bartlett J.G., O'Keefe P., Tally F.P., et al.. Bacteriology of hospital-acquired pneumonia. Arch Intern Med 1986;146(5):868-71.
16. Moore F. A. Treatment of aspiration in intensive care unit patients. J Parenter Enteral Nutr 2002 Nov-Dec 26: S69-74.
17. Johnson J., Hirsch C. Aspiration pneumonia: recognizing and managing a potentially growing disorder. Postgrad Med. 2003; Vol. 113 (3): 83-92.
18. Dore P., Robert R., Grollier G., et al.. Incidence of anaerobes in ventilator-associated pneumonia with use of a protected specimen brush. Am J Respir Crit Care Med 1996;153(4 Pt 1):1292-8.
19. Sukumaran M., Granada M.J., Berger H.W., et al.. Evaluation of corticosteroid treatment in aspiration of gastric contents: a controlled clinical trial. Mt Sinai J Med 1980; 47(4):335-40.
20. Wolfe J.E., Bone R.C., Ruth W.E. Effects of corticosteroids in the treatment of patients with gastric aspiration. Am J Med 1977;63(5):719-22.
21. Страчунский Л.С., Веселов А.В., Кречиков В.А. Моксифлоксацин: настоящее и будущее ступенчатой терапии. Клиническая микробиология и антимикробная химиотерапия. 2003. ╧1. Т. 5.
22. Страчунский Л.С., Кречиков В.А. Моксифлоксацин - фторхинолон нового поколения с широким спектром активности. Клиническая микробиология и антимикробная химиотерапия. 2001. ╧3. Т. 3. С. 243-258.
23. Campbell G.D., Niederman M.S., Broughton W.A., et al.. Hospital-acquired pneumonia in adults: diagnosis, assessment of severity, initial antimicrobial therapy, and preventive strategies. A consensus statement, American Thoracic Society, November 1995. Am J Respir Crit Care Med 1996;153(5):1711-25.
24. Quintilini R., Cooper B., Briceland L., e.a. Economic impact of streaming antibiotic administration. Am J Med. 1987; 82 (Suppl. 4A): 391-4.
25. Allewelt M., Lode H. Diagnosis and therapy of abscess forming pneumonia. Ther Umsch 2001 Oct 58:599-603.
26. Orozco-Levi M., Torres A., Ferrer M., et al. Semirecumbent position protects from pulmonary aspiration but not completely from gastroesophageal reflux in mechanically ventilated patients. Am J Respir Crit Care Med 1995;152(4 Pt 1):1387-90.
27. Scolapio J.S. Methods for decreasing risk of aspiration pneumonia in critically ill patients. J Parenter Enteral Nutr 2002 Nov-Dec 26:S58-61.
28. Nakajoh K., Nakagawa T., Sekizawa K., Matsui T., Arai H., Sasaki H. Relation between incidence of pneumonia and protective reflexes in post-stroke patients with oral or tube feeding. J Intern Med 2000 Jan 247:39-42.
29. Gomes GF, Pisani J.C., Macedo E.D., Campos A.C.The nasogastric feeding tube as a risk factor for aspiration and aspiration pneumonia. Curr Opin Clin Nutr Metab Care 2003 May 6:327-33.
30. Ferrer M., Bauer T.T., Torres A., et al.. Effect of nasogastric tube size on gastroesophageal reflux and microaspiration in intubated patients. Ann Intern Med 1999;130(12):991-4.
31. Baeten C., Hoefnagels J. Feeding via nasogastric tube or percutaneous endoscopic gastrostomy: a comparison. Scand J Gastroenterol Suppl 1992;194:95-8.
32. Park R.H., Allison M.C., Lang J., et al.. Randomised comparison of percutaneous endoscopic gastrostomy and nasogastric tube feeding in patients with persisting neurological dysphagia. BMJ 1992; 304(6839):1406-9.
33. Sartori S., Trevisani L., Tassinari D., Nielsen I., Gilli G., Donati D., Malacarne P. Prevention of aspiration pneumonia during long-term feeding by percutaneous endoscopic gastrostomy: might cisapride play any role? An open pilot study. Support Care Cancer 1994 May 2:188-90.
34. Centers for Disease Control and Prevention. Guideline for prevention of nosocomial pneumonia. Respir Care 1994 Dec 39:1191-236.
35. Akca O., Koltka K., Uzel S., et al.. Risk factors for early-onset, ventilator-associated pneumonia in critical care patients: selected multiresistant versus nonresistant bacteria. Anesthesiology 2000 Sep 93:638-45.
36. Fernandez-Sabe N., Carratala J., Dorca J., Roson B., Tubau F., Manresa F., Gudiol F. Efficacy and safety of sequential amoxicillin-clavulanate in the treatment of anaerobic lung infections. Eur J Clin Microbiol Infect Dis. 2003 Mar;22(3):185-7.
icj.ru Аспирационная пневмония: симптомы, признаки, лечениеВоспаление легких развивается на фоне разных причин, чаще всего при воздействии на легочную ткань микробных пневмококковых агентов. В зависимости от возбудителя различают несколько типов пневмоний: микробная, бактериальная, грибковая, встречается и аспирационная пневмония. Аспирация в легочной ткани возникает на фоне проникновения инородных веществ или агентов в легкие. Происходит это в процессе забрасывания микробов из желудка или носоглотки, попадания химических токсических агентов из окружающей среды при вдыхании паров газа или краски.
Причины заболеванияПроникновение микрочастиц в легочные жидкости или ткани происходит довольно часто. Совершенная иммунная система легко справляется с этой проблемой, очищая легкие от микрочастиц, пыли и любых других инородных забросов. При сбоях в работе иммунитета инородные аспиранты остаются в легочной системе и вызывают воспалительные процессы. Причинами, приводящими к развитию благоприятной почвы для размножения пневмококковых агентов на фоне аспирации микрочастиц:
В группу риска попадают больные, страдающие алкоголизмом, токсикоманией, ВИЧ-инфекцией. Нередко этот тип пневмонии встречается и у людей, ослабленных хроническими заболеваниями, длительным приемом лекарственных препаратов. Легочное воспаление аспирационной этиологии может развиться также у абсолютно здорового человека, с нормально функционирующей иммунной системой. Заброс инородных частиц в легочную жидкость или ткань может попасть с частицами рвоты. Разновидности пневмонииАспирационная пневмония подразделяется на три типа в зависимости от причин образования и последующего прогрессирования.
В большинстве случаев инородные частицы, попавшие в легкие, провоцируют легочный секреторный застой, организм при этом начинает активно вырабатывать вещества, способствующие высвобождению частиц из дыхательных путей.
Симптоматика аспирационного процессаАспирационная пневмония, спровоцированная воспалительным процессом бронхиального ствола при попадании мелких инородных частиц, сопровождается общими характерными симптомами. Заболевание, как правило, возникает резко и при этом быстро прогрессирует. К общим признакам аспирационного воспалительного процесса в легких специалисты относят:
В зависимости от причин, вызвавших аспирационный воспалительный процесс и типов заболевания, различают и различную симптоматику патологического легочного воспаления. Признаки бактериального воспаленияБактериальный процесс в легких сам по себе сопровождается образованием гнойной мокроты, некрозом тканей. Размножение бактерий провоцирует выделение в кровь токсинов, потому проявления интоксикации, как правило, прогрессируют интенсивно. Для аспирационного воспаления легких бактериальной этиологии характерны следующие симптомы и признаки:
Посинение кожных покровов на лице у больного может выражено проявляться в области носогубного треугольника. Симптомы аспирационного пневмонитаАспирационная пневмония, возникшая при контакте с химическими веществами, у пациента проявляется выраженной интоксикацией всего организма и характерной симптоматикой:
Приступообразный кашель, оканчивающийся рвотой, для этого типа аспирационной пневмонии не характерен, но кашлевой спазм отличается продуктивностью. Диагностика аспирационного воспаления
Аспирационная пневмония отличается тем, что аспирационный эпизод можно увидеть на рентгенологическом снимке и последующих исследованиях. При первичном осмотре больного доктор внимательно изучает анамнез данных и симптоматику заболевания на наличие следующих характерных признаков:
Для углубленного диагностического исследования доктора, как правило, назначают ряд диагностических процедур, направленных на определение возбудителя патологии и степени тяжести воспалительной патологии.
В отдельных случаях пациенту понадобится также сдать анализ крови на газовый состав, особенно, при подозрении на аспирационный токсический пневмонит. Лечение аспирационного воспаления
Аспирационный процесс в легочной ткани, сопровождающийся воспалением, требует сложного и комплексного лечения. Прежде всего, доктора направляют усилия на удаление аспирата в бронхиальном стволе или легочной ткани.
Лечение больного аспирационной пневмонией проводится в стационарных условиях. Кроме специальных процедур больному назначают курс антибиотикотерапии и симптоматическое лечение:
К сожалению, прогноз заболевания нередко неутешительный. Этот тип воспалительного легочного процесса опасен осложнениями и последствиями, приводящими к летальному исходу. Успехом выздоровления считается своевременно поставленный диагноз и вовремя начатое лечение. Профилактика воспаления
Не стоит забывать также и о профилактических мерах, предупреждающих развитие аспирационной пневмонии. Учитывая тот факт, что само заболевание отличается сложным течением и угрожает непростыми осложнениями, доктора рекомендуют особенное внимание уделить предупреждению возникновения и развития аспирационного воспалительного процесса в дыхательной системе.
Кроме того, послеоперационным больным требуется особенный уход, обеспечивающий постоянное приподнятое положение г оловы для того, чтоб избежать заброса содержимого желудка в легочные ткани. Лечение аспирационной пневмонии осложняется тем, что аспират, прежде всего, следует удалить из легких, потому терапия часто сопровождается хирургическим вмешательством. Именно поэтому профилактике заболевания уделяется немаловажное значение. Похожие статьи prolegkie.com |
г.Самара, ул. Димитрова 131 [email protected] |
 |