|
|
||||||||||
|
Инъекционный препарат для лечения ВИЧ-инфекции будет готов к 2017 году. Будет ли вакцина от вич в 2017 годуУспеть за 10 летСегодня, 1 декабря, Всемирный день борьбы со СПИДом, учрежденный ВОЗ в 1988 году для повышения осведомленности об эпидемии и как день памяти ее жертв. Впервые болезнь была диагностирована больше 30 лет назад — в 1982 году, но до сих пор ни вакцины, ни метода полного излечения от ВИЧ-инфекции не существует. Каждый год новые люди заражаются вирусом, и хотя благодаря усилиям ученых, врачей и организаций по борьбе с ВИЧ в среднем в мире темпы эпидемии в последние годы идут на убыль, в России они нарастают. Генассамблея ООН в июне 2016 года приняла резолюцию, в которой поставлена цель — к 2030 году положить конец эпидемии, а к 2020 году поставить распространение инфекции под контроль. Для этого была сформулирована программа «90-90-90»: это означает, что к 2020 году как минимум 90 процентов инфицированных должны будут знать о своем диагнозе, как минимум 90 процентов из них — получать антиретровирусную терапию и как минимум 90 процентов из них — иметь недетектируемую вирусную нагрузку. Редакция N + 1 попыталась разобраться, насколько эти цели близки сегодня и что ученые делают для того, чтобы остановить эпидемию. Согласно данным ВОЗ на 2016 год, около 36,7 миллиона людей были ВИЧ-инфицированы и из них 1,8 миллиона заболели в этот год. В статье, опубликованной в специальном выпуске журнала PLOS Medicine, посвященном теме ВИЧ и СПИД, ученые отмечают, что за прошедшее десятилетие был достигнут значительный прогресс в борьбе с эпидемией. В частности, около 19,5 миллиона ВИЧ-инфицированных получают антиретровирусную терапию, что позволило существенно снизить смертность от этой инфекции. Однако до сих пор от СПИДа в среднем умирает около миллиона людей в год. Появится ли вакцина?Тема вакцины от ВИЧ-инфекций всегда вызывала массу споров. Одни ученые считали, что разработка вакцины от ВИЧ в принципе невозможна, так как он, с одной стороны, слишком похож на привычные организму эндогенные ретротранспозоны, которые в большом количестве содержатся в геноме, а с другой стороны, наоборот, весьма разнообразен и имеет множество штаммов, поэтому попытки вызова иммунного ответа лишь ослабили бы организм, усилив в итоге инфекцию. Другие ученые были не согласны с этой теорией и полагали, что разработка вакцины возможна. Действие вирусаВирус иммунодефицита человека относится к семейству ретровирусов и роду лентивирусов. Это РНК-вирусы, которые, попав в клетку хозяина, подвергают свой геном обратной транскрипции (при этом они считывают ДНК с РНК — эта способность в природе свойственна исключительно вирусам) и размножаются. Инфицированные вирусом клетки гибнут от разрушения вирусными частицами, апоптоза (механизма клеточного «самоубийства») или уничтожаются другими иммунными клетками.Основное проявление ВИЧ-инфекции — существенное снижение числа CD4+ Т-лимфоцитов в крови. Что именно приводит к их депрессии, объясняется многими теориями и их сочетанием, поскольку в организме при ВИЧ-инфицировании запускается множество процессов (непосредственно вирусом заражено в периферической крови всего около одной клетки на тысячу, а гибнет огромное их количество). В частности, вирус может воздействовать на мембраны лимфоцитов, в результате чего они сливаются с образованием гигантских синцитиев. B-лимфоциты при ВИЧ-инфекции выделяют белки, которые способствуют проникновению ВИЧ в Т-лимфоциты. Т-хелперные клетки 1-го типа активируют меньшее количество цитотоксических Т-лимфоцитов CD8+, способных уничтожать ВИЧ-инфицированные клетки. Похожая ситуация наблюдается и с подавлением активности макрофагов, в результате чего не образуется достаточного количества как вышеупомянутых Т-хелперов 1-ого типа, так и естественных киллерных лимфоцитов, способных бороться с инфекцией. После того как количество CD4+ Т-лимфоцитов в крови падает ниже определенного уровня (менее 200 клеток на миллилитр при норме 1200), у человека возникает синдром приобретенного иммунного дефицита (СПИД). Это считается терминальной стадией ВИЧ-инфекции. В 1999 году в журнале The New England Journal of Medicine впервые был описан случай излечения от ВИЧ пациента, оставшегося анонимным (его называют «берлинский пациент»). В 1996 году ему поставили диагноз острой ВИЧ-инфекции, и лечащий врач Хайко Йессен сразу же назначил ему необычную комбинированную терапию — диданозин, индинавир и гидроксимочевину (не одобренную FDA, Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США, для лечения ВИЧ). После нескольких перерывов в лечении пациент прекратил предписанную терапию полностью. Количество вирусов в крови у него снизилось до неопределяемого уровня и выше не поднималось. В 2014 году в том же журнале, однако, было высказано предположение, что пациент был нон-прогрессором и ранняя терапия не была настоящей причиной его «излечения».Второй описанный случай (традиционно этого пациента тоже называют «берлинским») — история болезни Тимоти Брауна, который считается первым человеком, по-настоящему излечившимся от ВИЧ. ВИЧ-инфекция у него была обнаружена в 1995 году в возрасте 29 лет. Он лечился от лейкоза, и в ходе очередной пересадки донорских стволовых клеток было принято решение подыскать клетки с мутацией в гене рецептора CCR5, которые невосприимчивы к ВИЧ. Из 13 миллионов потенциальных доноров были отобраны 232, которые подходили по типу ткани, и 61-ый из протестированных вариантов оказался несущим нужную мутацию в гене CCR5. В результате, хотя пациент и прекратил прием антиретровирусных препаратов, количество вирусов в крови у него оставалось неопределяемым, а иммунный статус — относительно высоким. В газете Wall Street Journal тогда вышла статья под заголовком «Большое спасибо, номер 61». Пациент до сих пор живет в Сан-Франциско. К сожалению, подобных случаев исцеления с помощью пересадки стволовых клеток зарегистрировано больше не было. В ходе недавней очередной попытки подавления ВИЧ подобным образом у пациента удалось добиться ремиссии на 288 дней, после чего количество вирусной РНК в его крови вновь возросло. Помимо пересадки чужих клеток, ученые также разрабатывают методы генного редактирования, позволяющие избавлять геном от вирусных генов (прочесть об этом вы можете в нашем материале, а здесь можно узнать о соответствующих экспериментах с грызунами). Кроме того, постоянно идут разработки новых антител против ВИЧ, тоже приносящие определенные успехи. Что такое СПИДСПИД — синдром приобретенного иммунного дефицита. Он развивается на фоне ВИЧ-инфекции — заражения организма вирусом иммунодефицита человека. Вирус поражает клетки иммунной системы, имеющие на своей поверхности рецепторы CD4 (Т-хелперы, моноциты, макрофаги, клетки Лангернагса, дендритные клетки, клетки микроглии). В результате иммунитет ослабевает и организм оказывается не способен бороться с инфекциями и опухолями. Из-за этого у человека со СПИДом легко развиваются «оппортунистические» заболевания, которые не возникли бы у человека с нормальным иммунным статусом. ВИЧ-инфицированные пациенты также имеют повышенный риск онкологических заболеваний, в том числе, саркомы Капоши, ракa шейки матки и лимфом.Тяжесть синдрома и протекание болезни зависит от многих факторов, в том числе от возраста и индивидуальных особенностей иммунитета человека и штамма вируса. Дополнительные инфекции, например, туберкулез, значительно способствуют скоротечному развитию болезни. В 2009 году в Таиланде на 16 тысячах добровольцев была испытана разработанная американскими иммунологами вакцина RV144, которая позволяла в некоторых случаях предотвращать ВИЧ-инфекцию. Для этого ученые использовали птичий вирус Сanarypox, который способен проникать в лимфоциты, но не убивает их. В него были встроены фрагменты ВИЧ. Такие вирусы стимулируют выработку специфических антител IgG, которые связываются с ними и активируют иммунный ответ. В Таиланде уровень ВИЧ-инфицированных среди населения высок, и инфекция в основном передается половым путем (а не за счет, например, повторного использования шприцов), поэтому уровень сопутствующих заболеваний у заразившихся ВИЧ в среднем ниже, чем в других странах. В итоге из половины участников, получивших плацебо, в течение года заболели 74 человека, а из другой половины участников, получивших вакцину — 51. Показатель снизился всего на 31,2 процента, но и такой успех считался значимым.Как не бросить терапиюАнтиретровирусная терапия, вовремя начатая и впоследствии не брошенная пациентом, работает очень эффективно. Если без лечения после заражения ВИЧ пациенты в среднем проживают 9-11 лет, то вовремя проведенная и поддерживаемая терапия продлевает срок жизни ВИЧ-инфицированных людей до 70-80 лет. Несмотря на все социальные, финансовые и юридические трудности, к 2020 году планируется охватить терапией 30 миллионов нуждающихся в ней пациентов. Ученые говорят, что несмотря на огромные масштабы предстоящей работы, у них есть основания полагать, что их цель достижима. В одном из исследований, опубликованном в PLOS Medicine, биологи из Йельского университета рассказывают об африканском проекте, в ходе которого они исследовали историю лечения 40 тысяч пациентов. В странах Африки, расположенных к югу от Сахары, проживают более двух третей всех ВИЧ-инфицированных людей в мире. На 2015 год более 11 миллионов из них получали антиретровирусную терапию. При этом многие люди, сначала появлявшиеся в клинике, позже бросали терапию, хотя она требуется пациенту в течение всей жизни. Задачей ученых было проследить, изменилась ли картина на данный момент, с расширением программы по борьбе с ВИЧ в этом регионе. Выяснилось, что за те два года, что проводилось исследование, около 25,1 процента пациентов выбыли из программы лечения. Чаще всего уходили мужчины, люди до 30 лет и беременные женщины, а также те, чей уровень CD4+ лимфоцитов в крови составлял менее 350 клеток на миллилитр (напомним, что норма составляет 1200, а СПИД возникает при уровне ниже 200). Три процента пациентов умерли вскоре после этого. Однако хорошей новостью является то, что около трети пациентов, которые считались «окончательно прервавшими лечение», на самом деле потом возвращались к лечению, зачастую в других клиниках или анонимно, поэтому оценки количества отказавшихся от терапии людей оказались завышены. Передача инфекцииВИЧ-инфекция может передаваться половым путем и через кровь (например, при использовании одних и тех же шприцов), а также «вертикальным путем» — от матери к ребенку во время беременности или грудного кормления. ВИЧ не передается через слюну, выделения из носа, мокроту, пот, слезы, мочу или рвоту, если в них не содержится крови.Наибольший риск горизонтального переноса представляет собой анальный секс (вероятность заражения пассивного партнера после одного полового контакта — в среднем 1 процент, активного — 0,06 процента). Риски заражения при вагинальном сексе составляют 0,38 процента для мужчины и 0,3 процента для женщины. Вопреки распространенному мнению, в абсолютных значениях наиболее часто инфекция передается между гетеросексуальными партнерами. При этом в США, например, около 15 процентов мужчин, вступающих в однополые связи, заражены ВИЧ. Риск передачи ВИЧ через общий шприц составляет, в среднем 0,8 процента. Риск передачи при попадании крови зараженного человека на слизистые — 0,09 процента (то есть примерно один случай на тысячу). Вероятность заразиться ВИЧ при переливании крови в развитых странах, где проводят тщательные скрининги образцов крови, очень мала (один случай на пять миллионов в Великобритании и один случай на полтора миллиона в США). В развивающихся странах, однако, до 15 процентов ВИЧ-инфицированных людей получают вирус вследствие переливания крови. Риск передачи ВИЧ от матери к ребенку во время беременности составляет 20 процентов, а для тех, кто кормит потом грудью — 30 процентов. Если мать проходит лечение и принимает все меры предосторожности, эту цифру можно снизить до 1 процента. Лечение включает в себя антиретровирусную терапию как для матери, так и для новорожденного, а меры предосторожности — кесарево сечение и избегание грудного вскармливания. В рамках другого исследования ученые проанализировали выборки цисгендерных мужчин (то есть людей, родившихся мужчинами и не менявших пол), вступающих в половую связь с другими мужчинами, и трансгендерных женщин из восьми африканских стран. Выяснилось, что трансгендерные женщины существенно чаще подвергаются насилию, имеют депрессивные симптомы и прерывают отношения со своей семьей, а также имеют незащищенные половые связи. ВИЧ-инфицированными оказались 25 процентов из них, тогда как для мужчин этот показатель составил 14 процентов. Модель, учитывающая возраст, депрессивное состояние, социальную и юридическую стигматизацию, склонность к незащищенным половым связям и подверженность насилию, показала, что в среднем риск заражения ВИЧ у трансгендерных женщин в 2,2 раза выше, чем у мужчин, практикующих однополые связи. Ученые подчеркивают необходимость учитывать гендерные аспекты и связанные с ними социальные факторы в программах по борьбе с ВИЧ.Ученые из Колумбийского университета проанализировали данные из клиник Свазиленда и выяснили, что комбинированная стратегия, включавшая в себя такие методы взаимодействия с пациентами, как тестирование уровня CD4+ клеток в крови при приеме пациентов, ускоренная антиретровирусная терапия, напоминание о необходимости посещения клиники через мобильные телефоны, программа просвещения населения и материальные (не денежные) средства поощрения для участников программ по борьбе с ВИЧ, повышают общую эффективность терапии в полтора раза по сравнению со стандартными методиками. Во многом это оказалось связано с тем, что при подобном комбинированном подходе пациенты реже прерывают лечение.  Уровень развития хронических почечных заболеваний в зависимости от рисков развития почечных и сердечно-сосудистых заболеваний Mark A. Boyd et al / PLOS Medicine, 2017 ВИЧ-инфекция, как мы уже говорили, часто способствует развитию сопутствующих заболеваний. Уэльские и австралийские ученые провели широкомасштабное исследование ВИЧ-инфицированных больных разных национальностей и подтвердили теорию о повышении у них риска одновременного развития разных сопутствующих заболеваний. В частности, выяснилось, что люди с повышенным риском сердечно-сосудистых заболеваний почти в шесть раз более подвержены хроническим почечным заболеваниям. Ученые считают, что данные риски в дальнейших исследованиях нужно оценивать совместно.В Калифорнийском университете в Сан-Франциско были описаны два случая, когда ВИЧ-инфицированные люди принимали профилактический антиретровирусный препарат спустя 10-12 дней после инфекции (которая не была выявлена на тот момент), то есть невольно начали делать это намного раньше, чем обычные пациенты. После определения инфекции оба пациента проходили антиретровирусную терапию с применением четырех разных стандартных препаратов. Избавить пациентов от вируса полностью не удалось, однако ученые получили новые данные об эффективности подобной сверхранней терапии. В частности, они отметили, что в ходе терапии вирусная РНК у одного из пациентов не детектировалось вообще, а у второго пациента содержалась на очень низком уровне.  Уровень CD4+ Т-клеток у первого пациента с течением времени Timothy J. Henrich et al / PLOS Medicine При заражении клетками первого пациента у одной из 10 лабораторных мышей появлялись вирусные частицы в крови, но в крайне незначительных количествах; в случае со вторым пациентом заразились три из восьми мышей. Второй пациент через некоторое время отказался от антиретровирусной терапии, и спустя семь месяцев количество вирусной РНК в его крови увеличилось с 36 копий на миллилитр до 60 тысяч копий. Ученые рассчитали, что подобная сверхранняя терапия теоретически может избавить от необходимости проходить дальнейшее лечение около одного процента пациентов (продлив ремиссию на всю жизнь), но остальные по-прежнему будут нуждаться в лечении. Однако крайне низкие уровни зараженных клеток в крови пациентов позволяют надеяться, что периоды ремиссии между курсами терапии у большинства таких пациентов будут гораздо более длительными, чем у пациентов, начавших терапию позже.В Уганде было проведен интересный социальный эксперимент, в ходе которого ученые сравнивали, насколько часто работницы секс-индустрии сами приходят в клинику, чтобы пройти тест на ВИЧ, по сравнению со схемой, в ходе которой им либо выдавались индивидуальные тесты для самостоятельного анализа, либо купоны, которые можно было обменять на подобный же тест в клинике. Выяснилось, что такая схема работает гораздо лучше, и за счет нее значительно большее число человек проходили тесты. Ученые отмечают, что возможность самостоятельно провести тест может оказать существенное влияние на взгляды населения на сами эти тесты как таковые. ВИЧ в РоссииВ России с внедрением превентивных мер по борьбе с ВИЧ, по мнению ученых, все обстоит пока что не слишком хорошо. В особенности это касается людей, употребляющих наркотики, и мужчин, вступающих в половые связи с другими мужчинами, — для сокращения рисков в этих группах не проводится практически никаких кампаний. Авторы исследования под руководством Криса Байрера отмечают, что в России очень плохо поставлено просвещение населения по поводу рисков заражения ВИЧ, и именно это обусловливает постоянный рост неутешительных показателей. При этом Россия — лидер среди стран Европы по относительному количеству ВИЧ-инфицированных. В 2017 году, по оценкам ученых, их число достигло 1,16 миллиона, причем прирост за год составил 5 процентов, а в некоторые периоды между 2011 и 2016 годами этот прирост достигал 10 процентов. Наиболее часто заболевание встречается у российских мужчин в возрасте 30–39 лет.  Прирост числа ВИЧ-инфицированных людей в Российской Федерации в 2016 году Chris Beyrer et al / PLOS Medicine, 2017 Руководитель Федерального центра по профилактике и борьбе со СПИДом Вадим Покровский на пресс-конференции в «Интерфаксе» сообщил, что среди россиян, у которых в 2017 году впервые был выявлен ВИЧ, половина заразились при гетеросексуальных контактах, 2,3 процента — при гомосексуальных, и 46,1 процента — при употреблении наркотиков. Еще почти полтора процента инфицированных — дети, рожденные от матерей с ВИЧ.За 10 месяцев текущего года зарегистрировано 12 случаев с подозрением на заражение ВИЧ при оказании медицинской помощи. Кроме того, было зарегистрировано 12 случаев заражения ВИЧ в местах лишения свободы при использовании нестерильного инструментария в немедицинских целях. Антиретровирусную терапию получали 328138 пациентов (включая больных, находящихся в местах лишениях свободы), из них в 2017 году терапию прервали 21903 пациента. В 2017 году охват лечением в Российской Федерации составил 35,5 процента от числа живущих с диагнозом «ВИЧ-инфекция». Среди состоящих на диспансерном наблюдении (709 тысяч человек) антиретровирусной терапией было охвачено 46,3 процента больных. Больше всего новых случаев ВИЧ-инфекции выявлено в Кемеровской области (174,5 новых случая на 100 тысяч человек), Иркутской (134,0) и Свердловской областях (128,1). Затем следуют Владимирская область (124,6) и Пермский край (115,3), в Новосибирской области этот показатель составляет 115,1 случая на 100 тысяч человек. Наиболее пораженным ВИЧ-инфекцией регионами в настоящее время являются Иркутская область, где зарегистрировано 1738,2 жителя с ВИЧ на 100 тысяч населения (то есть 1,738 процента населения области живут с ВИЧ), Свердловская область (1704,3) и Кемеровская область (1630,7), затем следуют Самарская, Тюменская и Оренбургская области. Ранее региональный директор по Восточной Европе и Азии Объединенной программы ООН по ВИЧ и СПИД Виней Салдана заявил, что в России зафиксирован беспрецедентно высокий уровень распространения ВИЧ среди самого трудоспособного населения — около 2 процентов среди 30–39-летних жителей России являются носителями вируса. Салдана отметил, что это «очень важная подсказка всем нам о том, что в реальности количество людей с ВИЧ-инфекцией еще больше, потому что не все прошли тест на ВИЧ-инфекцию и не все инфицированные, к сожалению, уже знают, что живут с ВИЧ-инфекцией. Второй момент, который очень настораживает, — это доступ к лечению». По его словам, предстоит еще огромная работа по моделированию и внедрению технологий ВИЧ-тестирования и лечения ВИЧ-инфекции в России. В ООН рассчитывают, что правительство Российской Федерации выполнит взятые на себя обязательства. Анна Казнадзей nplus1.ru Шесть вакцин, которые изменят мирВакцинация – один из наиболее эффективных способов защиты от вирусных инфекций. Что бы ни говорили противники прививок, но именно благодаря вакцинации человечество смогло победить оспу, практически искоренить полиомиелит, да и вообще стать гораздо здоровее, чем несколько веков назад. Впрочем, в мире все еще остается немало болезней, для защиты от которых вакцин еще не создано. Но наука не стоит на месте и уже сейчас появляются вакцины, о которых еще несколько лет назад приходилось только мечтать. Одни уже испытываются на людях (и весьма успешно), а другие только-только появились. Проверка и оценка эффективности вакцин займет немало времени – необходимо не только продемонстрировать, что прививка работает, но и показать ее безопасность. Но в том случае, если все этапы проверки будут пройдены, не исключено, что именно они в будущем изменят мир и нашу с вами жизнь. Гонорея – заболевание, которое передается половым путем. Его вызывает бактерия Neisseria gonorrhoeae, бороться с которой необходимо с помощью антибиотиков. Ситуация, когда антибиотики не справляются, встречается с последнее время все чаще – проблема устойчивости бактериальных штаммов к антибиотикам становится все более актуальной. Всемирная организация здравоохранения (World Health Organization) объявила о необходимости разработки вакцины, защищающей от гонореи. Новозеландские исследователи в ответ на это сообщили, что, возможно, разрабатывать ничего не нужно, а необходимо доработать то, что уже придумано. Они случайно выяснили, что вакцина от менингита оказалась способна защищать и от гонореи – прививка предотвращала заражение как Neisseria meningitidis, так и Neisseria gonorrhoeae. Теперь нужно выяснить, почему это произошло и понять, что нужно усовершенствовать, чтобы запустить вакцину от гонореи в массовое производство. Уже сейчас используется вакцина, предотвращающая заражение вирусом папилломы человека (ВПЧ) – она защищает от рака шейки матки, а также от некоторых других форм рака, среди которых опухоли влагалища и наружных половых органов. Идеальным выходом, впрочем, могла бы стать вакцина, защищающая сразу от всех возможных онкологических заболеваний. Но на появление такого средства надеяться не приходится из-за того, что причин возникновения рака очень много и сделать универсальное средство практически невозможно. Несмотря на то, что лечить малярию вроде бы уже научились – за разработку эффективных противомалярийных препаратов даже была вручена Нобелевская премия – вакцины от этой распространенной паразитарной инфекции все еще не существует. Эффективным способом предотвращения заражения пока считается использование репеллентов и противомоскитных сеток, всего того, что препятствует укусам комаров и, как следствие, заражению. Впрочем, уже сейчас есть данные о том, что испытания вакцины от малярии пройдут в трех африканских странах. Прививку от малярии получат дети из Кении, Ганы и Малави. Разработка вакцины велась в течение трех десятилетий, а на ее создание производители потратили несколько десятков тысяч долларов. Разработанная компанией Merck вакцина была протестирована почти на 6000 людях – результаты свидетельствуют о 100% эффективности. Это значит, что теперь существует средство для экстренной защиты, которое можно будет использовать в случаях вспышки лихорадки Эбола. Разработка вакцины и ее тестирование заняли всего два года. Обычно создание такого средства занимает не менее 10 лет. Пока ученым удалось показать, что вакцинация обеспечивает иммунитет от вируса Эбола по крайней мере на год. О длительной защите пока ничего неизвестно и это еще предстоит выяснить. Компания Johnson& Johnson в июле 2017 года объявила о результатах исследований ранней фазы: вакцина, защищающая от ВИЧ-1, была испытана на здоровых добровольцах. Всем участникам вводили 4 дозы вакцины в течение 48 недель. Она хорошо переносилась и вызывала развитие иммунного ответа. Сила иммунного ответа зависела от того, какую именно версию вакцины получали участники эксперимента. Результаты испытаний действительно впечатляют, но пока неясно, способна ли такая прививка действительно защитить от ВИЧ. Только после того, как это будет подтверждено, вакцину можно будет начать применять в клинической практике. Появление на фармацевтическом рынке вакцины, позволяющей бороться с героиновой зависимостью, помогло бы тем, кто пытается справиться с наркоманией. Разработки таких средств уже ведутся, но ни один подобный препарат еще на людях не испытывался. Одна из таких вакцин была успешно опробована на обезьянах. Ученые из Исследовательского института Скриппс (Scripps Research Institute) рассказали, что вакцина способствует выработке антител, распознающих молекулы наркотика и препятствующих их поступлению в головной мозг. В результате эйфория, связанная с употреблением наркотических веществ, не развивается, а это значит, что желание употреблять их больше не возникает. med.vesti.ru Инъекционный препарат для лечения ВИЧ-инфекции будет готов к 2017 годуНа прошлой неделе компания CytoDyn Inc. заявила о том, что результаты продолжающегося расширенного исследования монотерапии препаратом PRO 140 свидетельствуют о «полном подавлении вирусной нагрузки» продолжительностью более одного года, достигая у некоторых пациентов 17 месяцев. В исследование I фазы были включены 23 пациента. «Компания считает, что, в отличие от широко используемой комбинированной высокоактивной антиретровирусной терапии (ВАРТ), полное подавление вирусной нагрузки с помощью одного препарата PRO 140, безопасного и эффективного антитела, может стать важным методом лечения ВИЧ-инфекции. Компания планирует представить на рассмотрение Управления по контролю качества продуктов питания и лекарственных препаратов США (FDA) протокол второго исследования III фазы по изучению монотерапии PRO 140. В настоящее время CytoDyn проводит базовое клиническое исследование III фазы, где PRO 140 используется как препарат вспомогательной терапии, коммерческая реализация которого намечена на 2017 год». 22 января компания подала в FDA заявку на регистрацию PRO 140 в качестве принципиально нового лекарственного средства, применяемого для терапии ВИЧ-1, у ранее леченных пациентов с вирусологической неэффективностью.. Механизм действия PRO 140 заключается в том, что он блокирует корецептор ВИЧ CCR5 на T-лимфоцитах, тем самым предотвращает проникновение вируса в клетку. На основании собранных к настоящему времени сведений компания CytoDyn утверждает, что PRO 140 не оказывает неблагоприятного действия на опосредованные CCR5 функции иммунной системы. Согласно данным, изложенным в пресс-релизе, «...результаты недавно проведенного клинического исследования IIb фазы продемонстрировали, что PRO 140 может препятствовать формированию устойчивости вируса у пациентов, временно прекративших прием традиционной лекарственной терапии на несколько недель». «Известно, что стандартом лечения ВИЧ-инфекции является комбинация антиретровирусных (АРВ) препаратов разных классов, которые нарушают те или иные этапы жизненного цикла вируса. Однако в настоящее время длительно болеющие пациенты сталкиваются с проблемой лекарственной резистентности и нуждаются в новых вариантах лечения (Pennings 2013 г., Cossarini et al. 2013 г.). Компания считает, что потребность в принципиально новом лекарственном средстве отражает неудовлетворенный спрос на инновационные препараты, необходимые все большему числу пациентов с ВИЧ, которые подвергаются интенсивному и длительному лечению и испытывают недостаток эффективных препаратов в условиях неконтролируемой вирусной нагрузки и количества Т-лимфоцитов CD4+». Согласно информации, приведенной в пресс-релизе, в одном из исследований пациентов со стабильным течением заболевания переводили с ежедневного применения АРВ- препаратов на монотерапию PRO 140 длительностью до 12 недель. «Тем пациентам, у которых супрессия вируса сохранялась, было позволено продолжать монотерапию препаратом PRO 140 еще 60 недель в ходе расширенного исследования». «В целом три клинических исследования подтвердили концепцию о том, что монотерапия PRO 140 может снижать вирусную нагрузку у ранее леченных пациентов с ВИЧ-1, — утверждается в пресс-релизе. — Если вирусная нагрузка не выявляется, еженедельное введение PRO 140 позволяет сохранять низкую вирусную нагрузку примерно у 50 % пациентов в течение длительного времени (согласно текущим данным — более одного года). Учитывая предварительные результаты, компания полагает, что данный вариант терапии является решением неудовлетворенной медицинской потребности в препаратах для лечения пациентов, инфицированных ВИЧ-1 с неконтролируемой вирусной нагрузкой, независимо от традиционной АРВ-терапии. Больные, у которых дальнейшее продолжение АРВ-терапии неэффективно, могут получить пользу от лечения препаратом PRO 140». Президент и исполнительный директор компании CytoDyn доктор Надир Пурассан утверждает: «Результаты нашего исследования монотерапии и его расширенного варианта (наряду с данными, полученными в ходе предыдущих исследований препарата PRO 140 у пациентов с ВИЧ с определяемой и неопределяемой вирусной нагрузкой) демонстрируют, что применение PRO 140 может снижать вирусную нагрузку на величину 1,6 log за три недели. После того как вирусная нагрузка станет неопределяемой, PRO 140 может поддерживать супрессию вируса, о чем свидетельствуют результаты нашего текущего исследования. Получение этих данных ускорит процесс регистрации PRO 140 в качестве терапии для пациентов, у которых нет других альтернатив». Важно отметить, что эти исследования не являются крупномасштабными. Кроме того, указанные пресс-релизы содержат «заявления о перспективах развития компании». Это означает, что «представленные утверждения и информация отражают намерения, планы, ожидания и убеждения компании CytoDyn и подвержены влиянию рисков, неопределенности и других факторов, многие из которых неподвластны контролю компании CytoDyn. Названные факторы могут стать причиной того, что фактические результаты будут существенно отличаться от приведенных заявлений и информации о перспективах развития компании. Компания CytoDyn отказывается от какого-либо намерения или обязанности публично корректировать или пересматривать любые заявления или информацию прогностического характера, независимо от появления новых данных, будущих событий или иных происшествий, за исключением случаев, предусмотренных действующим законодательством. Читателям не следует излишне полагаться на данные прогностические утверждения». spid.center Успеть за 10 лет. Сможет ли человечество остановить эпидемию ВИЧ к 2030 году?1 декабря отмечался Всемирный день борьбы со СПИДом, учрежденный ВОЗ в 1988 году для повышения осведомленности об эпидемии и как день памяти ее жертв. Впервые болезнь была диагностирована больше 30 лет назад — в 1982 году, но до сих пор ни вакцины, ни метода полного излечения от ВИЧ-инфекции не существует.
Каждый год новые люди заражаются вирусом, и, хотя благодаря усилиям ученых, врачей и организаций по борьбе с ВИЧ, в среднем в мире темпы эпидемии в последние годы идут на убыль, в России они нарастают. Генассамблея ООН в июне 2016 года приняла резолюцию, в которой поставлена цель к 2030 году положить конец эпидемии, а к 2020 году поставить распространение инфекции под контроль. Для этого была сформулирована программа 90-90-90: это означает, что к 2020 году как минимум 90 процентов инфицированных должны будут знать о своем диагнозе, как минимум 90 процентов из них — получать антиретровирусную терапию, и как минимум 90 процентов из них — иметь недетектируемую вирусную нагрузку. Мы попытались разобраться насколько эти цели близки сегодня, и что ученые делают для того, чтобы остановить эпидемию. Согласно данным ВОЗ на 2016 год, около 36,7 миллионов людей были ВИЧ-инфицированы, и из них 1,8 миллионов заболели в этот год. В статье, опубликованной в специальном выпуске журнала PLOS Medicine, посвященном теме ВИЧ и СПИД, ученые отмечают, что за прошедшее десятилетие был достигнут значительный прогресс в борьбе с эпидемией. В частности, около 19,5 миллиона ВИЧ-инфицированных получают антиретровирусную терапию, что позволило существенно снизить смертность от этой инфекции. Однако до сих пор от СПИДа в среднем умирает около миллиона людей в год. Появится ли вакцина?Тема вакцины от ВИЧ-инфекций всегда вызывала массу споров. Одни ученые считали, что разработка вакцины от ВИЧ в принципе невозможна, так как он, с одной стороны, слишком похож на привычные организму эндогенные ретротранспозоны, в большом количестве содержащиеся в геноме, а с другой стороны, наоборот, весьма разнообразен и имеет множество штаммов, и попытки вызова иммунного ответа лишь ослабили бы организм, усилив в итоге инфекцию. Другие ученые были не согласны с этой теорией, и полагали, что разработка вакцины возможна. Действие вируса Вирус иммунодефицита человека относится к семейству ретровирусов и роду лентивирусов. Это РНК-вирусы, которые, попав в клетку хозяина, подвергают свой геном обратной транскрипции (при этом они считывают ДНК с РНК — эта способность в природе свойственна исключительно вирусам) и размножаются. Инфицированные вирусом клетки гибнут от разрушения вирусными частицами, апоптоза (механизма клеточного «самоубийства») или уничтожаются другими иммунными клетками.Основное проявление ВИЧ-инфекции — существенное снижение числа CD4+ Т-лимфоцитов в крови. Что именно приводит к их депрессии, объясняется многими теориями и их сочетанием, поскольку в организме при ВИЧ-инфицировании запускается множество процессов (непосредственно вирусом заражено в периферической крови всего около одной клетки на тысячу, а гибнет огромное их количество). В частности, вирус может воздействовать на мембраны лимфоцитов, в результате чего они сливаются с образованием гигантских синцитиев. B-лимфоциты при ВИЧ-инфекции выделяют белки, которые способствуют проникновению ВИЧ в Т-лимфоциты. Т-хелперные клетки 1-ого типа активируют меньшее количество цитотоксических Т-лимфоцитов CD8+, способных уничтожать ВИЧ-инфицированные клетки. Похожая ситуация наблюдается и с подавлением активности макрофагов, в результате чего не образуется достаточного количества как вышеупомянутых Т-хелперов 1-ого типа, так и естественных киллерных лимфоцитов, способных бороться с инфекцией.После того, как количество CD4+ Т-лимфоцитов в крови падает ниже определенного уровня (менее 200 клеток на миллилитр, при норме 1200), у человека возникает синдром приобретенного иммунного дефицита (СПИД). Это считается терминальной стадией ВИЧ-инфекции. В 1999 году в журнале The New England Journal of Medicine впервые был описан случай излечения от ВИЧ пациента, оставшегося анонимным (его называют «берлинский пациент»). В 1996 году ему был поставлен диагноз острой ВИЧ-инфекции, и его лечащий врач, Хайко Йессен, сразу же назначил ему необычную комбинированную терапию — диданозин, индинавир и гидроксимочевину (не одобренную FDA, Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США, для лечения ВИЧ). После нескольких перерывов в лечении, пациент прекратил предписанную терапию полностью. Количество вирусов в крови у него снизилось до неопределяемого уровня и выше не поднималось. В 2014 году в том же журнале, однако, было высказано предположение, что пациент был нон-прогрессором, и ранняя терапия не была настоящей причиной его «излечения». Второй описанный случай (традиционно этого пациента тоже называют «берлинским») — история болезни Тимоти Брауна, который считается первым человеком, по-настоящему излечившимся от ВИЧ. ВИЧ-инфекция у него была обнаружена в 1995 году, в возрасте 29 лет. Он лечился от лейкоза, и в ходе очередной пересадки донорских стволовых клеток было принято решение подыскать клетки с мутацией в гене рецептора CCR5, которые невосприимчивы к ВИЧ. Из 13 миллионов потенциальных доноров были отобраны 232, которые подходили по типу ткани, и 61-ый из протестированных вариантов оказался несущим нужную мутацию в гене CCR5. В результате, хотя пациент и прекратил прием антиретровирусных препаратов, количество вирусов в крови у него оставалось неопределяемым, а иммунный статус — относительно высоким. В газете Wall Street Journal тогда вышла статья под заголовком «Большое спасибо, номер 61». Пациент до сих пор живет в Сан-Франциско. Передача инфекции ВИЧ-инфекция может передаваться половым путем и через кровь (например, при использовании одних и тех же шприцов), а также «вертикальным путем» — от матери к ребенку во время беременности или грудного кормления. ВИЧ не передается через слюну, выделения из носа, мокроту, пот, слезы, мочу или рвоту, если в них не содержится крови.Наибольший риск горизонтального переноса представляет собой анальный секс (вероятность заражения пассивного партнёра после одного полового контакта — в среднем, 1 процент, активного — 0,06 процентов). Риски заражения при вагинальном сексе составляют 0,38 процентов для мужчины и 0,3 процента для женщины. Вопреки распространенному мнению, в абсолютных значениях наиболее часто инфекция передается между гетеросексуальными партнерами. При этом в США, например, около 15 процентов мужчин, вступающих в однополые связи, заражены ВИЧ. Риск передачи ВИЧ через общий шприц составляет, в среднем 0,8 процентов. Риск передачи при попадании крови зараженного человека на слизистые — 0,09 процентов (то есть примерно один случай на тысячу). Вероятность заразиться ВИЧ при переливании крови в развитых странах, где проводят тщательные скрининги образцов крови, очень мала (один случай на пять миллионов в Великобритании и один случай на полтора миллиона в США). В развивающихся странах, однако, до 15 процентов ВИЧ-инфицированных людей получают вирус вследствие переливания крови.Риск передачи ВИЧ от матери к ребенку во время беременности составляет 20 процентов, а для тех, кто кормит потом грудью — 30 процентов. Если мать проходит лечение и принимает все меры предосторожности, эту цифру можно снизить до 1 процента. Лечение включает в себя антиретровирусную терапию как для матери, так и для новорожденного, а меры предосторожности — кесарево сечение и избегание грудного вскармливания. К сожалению, подобных случаев исцеления с помощью пересадки стволовых клеток больше не было зарегистрировано. В ходе недавней очередной попытки попытки подавления ВИЧ таким образом у пациента удалось добиться ремиссии на 288 дней, после чего количество вирусной РНК в крови вновь возросло. Помимо пересадки чужих клеток, ученые также разрабатывают методы генного редактирования, позволяющие избавлять геном от вирусных генов (прочесть об этом вы можете в нашем материале, а здесь можно узнать о соответствующих экспериментах с грызунами). Кроме того, постоянно идут разработки новых антител против ВИЧ, тоже приносящие определенные успехи. В 2009 году в Таиланде на 16 тысячах добровольцев была испытана разработанная американскими иммунологами вакцина RV144, которая позволяла в некоторых случаях предотвращать ВИЧ-инфекцию. Для этого ученые использовали птичий вирус Сanarypox, который способен проникать в лимфоциты, но не убивает их. В него были встроены фрагменты ВИЧ. Такие вирусы стимулируют выработку специфических антител IgG, которые связываются с ними и активируют иммунный ответ. В Таиланде уровень ВИЧ-инфицированных среди населения высок, и инфекция, в основном, передается половым путем (а не за счет повторного использования шприцов, например), поэтому уровень сопутствующих заболеваний у заразившихся ВИЧ, в среднем, ниже. В итоге из половины участников, получивших плацебо, в течение года заболели 74 человека, а из половины участников, получивших вакцину — 51. Показатель снизился всего на 31,2 процента, но и такой успех считался значимым. Как не бросить терапиюАнтиретровирусная терапия, вовремя начатая и не брошенная пациентом впоследствии, работает очень эффективно. Если без лечения, в среднем, после приобретения СПИДа пациенты проживают 9-11 лет, то вовремя проведенная и поддерживаемая терапия продлевает срок жизни ВИЧ-инфицированных людей до 70-80 лет. Несмотря на все социальные, финансовые и юридические трудности, к 2020 планируется охватить 30 миллионов пациентов, нуждающихся в терапии. Ученые говорят, что несмотря на огромные масштабы предстоящей работы, у них есть основания полагать, что их цель достижима. В одном из исследований, опубликованном в PLOS Medicine, биологи из Йельского университета рассказывают об африканском проекте, в ходе которого они исследовали историю лечения 40 тысяч пациентов. В странах Африки, расположенных к югу от Сахары, проживают более двух третей всех ВИЧ-инфицированных людей в мире. На 2015 год более 11 миллионов из них получали антиретровирусную терапию. При этом многие люди, сначала появляясь в клинике, позже бросают терапию, хотя она требуется пациенту в течение всей жизни. Задачей ученых было проследить, изменилась ли картина на данный момент, с расширением программы по борьбе с ВИЧ в этом регионе области. Выяснилось, что за те два года, что проводилось исследование, около 25,1 процентов пациентов выбыли из программы лечения. Чаще всего уходили мужчины, люди до 30 лет и беременные женщины, а также люди, чей уровень CD4+ лимфоцитов в крови составлял менее 350 клеток на миллилитр (напомним, что норма составляет 1200, а СПИД возникает при уровне ниже 200). Три процента пациентов умерли вскоре после этого. Однако хорошей новостью является то, что около трети пациентов, которые считались «окончательно прервавшими лечение», на самом деле, потом возвращались к лечению, зачастую в другие клиники, или анонимно, поэтому оценки количества отказавшихся от терапии людей оказались завышены. В рамках другого исследования ученые проанализировали выборки цисгендерных мужчин (то есть людей, родившихся мужчинами и не менявших пол), вступающих в половую связь с другими мужчинами, и трансгендерных женщин из восьми африканских стран. Выяснилось, что трансгендерные женщины существенно чаще подвергаются насилию, имеют депрессивные симптомы и прерывают отношения со своей семьей, а также имеют незащищенные половые связи. ВИЧ-инфицированными оказались 25 процентов из них, тогда как для мужчин этот показатель составил 14 процентов. Модель, учитывающая возраст, депрессивное состояние, социальную и юридическую стигматизацию, склонность к незащищенным половым связям и подверженность насилию показала, что в среднем риск заражения ВИЧ у трансгендерных женщин в 2,2 раза выше, чем у мужчин, практикующих однополые связи. Ученые подчеркивают необходимость учитывать гендерные аспекты и связанные с ними социальные факторы в программах по борьбе с ВИЧ. Ученые из Колумбийского университета проанализировали данные из клиник Свазиленда и выяснили, что комбинирования стратегия взаимодействия с пациентами, включающая в себя тестирование уровня CD4+ клеток в крови при приеме пациентов, ускоренную антиретровирусную терапию, напоминания о необходимости посещения клиники через мобильные телефоны, программы просвещения населения и материальные (не денежные) средства поощрения для участников программ по борьбе с ВИЧ повышают общую эффективность терапии в полтора раза по сравнению со стандартными методиками. Во многом это оказалось связано с тем, что при подобном комбинированном подходе клиник пациенты реже обрывают лечение. 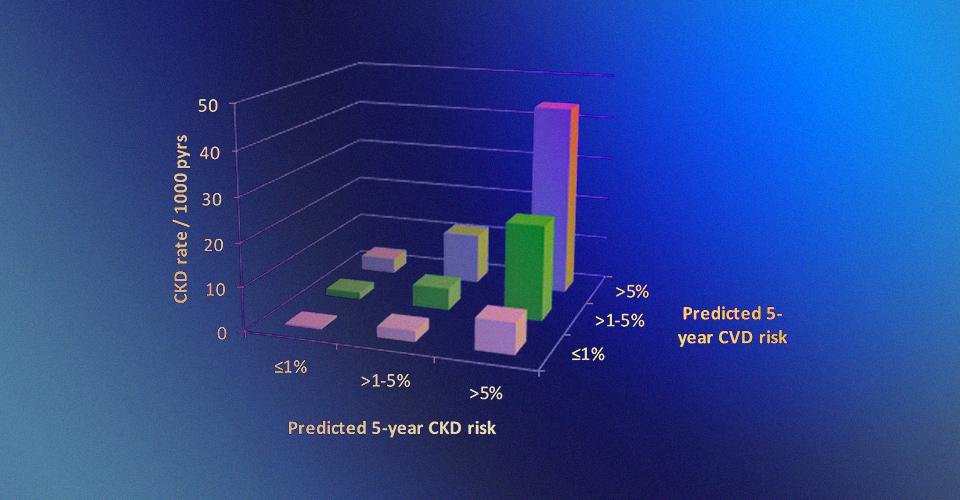  Уровень развития хронических почечных заболеваний в зависимости от рисков развития почечных и сердечно-сосудистых заболеваний Уровень развития хронических почечных заболеваний в зависимости от рисков развития почечных и сердечно-сосудистых заболеванийВИЧ-инфекция, как мы уже говорили, часто способствует развитию сопутствующих заболеваний. Уэльские и австралийские ученые провели широкомасштабное исследование ВИЧ-инфицированных больных разных национальностей и подтвердили теорию о повышении у них риска одновременного развития разных сопутствующих заболеваний. В частности, выяснилось, что люди с повышенным риском сердечно-сосудистых заболеваний почти в шесть раз более подвержены хроническим почечным заболеваниям. Ученые считают, что данные риски в дальнейших исследованиях нужно оценивать совместно. В Калифорнийском университете в Сан-Франциско было описано два случая, когда ВИЧ-инфицированные люди принимали профилактический антиретровирусный препарат спустя 10-12 дней после инфекции (которая не была выявлена на тот момент), то есть невольно сделали это гораздо раньше, чем обычно пациенты начинают терапию. После определения инфекции оба пациента проходили антиретровирусную терапию с применением четырех разных стандартных препаратов. Избавить пациентов от вируса полностью не удалось, однако ученые получили новые данные об эффективности подобной «сверх-ранней» терапии. В частности, они отметили, что в ходе терапии вирусной РНК у одного из пациентов не детектировалось вообще, а у второго пациента был очень низкий ее уровень. 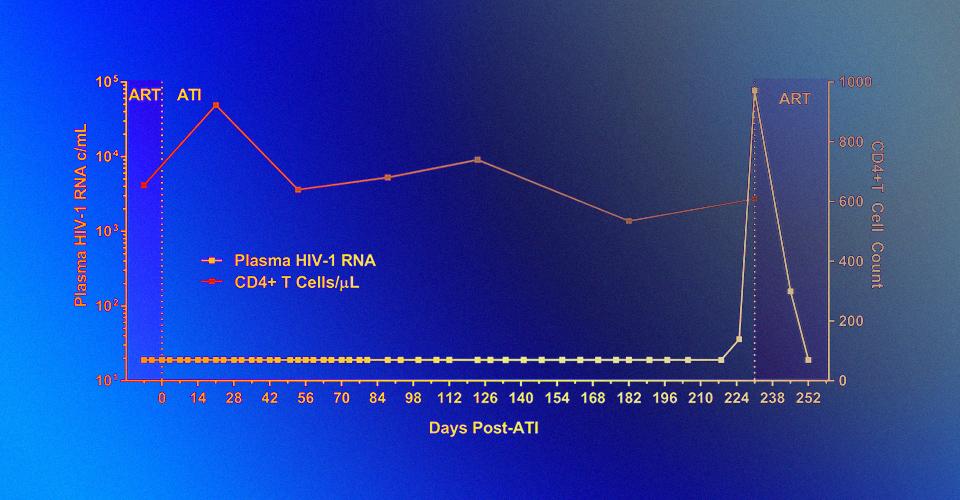  Уровень CD4+ Т-клеток у первого пациента с течением времени Уровень CD4+ Т-клеток у первого пациента с течением времениПри заражении клетками первого пациента у одной из 10 лабораторных мышей появлялись вирусные частицы в крови, но в крайне незначительных количествах; в случае со вторым пациентом заразились 3 из 8 мышей. Второй пациент через некоторое время отказался от антиретровирусной терапии, и спустя семь месяцев количество вирусной РНК в его крови увеличилось с 36 копий на миллилитр до 60 тысяч копий. Ученые рассчитали, что подобная сверх-ранняя терапия теоретически может лишить необходимости проходить дальнейшее лечение около одного процента пациентов (продлив ремиссию на всю жизнь), но остальные будут продолжать нуждаться в лечении. Однако крайне низкие уровни зараженных клеток в крови пациентов позволяют надеяться, что ремиссии между курсами терапии у большинства таких пациентов будут гораздо более длительными, чем у пациентов, начавших терапию позже. В Уганде было проведен проведен интересный социальный эксперимент, в ходе которого ученые сравнивали, насколько часто работницы секс-индустрии сами приходят в клинику, чтобы пройти тест на ВИЧ по сравнению со схемой, в ходе которой им либо выдавались индивидуальные тесты для самостоятельного анализа, либо купоны, которые можно было обменять на подобный же тест в клинике. Выяснилось, что такая схема работает гораздо лучше, и за счет нее гораздо больше человек проходили тесты. Ученые отмечают, что возможность самостоятельно провести тест может оказать существенное влияние на взгляды населения на тесты, как таковые. ВИЧ в РоссииВ России с внедрением превентивных мер по борьбе с ВИЧ, по мнению ученых, все обстоит пока что не слишком хорошо. В особенности это касается людей, употребляющих наркотики, и мужчин, вступающих в половые связи с другими мужчинами — для сокращения рисков в этих группах не проводится практически никаких кампаний. Авторы исследования под руководством Криса Байрера отмечают, что в России очень плохо поставлено просвещение населения по поводу рисков заражения ВИЧ, и именно это обуславливает постоянный прирост неутешительных показателей. При этом Россия — лидер среди стран Европы по относительному количеству ВИЧ-инфицированных. В 2017 году, по оценкам ученых, их число достигло 1,16 миллиона, причем прирост за год составил 5 процентов, а в некоторые периоды между 2011 и 2016 этот прирост достигал 10 процентов. Наиболее часто заболевание встречается у российских мужчин в возрасте 30-39 лет. 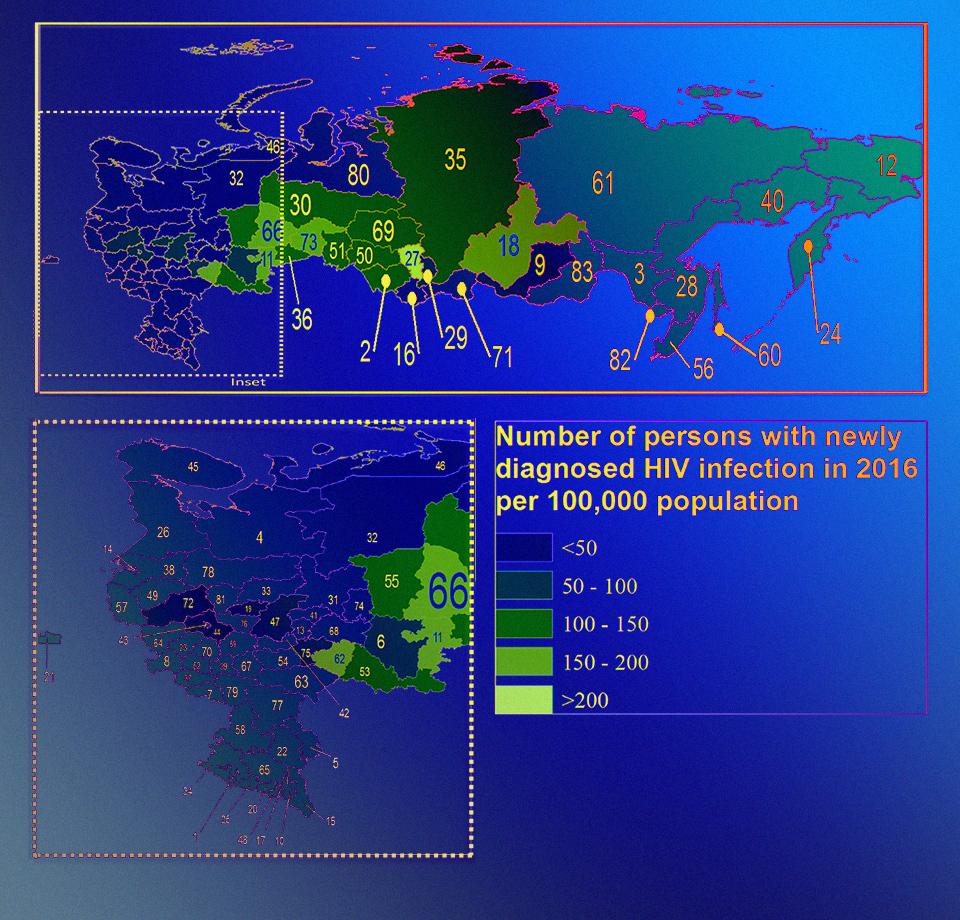  Прирост числа ВИЧ-инфицированных людей в Российской Федерации в 2016 году Прирост числа ВИЧ-инфицированных людей в Российской Федерации в 2016 годуРуководитель Федерального центра по профилактике и борьбе со СПИДом Вадим Покровский на пресс-конференции в «Интерфаксе» сообщил, что среди россиян, у которых в 2017 году впервые был выявлен ВИЧ, половина заразились при гетеросексуальных контактах, 2,3 процента — при гомосексуальных, и 46,1 процента — при употреблении наркотиков. Еще почти полтора процента инфицированных — дети, рожденные от матерей с ВИЧ. За 10 месяцев текущего года зарегистрировано 12 случаев с подозрением на заражение ВИЧ при оказании медицинской помощи. Кроме того, было зарегистрировано 12 случаев заражения ВИЧ в местах лишения свободы при использовании нестерильного инструментария в немедицинских целях. Антиретровирусную терапию получали 328 тысяч 138 пациентов (включая больных, находящихся в местах лишениях свободы), из них в 2017 году терапию прервали 21 903 пациента. Охват лечением в 2017 году в Российской Федерации составил 35,5 процента от числа живущих с диагнозом «ВИЧ-инфекция. Среди состоящих на диспансерном наблюдении (709 тысяч человек) антиретровирусной терапией было охвачено 46,3 процента больных. Больше всего новых случаев ВИЧ-инфекции выявлено в Кемеровской области (174,5 новых случая на 100 тысяч человек), Иркутской (134,0) и Свердловской областях (128,1). Затем следуют Владимирская область (124,6) и Пермский край (115,3 случая на 100 тысяч человек), в Новосибирской области этот показатель составляет 115,1. Наиболее пораженным ВИЧ-инфекцией регионами в настоящее время являются Иркутская область, где зарегистрировано 1738,2 живущих с ВИЧ на 100 тысяч населения (то есть 1,738% населения области живут с ВИЧ), Свердловская область (1704,3) и Кемеровская область (1630,7), затем следуют Самарская, Тюменская и Оренбургская области. Ранее региональный директор по Восточной Европе и Азии Объединенной программы ООН по ВИЧ и СПИД Виней Салдана заявил, что в России зафиксирован беспрецедентно высокий уровень распространения ВИЧ среди самого трудоспособного населения — около 2 процентов среди 30-39-летних жителей России являются носителями вируса. Региональный директор Объединенной программы ООН по ВИЧ/СПИДу в Восточной Европе и Азии Виней Салдана отметил, что это «очень важная подсказка всем нам о том, что в реальности количество людей с ВИЧ-инфекцией еще больше, потому что не все прошли тест на ВИЧ-инфекцию, и не все инфицированные, к сожалению, еще знают, что живут с ВИЧ-инфекцией. Второй момент, который очень настораживает — это доступ к лечению». По его словам, предстоит еще огромная работа по моделированию и внедрению технологий ВИЧ-тестирования и лечения ВИЧ-инфекции в России. В ООН рассчитывают, что правительство Российской Федерации выполнит взятые на себя обязательства. Материал подготовила Анна Казнадзей Ссылка на источник Похожие записи: alev.biz Успеть за 10 лет | Нанотехнологии Nanonewsnet1 декабря, Всемирный день борьбы со СПИДом, учрежденный ВОЗ в 1988 году для повышения осведомленности об эпидемии и как день памяти ее жертв. Впервые болезнь была диагностирована больше 30 лет назад — в 1982 году, но до сих пор ни вакцины, ни метода полного излечения от ВИЧ-инфекции не существует. Каждый год новые люди заражаются вирусом, и, хотя благодаря усилиям ученых, врачей и организаций по борьбе с ВИЧ, в среднем в мире темпы эпидемии в последние годы идут на убыль, в России они нарастают. Генассамблея ООН в июне 2016 года приняла резолюцию, в которой поставлена цель к 2030 году положить конец эпидемии, а к 2020 году поставить распространение инфекции под контроль. Для этого была сформулирована программа 90–90–90: это означает, что к 2020 году как минимум 90 процентов инфицированных должны будут знать о своем диагнозе, как минимум 90 процентов из них — получать антиретровирусную терапию, и как минимум 90 процентов из них — иметь недетектируемую вирусную нагрузку. Редакция N+1 попыталась разобраться насколько эти цели близки сегодня, и что ученые делают для того, чтобы остановить эпидемию. Согласно данным ВОЗ на 2016 год, около 36,7 миллионов людей были ВИЧ-инфицированы, и из них 1,8 миллионов заболели в этот год. В статье, опубликованной в специальном выпуске журнала *PLOS Medicine, *посвященном теме ВИЧ и СПИД, ученые отмечают, что за прошедшее десятилетие был достигнут значительный прогресс в борьбе с эпидемией. В частности, около 19,5 миллиона ВИЧ-инфицированных получают антиретровирусную терапию, что позволило существенно снизить смертность от этой инфекции. Однако до сих пор от СПИДа в среднем умирает около миллиона людей в год. Появится ли вакцина?Тема вакцины от ВИЧ-инфекций всегда вызывала массу споров. Одни ученые считали, что разработка вакцины от ВИЧ в принципе невозможна, так как он, с одной стороны, слишком похож на привычные организму эндогенные ретротранспозоны, в большом количестве содержащиеся в геноме, а с другой стороны, наоборот, весьма разнообразен и имеет множество штаммов, и попытки вызова иммунного ответа лишь ослабили бы организм, усилив в итоге инфекцию. Другие ученые были не согласны с этой теорией, и полагали, что разработка вакцины возможна. Действие вирусаВирус иммунодефицита человека относится к семейству ретровирусов и роду лентивирусов. Это РНК-вирусы, которые, попав в клетку хозяина, подвергают свой геном обратной транскрипции (при этом они считывают ДНК с РНК — эта способность в природе свойственна исключительно вирусам) и размножаются. Инфицированные вирусом клетки гибнут от разрушения вирусными частицами, апоптоза (механизма клеточного «самоубийства») или уничтожаются другими иммунными клетками. Основное проявление ВИЧ-инфекции — существенное снижение числа CD4+ Т-лимфоцитов в крови. Что именно приводит к их депрессии, объясняется многими теориями и их сочетанием, поскольку в организме при ВИЧ-инфицировании запускается множество процессов (непосредственно вирусом заражено в периферической крови всего около одной клетки на тысячу, а гибнет огромное их количество). В частности, вирус может воздействовать на мембраны лимфоцитов, в результате чего они сливаются с образованием гигантских синцитиев. B-лимфоциты при ВИЧ-инфекции выделяют белки, которые способствуют проникновению ВИЧ в Т-лимфоциты. Т-хелперные клетки 1-ого типа активируют меньшее количество цитотоксических Т-лимфоцитов CD8+, способных уничтожать ВИЧ-инфицированные клетки. Похожая ситуация наблюдается и с подавлением активности макрофагов, в результате чего не образуется достаточного количества как вышеупомянутых Т-хелперов 1-ого типа, так и естественных киллерных лимфоцитов, способных бороться с инфекцией. После того, как количество CD4+ Т-лимфоцитов в крови падает ниже определенного уровня (менее 200 клеток на миллилитр, при норме 1200), у человека возникает синдром приобретенного иммунного дефицита (СПИД). Это считается терминальной стадией ВИЧ-инфекции.В 1999 году в журнале The New England Journal of Medicine впервые был описан случай излечения от ВИЧ пациента, оставшегося анонимным (его называют «берлинский пациент»). В 1996 году ему был поставлен диагноз острой ВИЧ-инфекции, и его лечащий врач, Хайко Йессен, сразу же назначил ему необычную комбинированную терапию — диданозин, индинавир и гидроксимочевину (не одобренную FDA, Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США, для лечения ВИЧ). После нескольких перерывов в лечении, пациент прекратил предписанную терапию полностью. Количество вирусов в крови у него снизилось до неопределяемого уровня и выше не поднималось. В 2014 году в том же журнале, однако, было высказано предположение, что пациент был нон-прогрессором, и ранняя терапия не была настоящей причиной его «излечения». Второй описанный случай (традиционно этого пациента тоже называют «берлинским») — история болезни Тимоти Брауна, который считается первым человеком, по-настоящему излечившимся от ВИЧ. ВИЧ-инфекция у него была обнаружена в 1995 году, в возрасте 29 лет. Он лечился от лейкоза, и в ходе очередной пересадки донорских стволовых клеток было принято решение подыскать клетки с мутацией в гене рецептора CCR5, которые невосприимчивы к ВИЧ. Из 13 миллионов потенциальных доноров были отобраны 232, которые подходили по типу ткани, и 61-ый из протестированных вариантов оказался несущим нужную мутацию в гене CCR5. В результате, хотя пациент и прекратил прием антиретровирусных препаратов, количество вирусов в крови у него оставалось неопределяемым, а иммунный статус — относительно высоким. В газете Wall Street Journal тогда вышла статья под заголовком «Большое спасибо, номер 61». Пациент до сих пор живет в Сан-Франциско. Передача инфекцииВИЧ-инфекция может передаваться половым путем и через кровь (например, при использовании одних и тех же шприцов), а также «вертикальным путем» — от матери к ребенку во время беременности или грудного кормления. ВИЧ не передается через слюну, выделения из носа, мокроту, пот, слезы, мочу или рвоту, если в них не содержится крови. Наибольший риск горизонтального переноса представляет собой анальный секс (вероятность заражения пассивного партнёра после одного полового контакта — в среднем, 1 процент, активного — 0,06 процентов). Риски заражения при вагинальном сексе составляют 0,38 процентов для мужчины и 0,3 процента для женщины. Вопреки распространенному мнению, в абсолютных значениях наиболее часто инфекция передается между гетеросексуальными партнерами. При этом в США, например, около 15 процентов мужчин, вступающих в однополые связи, заражены ВИЧ. Риск передачи ВИЧ через общий шприц составляет, в среднем 0,8 процентов. Риск передачи при попадании крови зараженного человека на слизистые — 0,09 процентов (то есть примерно один случай на тысячу). Вероятность заразиться ВИЧ при переливании крови в развитых странах, где проводят тщательные скрининги образцов крови, очень мала (один случай на пять миллионов в Великобритании и один случай на полтора миллиона в США). В развивающихся странах, однако, до 15 процентов ВИЧ-инфицированных людей получают вирус вследствие переливания крови. Риск передачи ВИЧ от матери к ребенку во время беременности составляет 20 процентов, а для тех, кто кормит потом грудью — 30 процентов. Если мать проходит лечение и принимает все меры предосторожности, эту цифру можно снизить до 1 процента. Лечение включает в себя антиретровирусную терапию как для матери, так и для новорожденного, а меры предосторожности — кесарево сечение и избегание грудного вскармливания.К сожалению, подобных случаев исцеления с помощью пересадки стволовых клеток больше не было зарегистрировано. В ходе недавней очередной попытки попытки подавления ВИЧ таким образом у пациента удалось добиться ремиссии на 288 дней, после чего количество вирусной РНК в крови вновь возросло. Помимо пересадки чужих клеток, ученые также разрабатывают методы генного редактирования, позволяющие избавлять геном от вирусных генов (прочесть об этом вы можете в нашем материале, а здесь можно узнать о соответствующих экспериментах с грызунами). Кроме того, постоянно идут разработки новых антител против ВИЧ, тоже приносящие определенные успехи. В 2009 году в Таиланде на 16 тысячах добровольцев была испытана разработанная американскими иммунологами вакцина RV144, которая позволяла в некоторых случаях предотвращать ВИЧ-инфекцию. Для этого ученые использовали птичий вирус Сanarypox, который способен проникать в лимфоциты, но не убивает их. В него были встроены фрагменты ВИЧ. Такие вирусы стимулируют выработку специфических антител IgG, которые связываются с ними и активируют иммунный ответ. В Таиланде уровень ВИЧ-инфицированных среди населения высок, и инфекция, в основном, передается половым путем (а не за счет повторного использования шприцов, например), поэтому уровень сопутствующих заболеваний у заразившихся ВИЧ, в среднем, ниже. В итоге из половины участников, получивших плацебо, в течение года заболели 74 человека, а из половины участников, получивших вакцину — 51. Показатель снизился всего на 31,2 процента, но и такой успех считался значимым. Как не бросить терапиюАнтиретровирусная терапия, вовремя начатая и не брошенная пациентом впоследствии, работает очень эффективно. Если без лечения, в среднем, после приобретения СПИДа пациенты проживают 9–11 лет, то вовремя проведенная и поддерживаемая терапия продлевает срок жизни ВИЧ-инфицированных людей до 70–80 лет. Несмотря на все социальные, финансовые и юридические трудности, к 2020 планируется охватить 30 миллионов пациентов, нуждающихся в терапии. Ученые говорят, что несмотря на огромные масштабы предстоящей работы, у них есть основания полагать, что их цель достижима. В одном из исследований, опубликованном в PLOS Medicine, биологи из Йельского университета рассказывают об африканском проекте, в ходе которого они исследовали историю лечения 40 тысяч пациентов. В странах Африки, расположенных к югу от Сахары, проживают более двух третей всех ВИЧ-инфицированных людей в мире. На 2015 год более 11 миллионов из них получали антиретровирусную терапию. При этом многие люди, сначала появляясь в клинике, позже бросают терапию, хотя она требуется пациенту в течение всей жизни. Задачей ученых было проследить, изменилась ли картина на данный момент, с расширением программы по борьбе с ВИЧ в этом регионе области. Выяснилось, что за те два года, что проводилось исследование, около 25,1 процентов пациентов выбыли из программы лечения. Чаще всего уходили мужчины, люди до 30 лет и беременные женщины, а также люди, чей уровень CD4+ лимфоцитов в крови составлял менее 350 клеток на миллилитр (напомним, что норма составляет 1200, а СПИД возникает при уровне ниже 200). Три процента пациентов умерли вскоре после этого. Однако хорошей новостью является то, что около трети пациентов, которые считались «окончательно прервавшими лечение», на самом деле, потом возвращались к лечению, зачастую в другие клиники, или анонимно, поэтому оценки количества отказавшихся от терапии людей оказались завышены. В рамках другого исследования ученые проанализировали выборки цисгендерных мужчин (то есть людей, родившихся мужчинами и не менявших пол), вступающих в половую связь с другими мужчинами, и трансгендерных женщин из восьми африканских стран. Выяснилось, что трансгендерные женщины существенно чаще подвергаются насилию, имеют депрессивные симптомы и прерывают отношения со своей семьей, а также имеют незащищенные половые связи. ВИЧ-инфицированными оказались 25 процентов из них, тогда как для мужчин этот показатель составил 14 процентов. Модель, учитывающая возраст, депрессивное состояние, социальную и юридическую стигматизацию, склонность к незащищенным половым связям и подверженность насилию показала, что в среднем риск заражения ВИЧ у трансгендерных женщин в 2,2 раза выше, чем у мужчин, практикующих однополые связи. Ученые подчеркивают необходимость учитывать гендерные аспекты и связанные с ними социальные факторы в программах по борьбе с ВИЧ. Ученые из Колумбийского университета проанализировали данные из клиник Свазиленда и выяснили, что комбинирования стратегия взаимодействия с пациентами, включающая в себя тестирование уровня CD4+ клеток в крови при приеме пациентов, ускоренную антиретровирусную терапию, напоминания о необходимости посещения клиники через мобильные телефоны, программы просвещения населения и материальные (не денежные) средства поощрения для участников программ по борьбе с ВИЧ повышают общую эффективность терапии в полтора раза по сравнению со стандартными методиками. Во многом это оказалось связано с тем, что при подобном комбинированном подходе клиник пациенты реже обрывают лечение.
ВИЧ-инфекция, как мы уже говорили, часто способствует развитию сопутствующих заболеваний. Уэльские и австралийские ученые провели широкомасштабное исследование ВИЧ-инфицированных больных разных национальностей и подтвердили теорию о повышении у них риска одновременного развития разных сопутствующих заболеваний. В частности, выяснилось, что люди с повышенным риском сердечно-сосудистых заболеваний почти в шесть раз более подвержены хроническим почечным заболеваниям. Ученые считают, что данные риски в дальнейших исследованиях нужно оценивать совместно. В Калифорнийском университете в Сан-Франциско было описано два случая, когда ВИЧ-инфицированные люди принимали профилактический антиретровирусный препарат спустя 10–12 дней после инфекции (которая не была выявлена на тот момент), то есть невольно сделали это гораздо раньше, чем обычно пациенты начинают терапию. После определения инфекции оба пациента проходили антиретровирусную терапию с применением четырех разных стандартных препаратов. Избавить пациентов от вируса полностью не удалось, однако ученые получили новые данные об эффективности подобной «сверх-ранней» терапии. В частности, они отметили, что в ходе терапии вирусной РНК у одного из пациентов не детектировалось вообще, а у второго пациента был очень низкий ее уровень.
При заражении клетками первого пациента у одной из 10 лабораторных мышей появлялись вирусные частицы в крови, но в крайне незначительных количествах; в случае со вторым пациентом заразились 3 из 8 мышей. Второй пациент через некоторое время отказался от антиретровирусной терапии, и спустя семь месяцев количество вирусной РНК в его крови увеличилось с 36 копий на миллилитр до 60 тысяч копий. Ученые рассчитали, что подобная сверх-ранняя терапия теоретически может лишить необходимости проходить дальнейшее лечение около одного процента пациентов (продлив ремиссию на всю жизнь), но остальные будут продолжать нуждаться в лечении. Однако крайне низкие уровни зараженных клеток в крови пациентов позволяют надеяться, что ремиссии между курсами терапии у большинства таких пациентов будут гораздо более длительными, чем у пациентов, начавших терапию позже. В Уганде было проведен проведен интересный социальный эксперимент, в ходе которого ученые сравнивали, насколько часто работницы секс-индустрии сами приходят в клинику, чтобы пройти тест на ВИЧ по сравнению со схемой, в ходе которой им либо выдавались индивидуальные тесты для самостоятельного анализа, либо купоны, которые можно было обменять на подобный же тест в клинике. Выяснилось, что такая схема работает гораздо лучше, и за счет нее гораздо больше человек проходили тесты. Ученые отмечают, что возможность самостоятельно провести тест может оказать существенное влияние на взгляды населения на тесты, как таковые. ВИЧ в РоссииВ России с внедрением превентивных мер по борьбе с ВИЧ, по мнению ученых, все обстоит пока что не слишком хорошо. В особенности это касается людей, употребляющих наркотики, и мужчин, вступающих в половые связи с другими мужчинами — для сокращения рисков в этих группах не проводится практически никаких кампаний. Авторы исследования под руководством Криса Байрера отмечают, что в России очень плохо поставлено просвещение населения по поводу рисков заражения ВИЧ, и именно это обуславливает постоянный прирост неутешительных показателей. При этом Россия — лидер среди стран Европы по относительному количеству ВИЧ-инфицированных. В 2017 году, по оценкам ученых, их число достигло 1,16 миллиона, причем прирост за год составил 5 процентов, а в некоторые периоды между 2011 и 2016 этот прирост достигал 10 процентов. Наиболее часто заболевание встречается у российских мужчин в возрасте 30–39 лет.
Руководитель Федерального центра по профилактике и борьбе со СПИДом Вадим Покровский на пресс-конференции в «Интерфаксе» сообщил, что среди россиян, у которых в 2017 году впервые был выявлен ВИЧ, половина заразились при гетеросексуальных контактах, 2,3 процента — при гомосексуальных, и 46,1 процента — при употреблении наркотиков. Еще почти полтора процента инфицированных — дети, рожденные от матерей с ВИЧ. За 10 месяцев текущего года зарегистрировано 12 случаев с подозрением на заражение ВИЧ при оказании медицинской помощи. Кроме того, было зарегистрировано 12 случаев заражения ВИЧ в местах лишения свободы при использовании нестерильного инструментария в немедицинских целях. Антиретровирусную терапию получали 328 тысяч 138 пациентов (включая больных, находящихся в местах лишениях свободы), из них в 2017 году терапию прервали 21 903 пациента. Охват лечением в 2017 году в Российской Федерации составил 35,5 процента от числа живущих с диагнозом «ВИЧ-инфекция. Среди состоящих на диспансерном наблюдении (709 тысяч человек) антиретровирусной терапией было охвачено 46,3 процента больных. Больше всего новых случаев ВИЧ-инфекции выявлено в Кемеровской области (174,5 новых случая на 100 тысяч человек), Иркутской (134,0) и Свердловской областях (128,1). Затем следуют Владимирская область (124,6) и Пермский край (115,3 случая на 100 тысяч человек), в Новосибирской области этот показатель составляет 115,1. Наиболее пораженным ВИЧ-инфекцией регионами в настоящее время являются Иркутская область, где зарегистрировано 1738,2 живущих с ВИЧ на 100 тысяч населения (то есть 1,738% населения области живут с ВИЧ), Свердловская область (1704,3) и Кемеровская область (1630,7), затем следуют Самарская, Тюменская и Оренбургская области. Ранее региональный директор по Восточной Европе и Азии Объединенной программы ООН по ВИЧ и СПИД Виней Салдана заявил, что в России зафиксирован беспрецедентно высокий уровень распространения ВИЧ среди самого трудоспособного населения — около 2 процентов среди 30–39-летних жителей России являются носителями вируса. Региональный директор Объединенной программы ООН по ВИЧ/СПИДу в Восточной Европе и Азии Виней Салдана отметил, что это «очень важная подсказка всем нам о том, что в реальности количество людей с ВИЧ-инфекцией еще больше, потому что не все прошли тест на ВИЧ-инфекцию, и не все инфицированные, к сожалению, еще знают, что живут с ВИЧ-инфекцией. Второй момент, который очень настораживает — это доступ к лечению». По его словам, предстоит еще огромная работа по моделированию и внедрению технологий ВИЧ-тестирования и лечения ВИЧ-инфекции в России. В ООН рассчитывают, что правительство Российской Федерации выполнит взятые на себя обязательства. Материал подготовила Анна Казнадзей www.nanonewsnet.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |

 Уровень развития хронических почечных заболеваний в зависимости от рисков развития почечных и сердечно-сосудистых заболеваний. Mark A. Boyd et al / PLOS Medicine, 2017
Уровень развития хронических почечных заболеваний в зависимости от рисков развития почечных и сердечно-сосудистых заболеваний. Mark A. Boyd et al / PLOS Medicine, 2017 Уровень CD4+ Т-клеток у первого пациента с течением времени. Timothy J. Henrich et al / PLOS Medicine
Уровень CD4+ Т-клеток у первого пациента с течением времени. Timothy J. Henrich et al / PLOS Medicine Прирост числа ВИЧ-инфицированных людей в Российской Федерации в 2016 году. Chris Beyrer et al / PLOS Medicine, 2017
Прирост числа ВИЧ-инфицированных людей в Российской Федерации в 2016 году. Chris Beyrer et al / PLOS Medicine, 2017