|
|
||||||||||
|
Гнойные заболевания легких. Острый абсцесс легкого. Абсцесс легкого лечение антибиотикиАбсцесс легкого: симптомы и лечениеЗащитные системы нашего организма при проникновении чужеродных микробов запускают реакцию воспаления. В результате этого процесса происходит уничтожение или отграничение патогена от окружающих тканей. Что такое абсцесс легкого? Болезнь представляет собой результат описанного события, когда внутри легочной ткани формируется ограниченная полость, заполненная гноем. Это заболевание редко является самостоятельным и почти всегда формируется в исходе других болезней. КлассификацияСуществует несколько форм заболевания. Их рекомендуется отличать друг от друга, поскольку методы диагностики и лечение при них несколько различны. По морфологическому субстрату выделяются:
По механизму развития выделяют абсцессы:
По клиническому течению выделяют острый абсцесс легкого и хронический. Последние формируются спустя 3 месяца. По количеству разделяются на одиночные и множественные, а также односторонние и двусторонние гнойники. Небольшие формы можно подразделять на центральные (в основании легкого) и периферические — у края органа на границе с плеврой. Причины
Абсцесс легких всегда является результатом взаимодействия иммунной системы и патогенного микроба. Среди последних наиболее часто вызывают болезнь:
Каждый человек в течение жизни встречается с этими патогенными, но не у каждого возникает болезнь. Предрасполагающие причины абсцесса легкого:
Инфекционные заболевания всегда являются результатом не только проникновения микробов, но и дефекта иммунной системы. Механизмы
Для понимания патологического процесса стоит разобраться, какие механизмы в организме привели к нему. При абсцессе легкого наблюдается такая патогенетическая картина:
Зная причины и механизмы болезни можно предположить ее симптомы и диагностические особенности. Симптомы
Клиническую картину болезни можно разделить на субъективные симптомы, ощущаемые больным человеком, и объективные признаки, определяемые врачом. К первой группе относятся такие симптомы абсцесса легкого:
При осмотре больного врач может обнаружить следующие объективные симптомы абсцесса легких:
Без дополнительных методов диагностики обнаружить абсцесс довольно сложно. Клиническая картина неспецифична и напоминает таковую при пневмонии. Осложнения
Абсцесс легкого — тяжелая болезнь и сама по себе может привести к инвалидности и даже смерти. Однако картина заболевания еще способна ухудшаться за счет неблагоприятных последствий болезни. Осложнения абсцесса легкого:
Любое осложнение болезни требует неотложной помощи со стороны квалифицированных специалистов. Диагностика
Наиболее информативными методами для диагностики абсцесса являются инструментальные исследования. Среди них применяются:
Кроме перечисленных инструментальных методик, исследуются и лабораторные показатели:
После проведения перечисленных исследований диагноз абсцесса врач может поставить с большой уверенностью. Дифференциальный диагноз
Этот раздел диагностики подразумевает сравнение различных заболеваний по клинической картине для исключения других патологий у пациента. Проводить дифференциальную диагностику должен врач. Сравнивать абсцесс нужно с такими заболеваниями:
Проведя полноценную диагностику и исключив другие патологические процессы, врач может начать специфическое лечение болезни. ЛечениеПроводить лечение абсцесса легкого следует исключительно в стационарных условиях. Для пациента назначается диета с повышенной энергетической ценностью. Увеличивают суточное потребление белка и ограничивают поступление жиров. Дополняют рацион витаминами, кальцием и другими микроэлементами. Рекомендуется ограничить потребление поваренной соли и жидкости. Консервативное
Как лечить абсцесс с помощью медикаментов? Основа фармакологической терапии — правильное назначение антибиотиков. После поступления больного, лекарства ему назначаются на основе наиболее частых возбудителей заболевания. В дальнейшем антибиотики корректируются на основании микробиологического исследования. Возможные группы препаратов:
В ходе терапии абсцесса легкого, лечение проводят также симптоматическими средствами:
Возможно дренирование абсцесса под контролем УЗИ или рентгеноскопии. Проводят аспирацию с помощью специальной иглы. Улучшить отхождение мокроты помогают вибрационный массаж грудной клетки и постуральный дренаж. Хирургическое
Оперативное вмешательство при абсцессе показано далеко не всем. Показаниями для операции могут быть:
Современные особенности хирургии подразумевают органосохраняющий подход. Врач старается сохранить максимально возможный объем логичной ткани. Наиболее частой операцией является резекция легкого, однако иногда приходится удалять целую долю или даже все легкое. После проведения операции пациенту назначается антибактериальная терапия и симптоматические средства. Если после вмешательства развивается пневмоторакс, проводят дренирование полости и дополнительное оперативное лечение. Профилактика
Любое заболевание намного легче предотвращать, чем лечить. Мерами профилактики легочных гнойников являются:
Меры профилактики являются неспецифическими и позволяют предотвратить одновременно большое количество патологических процессов. ПрогнозПосле проведения лечения абсцесса врач наблюдает пациента в течение нескольких месяцев. Спустя 3 месяца проводится контрольная рентгенография легких. В большинстве случаев гнойник удается вылечить без осложнений. Факторами неблагоприятного прогноза могут быть:
Неблагоприятными прогнозами являются:
Во многом прогноз при болезни зависит от приверженности пациентов к лечению. Необходимо полностью соблюдать рекомендации врача. elaxsir.ru Абсцесс лёгкого: причины, признаки, симптомы, лечениеВы здесь: Абсцесс лёгкого У вас в браузере отключен java script, вам надо его включить или вы не сможете получить всю информацию по статье «Абсцесс лёгкого и симптомы проявления». Категория: Органы дыхания Просмотров: 25173Абсцесс лёгкого - основные симптомы:Абсцесс лёгкого – неспецифический воспалительный недуг дыхательной системы, в результате прогрессирования которого в лёгком формируется полость с тонкими стенками, внутри которой содержится гнойный экссудат. Данное заболевание более часто начинает развиваться в случае, если было проведено неполноценное лечение пневмонии – на участке лёгкого наблюдается расплавление с последующей некротизацией ткани. Реже тонкостенная полость формируется после перекрытия небольшого бронха эмболом. Как результат, в этот участок перестаёт поступать кислород, он спадается, и в него легко проникают инфекционные агенты. На фоне всего этого начинает формироваться абсцесс. В более редких клинических ситуациях полость с гноем формируется в результате заноса в лёгочные ткани инфекции гематогенным путём (из очага воспаления, который уже имеется в организме человека). ЭтиологияАбсцесс лёгкого – это инфекционный процесс. Его развитию способствуют патогенные бактерии или грибки. Обычно заболевание прогрессирует вследствие патологической активности пневмококков, золотистого стафилококка, синегнойной палочки, стрептококков, грибов. Микроорганизмы проникают в лёгочные ткани через бронхи или же с током крови из очагов воспаления. Чаще всего абсцесс лёгкого развивается:
Факторы риска:
Формы Абсцесс лёгкого В медицине используют несколько классификаций абсцесса лёгкого, которые основываются на причинах возникновения патологического процесса, его расположении в органе, длительности и характере течения. От расположения:
От причин, спровоцировавших прогрессирование недуга:
От длительности течения патологического процесса:
От характера течения недуга:
СимптоматикаСимптоматика абсцесса напрямую зависит от того, какая форма патологии (острая или хроническая) развилась у человека. Стоит отметить, что если на периферии органа формируется небольшая патологическая полость с гнойным экссудатом, то характерных симптомов патологии может и не наблюдаться, что значительно усложняет диагностику. Это приводит к хронизации воспалительного процесса. Острая формаДанное заболевание имеет две клинические стадии течения:
В период формирования абсцесса наблюдается следующая симптоматика:
Тяжесть протекания патологии зависит от количества и размеров сформированных абсцессов, от типа возбудителя, который стал причиной их формирования. Указанный период длится до 10 дней. Но стоит отметить тот факт, что его течение может быть как стремительным – до 2–3 дней, так и замедленным – до 2–3 недель. После этого наступает период вскрытия гнойника. Он прорывает свою оболочку, и гной начинает выделяться наружу через воздухоносные пути. В это время состояние больного сильно ухудшается. Основной симптом, указывающий на данный процесс, влажный и внезапный кашель, во время которого происходит выделение большого количества гнойной мокроты. Клиницисты характеризуют это состояние, как «отхаркивание мокроты полным ртом». Объем её может достигать одного литра. Как только гнойник прорвёт, состояние больного постепенно начинает улучшаться. Симптомы интоксикации уменьшаются, нормализуется температура, восстанавливается аппетит. Но стоит отметить, что одышка, слабость и боль в грудине сохраняются. Длительность протекания недуга напрямую зависит от состояния дренажа, а также от правильно подобранной терапии. Хроническая формаО развитии данной формы недуга стоит говорить, если острый процесс длится более двух месяцев. Также прогрессированию патологии способствуют большие размеры гнойного образования, его локализация в нижней части органа, а также плохое отхождение мокроты. Кроме этого, стоит выделять также такие причины:
Основные симптомы данной формы недуга:
Диагностика Диагностика абсцесса лёгкого При появлении первых симптомов, которые указывают на прогрессирование абсцесса лёгкого, следует незамедлительно обратиться в медицинское учреждение для прохождения полной диагностики и установки точного диагноза. Стандартная программа диагностики включает в себя:
Только после получения результатов диагностики можно начинать проводить лечение абсцесса лёгкого. ЛечениеТерапию заболевания рекомендовано проводить как можно раньше, тогда шансы на полное выздоровление значительно возрастают. Лечение абсцесса лёгкого проводится как консервативными методиками, так и хирургическими. Медикаментозная терапия основывается на применении таких препаратов:
Также во время консервативного лечения применяют методики, позволяющие максимально быстро удалить гнойную мокроту из дыхательных путей:
Хирургическое вмешательство показано проводить в том случае, если медикаментозная терапия не оказала должного эффекта. Применяют следующие методики:
ОсложненияПоделиться статьей: Если Вы считаете, что у вас Абсцесс лёгкого и характерные для этого заболевания симптомы, то вам могут помочь врачи: пульмонолог, терапевт. Также предлагаем воспользоваться нашим сервисом диагностики заболеваний онлайн, который на основе введенных симптомов подбирает вероятные заболевания. Заболевания со схожими симптомами: Лимфолейкоз является злокачественным поражением, возникающим в лимфатической ткани. Характеризуется оно накоплением опухолевых лимфоцитов в лимфоузлах, в периферической крови и в костном мозге. Острая форма лимфолейкоза совсем недавно относилась к «детским» заболеваниям ввиду подверженности ему преимущественно пациентов в возрасте двух-четырех лет. Сегодня же лимфолейкоз, симптомы которого характеризуются собственной спецификой, наблюдается чаще среди взрослых. ...Заболевание, при котором характерно возникновение острого, хронического и рецидивирующего воспаления плевры, называется туберкулёзным плевритом. Это заболевание имеет особенность к проявлению посредством заражения организма вирусами туберкулёза. Часто плеврит возникает в случае, если человек имеет склонность к туберкулёзу лёгких. ...Пневмония – это инфекционное воспаление легких, поражающее альвеолы или другие легочные ткани. Пневмония может возникать от различных возбудителей – бактерий, вирусов, грибков. Поэтому существует большое количество видов пневмонии, каждый из которых имеет свои симптомы и особенности протекания. В легких здорового человека всегда присутствует определенное количество тех или иных бактерий. И в большинстве случаев иммунная система прекрасно с ними борется. Но когда организм ослаблен и не может с ними справиться, происходит активное развитие пневмонии. ...Воспаление лёгких (официально – пневмония) – это воспалительный процесс в одном или обоих дыхательных органах, который обычно имеет инфекционную природу и вызывается различными вирусами, бактериями и грибками. В древние времена эта болезнь считалась одной из самых опасных, и, хотя современные средства лечения позволяют быстро и без последствий избавиться от инфекции, недуг не потерял своей актуальности. По официальным данным, в нашей стране ежегодно около миллиона людей страдают воспалением лёгких в той или иной форме. ...Обструктивный бронхит – недуг воспалительного характера, поражающий бронхи, и осложнённый обструкцией. Данный патологический процесс сопровождается выраженным отёком дыхательных путей, а также ухудшением вентиляционной способности лёгких. Обструкция развивается более редко, необструктивный бронхит медики диагностирую в несколько раз чаще. ...simptomer.ru Абсцесс легкого - формы, симптомы и лечение, осложнения, прогнозБыстрый переход по странице Абсцедирующей вид пневмонии или абсцесс легкого — это деструктивно-гнойный ограниченный процесс, развивающийся в структуре тканей легкого. Различный генезис лежит в основе развития острых абсцессов. Наиболее часто ассоциируют абсцессы легкого с пневмонией – острого протекающего процесса в паренхиме. Преимущественно, с признаками функциональных нарушений бронхиальной проходимости, приводящих к несостоятельности дренажа определенных сегментов легочной ткани. Генезис: факторы развития абсцесса легкогоОдин из важнейших факторов генезиса – нарушение проходимости и дренажных свойств бронх. Вызвать такие нарушения могут различные патологические процессы – бронхиальные обструкции (закупорка) частицами различных детритов, различными чужеродными телами, либо вследствие отечности слизистой оболочки бронхиальных ветвей.
Такие нарушения могут быть следствием:
Несостоятельность дренажных функций провоцирует потерю воздушности тканевой структуры органа – развитию участков впадения и значительного уменьшения ткани (ателектаз). Именно в этих пораженных участках активно развивается инфекция и вызывает воспалительные реакции, способствующие образованию инфильтрата гнойной формы и гнойно-некротическое расплавление внутри паренхимы (бронхиолы, альвеолы, сосудистая сеть). Пораженные очаги окружены перифокальным воспалением, ограничивающим гнойные образования от здоровых структур тканей. При этом, образованная патологическая полость пропитывается гнойным инфильтратом и покрывается грануляционными узелками и бляшками. При близком расположении дренажного бронха с гнойным очагом, он может частично откашливаться, а попавший воздух начинает накапливаться над гнойной поверхностью. При острой клинической картине заболевания, полость подвергается облитерации (заращению или закрытию), образуя очаги пневмосклероза. В том случае, когда полость покрывается фибриллярной тканью, гнойная инфильтрация обусловлена длительным процессом, переходящим в хроническую стадию.
Риск развития деструктивно-гнойных процессов в тканевых структурах легких повышается в разы у пациентов с СД, у хронических алкоголиков, часто провоцирующих закупорку бронх рвотой, либо у пациентов с бронхоэктатической патологией, вызывающей бронхиальную аспирацию мокротой. При дальнейшем лечении, на месте очагов поражения возможно образование рубцовой ткани, развитие абсцессов хронического характера с образованием капсулированных участков, либо заболевания, с развитием обширных участков гнойно-гнилостных некрозов (гангрены) с дальнейшим их распространением. Острый и хронический абсцесс легкогоПо клиническому течению заболевание классифицируют на острую и хроническую форму.
Классификация согласно генезису, обусловлена в соответствии:
На основании причинного фактора абсцессы легкого бывают первичными, вызванными микробной флорой и вторичными, как следствие патологических процессов в организме, провоцирующих обструкцию дыхательных путей. По месту локализации патологического процесса – единичного, множественного, одностороннего (абсцесс правого легкого), двустороннего, центрального, либо периферического, проявляющихся легким течением, средним и тяжелым. Симптомы абсцесса легкого (правого \ левого)Согласно клиническим наблюдениям, абсцесс правого легкого характеризуется наиболее частым проявлением, обусловленным его большим объемом. Развивается гнойно-деструктивная патология в совершенно различных его зонах, но наиболее часто локализуется в верхней его доле в районе 1-го, 2-го, и 4-го сегментов. Симптоматика патологии проявляется в поэтапно. В период формирования патологии отмечается гнойная инфильтрация, сопровождающаяся тканевым гнойным расплавлением, но без сообщения гнойника с бронхиальным просветом. Первый этап абсцесса легкого характеризуется схожестью признаков тяжелой пневмонии с абсцессом легкого, проявляясь:
В течение одной, полутора недель, интенсивность симптоматики нарастает, происходит прорывание абсцесса легкого в бронхиальный просвет. С этого этапа начинается развитие второй фазы заболевания. Кашель сопровождается множественными дурно пахнущими, с гнилостным запахом выделениями мокроты (до 800мл.). Если в полости гнойника преобладает омертвление тканей (гангренозный некроз), мокрота имеет особенно зловонный запах и может включать примеси крови. После прорыва гноя, возможно проявление различного течения болезни, что обусловлено степенью гнойного опорожнения полости, эффективности лечебного процесса и степени состоятельности иммунной защиты пациента.
Гнойный прорыв может происходить не только в дренирующий бронх, но и в полость плевры, вызывая развитие плевральной эмпиемы (пиоторакса) и острого пневмоторокса (проникновение воздуха между плевральными листками), признаки которого, могут скрывать истинную природу патологии. При особо агрессивной инфекции, не полный выход гноя через бронхиальное ответвление, может спровоцировать прогрессирование болезни. Происходит распространение гнойной инфильтрации, сопровождаясь увеличением зон тканевого некроза и образованием множества новых гнойников на здоровой ткани паренхимы легкого. К проявляющимся ранее симптомам добавляются признаки:
У многих пациентов заживление последствий деструктивных нарушений идет медленным темпом, освобождение полости от гноя может быть не полным, а регенерация тканей замедлена. В этом случае существует реальный риск развития хронических процессов со своими признаками и иными способами лечения. При установлении диагноза –абсцесс легочной ткани, необходимо срочная госпитализация больного, так как прогрессирующее ухудшение может спровоцировать профузную геморрагию, гнойное метастазирование (септикопиемию), либо гангрену, что нередко заканчивается летально. Лечение абсцесса легкого, препаратыПри характерной симптоматике острых абсцессов легких, лечебный протокол и тактика лечебного процесса составляется согласно тяжести патологического процесса. Может ограничится консервативным лечением, либо проходить с привлечением хирургических методик. На начальном этапе развития гнойно-деструктивного процесса, но не позже полутора месяца с начала образования гнойных полостей, назначаются препараты антимикробной терапии.
Результативность медикаментозного лечения абсцесса легкого, является основным критерием к показанию хирургических вмешательств. Вскрытие гнойных очагов и их дренаж, проводится в соответствии всех правил хирургического вмешательства. Полное восстановление функций органа дыхания возможно лишь после радикальных хирургических вмешательств. 1) Лобэктомии – резекция части пораженного органа с дальнейшей интенсивной антибактериальной терапией. Проводится в периоде стойкой ремиссии заболевания. 2) Наиболее радикальная методика – пневмонэктомия, полное удаление одной части пораженного органа. При успешном послеоперационном лечение, трудоспособность пациента восстанавливается в течение года. Прогноз Благоприятный прогноз зависит от своевременности диагностики и адекватности лечебных назначений. При отсутствии затяжного или осложненного процесса, выздоровление приходит спустя одну — две недели. У четверти пациентов отмечается хронизация абсцесса. zdrav-lab.com лечение, симптомы, рентген и рентгенологические признаки, оперативное хирургическое лечение
В результате в легком образуется полость с тонкими стенками наполненная гнойным содержимым. Чаще всего данное заболевание возникает как осложнение после перенесенной пневмонии, однако может развиваться из-за попадания патогенных микроорганизмов на легочные ткани через ток крови из очагов поражения. Содержание статьи Симптомы
Если на данном этапе не будет предпринято никаких мер, то симптомы могут меняться:
Диагностика заболевания проводится следующими путями:
ЛечениеВ зависимости от причин, вызвавших поражение легочной ткани, а также расположения и характера протекания болезни существует следующая классификация абсцессов:
Обозначим все виды болезни, рассмотрим их рентгенограмму для наглядности и посмотрим на рентгенологические признаки каждого вида. Острый абсцесс легкого
Сопровождается быстрым развитием и яркой симптоматикой. ЛечениеВ зависимости от степени протекания процесса лечение острого абсцесса может быть как консервативным, так и хирургическим. Консервативные мероприятия включают:
Важно! Хирургическое вмешательство требуется лишь 5% больных. Его необходимость обуславливается развитием легочного кровотечения или в том случае, если интенсивное лечение не приносит никаких положительных сдвигов. Хронический абсцесс легкого
ЛечениеЛечение хронического абсцесса консервативными методами не дает кардинальных положительных сдвигов. Обычно к данному способу терапии прибегают для облегчения состояния больного перед операцией. Операционное вмешательство заключается в удалении части пораженного органа в различных объемах в зависимости от размеров очага поражения. Оперативное вмешательство противопоказано у больных с серьезными нарушениями сердечной деятельности или функций дыхания. В этом случае поддерживать состояние больного приходится консервативными методами, что значительно сокращает продолжительность жизни. Центральный абсцесс
ЛечениеЗаключается в назначении антибактериальной терапии и корректировки образа жизни. В том случае, если лечение в стационаре не оказывает должного эффекта, возможно проведение хирургического вмешательства. Периферический абсцесс
Абсцесс в легкой форме
В некоторых случаях, при соблюдении условий, прописанных лечащим врачом, пациент может проходить лечение в домашних условиях. Абсцесс средней степени тяжести
Выбор тех или иных методов лечения и препаратов происходит исключительно в зависимости от симптоматики заболевания. Абсцесс в тяжелой форме
В том случае, если заболевание длиться более 6-ти недель, процесс считают хронечиским. Хирургическое лечение абсцесса легкогоВажно! Хирургическое лечение абсцесса легкого применяется в тех случаях, когда антибактериальная терапия не дает никаких положительных сдвигов. Кроме того, показаниями к операции могут являться:
В качестве проведения операции могут быть выбраны следующие варианты:
После проведения операции необходимо строжайшее соблюдение всех указаний врача, а также применение антибактериальной терапии. Оперативное лечение
Резекция легкогоЭто удаление части органа. Проводится операция следующим образом:
Среди возможных осложнений выделяются:
Лобэктомия легкогоОдин из самых щадящих методов удаления доли легкого. На сегодняшний день операция чаще всего проводиться следующим образом:
Все действия хирурга отображаются на мониторе компьютера, что позволяет тщательно контролировать каждый его шаг. Операция производится под общим наркозом. Стоит отметить, что в среднем пациента, перенесшего лобэктомию, могут выписать из стационара уже на 5-й – 7-й день. Продолжительность подобной операции не превышает 1-4 часов. При этом важно отметить, что риск осложнений при подобном хирургическом вмешательстве минимален.
Пульмонэктомия легкогоЭто очень сложное операционное вмешательство, заключающееся в полном удалении пораженного легкого. Перед удалением легкого проходит достаточно длительный подготовительный этап, который заключается в корректировке питания, отказе от вредных привычек и некоторых противовоспалительных препаратов. Пульмонэктомия проводится под общим наркозом и может длиться от 2 до 3-х часов, при этом в некоторых случаях больному может потребоваться удалить часть 5-го ребра. Важно! Восстановление после хирургического вмешательства занимает от 2-х до 3-х недель с назначением антибактериальной терапии. ПлевропульмонэктомияПроводится такая операция в случае сильно запущенных процессов (Не запускайте процесс, выше описаны симптомы и лечение абсцесса легкого), сопровождающихся наличием осложнений. В ходе оперативного вмешательства происходит полное удаление легкого и части плевры. Это расширенный вариант пульмонэктомии. Операция так же требует длительного подготовительного периода и восстановления. Обычно после проведения плевропульмонэктомии пациента выписывают из стационара не ранее, чем через 2-3 недели. vdoh.site Гнойные заболевания легких. Острый абсцесс легкогоАбсцесс легкого — гнойно-деструктивная наполненная гноем полость, окруженная участком воспалительной перифокальной инфильтрации легочной ткани.Абсцесс легкого — заболевание полиэтиологическое. Острые легочно-плевральные нагноения возникают в результате полимикробного инфицирования аэробно-анаэробными ассоциациями микроорганизмов. Среди них преобладают пневмококк, неспорообразующие анаэробные микроорганизмы (бактероиды, пептококк и др.), золотистый стафилококк, грамотрицательная аэробная палочковая микрофлора (протей, реже кишечная палочка и др.). Стафилококк, пневмококк встречаются в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами. При абсцессах легкого отмечается высокая бактериальная обсемененность (1,0 х 104 — 1,0 х 106 микробных тел в 1 мл). К развитию острых абсцессов или гангрены легкого приводят заболевания следующих групп: • крупозная или вирусная пневмония. Это наиболее частая, если не основная причина образования абсцессов легкого; • аспирация инородных тел, опухоли или рубцы, суживающие просвет бронха и нарушающие тем самым его дренажную функцию с условиями для развития микрофлоры, проникающей из бронхов; • септикопиемии, тромбофлебит, другие гнойные заболевания, которые могут привести к поражению легких гематогенным или лимфогенным путем с развитием пневмонического очага; • травматические повреждения (открытые и закрытые) легочной ткани с первичным или вторичным инфицированием. Эмболические абсцессы легкого чаще бывают множественными и локализуются в периферических отделах обоих легких. Асептические инфаркты легких абсцедируют крайне редко. При острых гнойных поражениях легких инфицирование происходит наиболее часто аэрогенным путем. Это трансбронхиальное попадание микроорганизмов с развитием пневмонии, когда инфекционный агент перемешается в направлении респираторных отделов с потоком воздуха. Редко встречается аспирационный путь инфицирования, а гематогенно-эмболическое инфицирование наблюдается крайне редко. Процесс абсцедирования в легком может протекать по-разному. И.С. Колесников, М.И. Лыткин (1988) выделяют три возможных варианта (типа) развития деструктивного процесса в легком. Абсцедирование 1-го типа развивается на фоне обычной благоприятной динамики воспалительного процесса в легком через 1,5-3 нед от начала пневмонии. После улучшения состояния больного вновь повышается температура тела, увеличиваются боли в груди, ухудшается общее состояние с проявлениями нарастающей интоксикации. Это все заканчивается выделением гнойной мокроты. Абсцедирование 2-го типа обычно происходит в течение 3-4 нед от начала пневмонии и клинически проявляется как затянувшаяся пневмония при безуспешности лечения. Сохраняются постоянно высокая температура тела на протяжении всего периода болезни, выраженная интоксикация, потом появляется гнойная мокрота, количество которой увеличивается. Абсцедирование этих типов приводит к постпневмоническим абсцессам. Абсцедирование 3-го типа приводит к аспирационным абсцессам. В этих случаях деструкция в легком начинается с первых дней, а абсцесс формируется через 5-10 дней от начала болезни. Классификация абсцессов легкого• По этиологии: стафилококковые, пневмококковые, колибациллярные, анаэробные и др., смешанные. • По происхождению: постпневмонические, аспирационные, ретростенотические, метастатические, инфарктные, посттравматические. • По клиническому течению: острые, хронические, осложненные (эмпиема плевры, пиопневмоторакс). • По локализации: правосторонние, левосторонние, верхушечные, базальные, центральные, одиночные, множественные, двусторонние.Клиническая картинаДеструктивные заболевания легких часто поражают социально неустроенных людей, многие из которых страдают алкоголизмом. В последние годы обращает на себя внимание увеличение числа больных молодого возраста, употребляющих наркотики. Больные поступают в больницу, как правило, поздно, до госпитализации лечение либо не проводится, либо проводится неадекватно.Заболевание возникает преимущественно у мужчин (80-85 %), наиболее часто в возрасте 20-50 лет (80-90 %). Чаще поражается правое легкое. Абсцесс может локализоваться в различных отделах легких, но наиболее часто встречается в верхней доле правого легкого. Клинические проявления абсцесса развиваются на фоне предшествующего патологического процесса в легком. Чаще всего это крупозная, гриппозная пневмония или ателектаз легочной ткани. Семиотика острого абсцесса определяется многими факторами, но в первую очередь фазой развития процесса, общим состоянием организма, вирулентностью флоры. Формирование абсцесса сопровождается гнойной инфильтрацией и расплавлением легочной ткани, когда сообщения полости гнойника с просветом бронхов еще нет. В этой фазе клиническая картина абсцесса легкого весьма сходна с клинической картиной тяжелой пневмонии. Абсцесс легкого сопровождается общим тяжелым состоянием, болями при дыхании на пораженной стороне грудной клетки, высокой температурой тела, кашлем, притуплением перкуторного звука и бронхиальным, а иногда ослабленным дыханием над абсцессом; лейкоцитоз нарастает до 16-30 х 109/л, отмечается выраженный сдвиг лейкоцитарной формулы влево. При рентгенологическом исследовании видна ограниченная тень различной интенсивности и величины. Описанные явления нарастают в течение 4-10 дней, затем обычно гнойник прорывается в бронх и начинается вторая фаза острого абсцесса с кашлем и выделением обильной (до 200—800 мл/сут) зловонной гнойной мокроты, содержащей множество лейкоцитов, эритроцитов, бактерий и эластических волокон, а также тканевой детрит. При преобладании некроза в полости абсцесса мокрота бывает особенно зловонной, нередко с примесью крови. При отстаивании мокрота делится на три слоя: нижний из гноя и распавшихся тканей, средний из желтоватой прозрачной жидкости и верхний из пенистой жидкости. Количество отделяемой мокроты при абсцессе легкого не соответствует размеру полости гнойника. При малых абсцессах мокроты может быть много и, наоборот, при большой полости гнойника количество мокроты может быть незначительным. Количество отделяемой мокроты зависит от сопутствующего бронхита, от распространенности пневмонических изменений, проходимости дренирующих бронхов. Диагностика абсцесса легкого представляет трудности в ранней фазе развития до прорыва в бронх. Нередко абсцесс смешивают с очаговой пневмонией и другими заболеваниями. Наиболее постоянные симптомы: кашель с мокротой, боли в груди, усиливающиеся по мере вовлечения плевры в воспалительный процесс, высокая температура, постоянная или с большими колебаниями и проливными потами. В крови высокий лейкоцитоз с нейтрофилезом, повышенная СОЭ. Данные перкуссии, аускультации и рентгенологического исследования хотя и не патогномоничны для острого абсцесса легкого, в ряде случаев позволяют предположить диагноз до вскрытия абсцесса в бронх или плевральную полость. КГ, выполненная в эту фазу развития абсцесса, часто разрешает диагностические сомнения, так как выявленная неоднородная структура воспалительного инфильтрата с участками разной плотности указывает на начинающийся процесс деструкции в легком. После вскрытия абсцесса в бронх его диагностика значительно облегчается: диагноз устанавливают на основании отхождения обильной мокроты, чему предшествовал тяжелый воспалительный процесс в легком. Физикальные методы обследования обычно подтверждают диагноз абсцесса легкого. Большую роль в уточнении характера и локализации процесса играют рентгенологическое исследование, КТ, позволяющие точно определить полость в легком с газом и жидкостью. Основной метод диагностики гнойных заболеваний легких — рентгенологический, установление очага деструкции в легком при этом играет основную, но не исчерпывающую роль. Важное значение имеют топическая диагностика — определение локализации патологического процесса в легком, состояние легочной ткани. Рентгенологические изменения при абсцессе легкого бывают различными. Наиболее частый вариант (до 70 % наблюдений) — это одиночная полость в легком с жидкостью и воспалительной инфильтрацией легочной ткани вокруг. Полость чаще округлой формы с четкими контурами внутренних стенок, но возможны и неправильная форма и неровные контуры стенок. В 10—14 % случаев острого абсцесса определяется массивное затемнение легочной ткани, обусловленное воспалительным процессом без признаков распада инфильтрата. Также изменения бывают при затянувшейся пневмонии с выраженным гнойным пневмонитом, поражением интерстициальной ткани и нарушением дренажной функции бронхов, выраженным региональным лимфаденитом в корне легкого. В подобных случаях КТ позволяет выявить полости деструкции легочной ткани в зоне воспалительной инфильтрации. В клиническом плане такие изменения соответствуют длительному, хроническому воспалительному процессу в легком. В сомнительных случаях КТ увеличивает диагностические возможности рентгенологического исследования. Все эти методы не дают четкой информации о состоянии бронхиального дерева исследуемого легкого. Отсутствие каких-либо изменений легочного рисунка при рентгенологическом исследовании и КТ служит основанием для отказа от бронхографии. При «закрытых» (не сообщающихся с бронхом) абсцессах разрешить сомнения в отношении наличия деструкции легочной ткани в зоне воспалительной инфильтрации помогает КТ. Контрастирование бронхов (бронхография) позволяет определить состояние бронхов, но метод малоэффективен для выявления гнойников в легком, так как полости абсцессов не заполняются контрастным веществом из-за отечности слизистой оболочки дренирующих бронхов, а также из-за заполнения гнойника гноем, тканевым детритом. Переход острого абсцесса легкого в хронический характеризуется не только временным фактором, но и определенными морфологическими изменениями в самом абсцессе, окружающей легочной ткани и прилежащих бронхах, сосудах. Рентгенологическая семиотика длительных как одиночных, так и множественных абсцессов включает в себя тени неравномерной интенсивности и различной распространенности. Окружающая полость абсцесса легочная ткань имеет среднее уплотнение с резко деформированным легочным рисунком и соединительнотканными тяжами. Состояние лимфатических узлов при неспецифическом лимфадените выявляют при рентгенологическом исследовании. Определяют расширение тени корня легкого, смазанность его структуры. Томография, КТ позволяют дифференцировать такие изменения и определить увеличение лимфатических бронхопульмональных узлов. Подобные изменения регионарных лимфатических узлов являются постоянным признаком абсцесса легкого. Подобная картина не играет существенной диагностической роли, но изменения в узлах в процессе лечения оценивают как показатель эффективности проводимой терапии. Уменьшение размера, исчезновение узлов — благоприятный прогностический критерий. Лимфатические узлы остаются увеличенными еще в течение 1—2 мес после рубцевания абсцесса. Бронхоскопия позволяет оценить состояние бронхов, определить дренирующий бронх, взять материал для бактериологического исследования, провести санацию абсцесса или катетеризировать дренирующий бронх. Современные методы исследования (КТ, бронхоскопия) практически исключают необходимость диагностической пункции, так как риск развития осложнений, в частности, гнойного плеврита, значительно превышает диагностическую ценность метода. Абсцесс легкого в 30 % случаев осложняется эмпиемой плевры или пиопневмотораксом. В этих случаях выполняют торакоскопию, которая часто выявляет бронхоплевральные свищи и позволяет определить их локализацию и размеры, сделать биопсию плевры или легкого для уточнения этиологии заболевания. Плевроабсцессография отражает состояние полости эмпиемы. Для верификации возбудителя, установления бактериологического диагноза используют посевы бронхиальных смывов и пунктата из зоны деструкции легкого. Среди выделенной флоры преобладают пневмококк, стафилококк, протей (1 х 104 — 1 х 106 микробных тел в 1 мл) в ассоциации с клебсиеллой, энтеробактером, серрацией, бактероидами, в ряде случаев выявляют кишечную палочку. К результатам микробиологического исследования откашливаемой мокроты необходимо относиться критически ввиду ее смешивания с содержимым ротовой полости. Острые абсцессы легкого необходимо дифференцировать с кавернозным туберкулезом, актиномикозом, эхинококкозом, нагноением кисты легкого, междолевым осумкованным плевритом, очаговой пневмонией, а также вторичными абсцессами при опухолях легкого. Кавернозный туберкулез обычно исключают при выяснении анамнеза заболевания, отсутствии туберкулезных микобактерий и характерных рентгенологических и КТ изменений в легких за пределами полости, содержащей жидкость. При актиномикозе в мокроте находят возбудителя друз. Однако обнаружить их нелегко, в связи с чем требуются повторные тщательные исследования. При актиномикозе в процесс вовлекаются соседние органы, стенка трудной клетки. При нагноившихся паразитарных (эхинококк) и врожденных кистах легких состояние больного не бывает таким тяжелым, как при остром абсцессе, не отмечается предшествующего воспаления легкого; при рентгенологическом исследовании определяются ровные, круглые, четкие контуры тени без перифокального воспаления. Обнаружение в мокроте хитиновой оболочки, дочерних пузырей и крючьев делает диагноз бесспорным. Особенно трудна дифференциальная диагностика абсцесса при междолевых плевритах, вскрывшихся в бронх, и при других осумкованных плевритах. В таких случаях большую пользу оказывает КТ, позволяющая уточнить истинную природу заболевания. Дифференцировать абсцесс легкого приходится с распадающимся периферическим раком легкого. Следует отметить, что по виду полости распада при рентгенологическом исследовании дифференцировать абсцесс и рак легкого не всегда представляется возможным. Стенка полости при раке толще, гнойной мокроты нет, но есть кровохарканье. В дифференциальной диагностике распадающегося периферического рака и абсцесса легкого важнее не вид полости и состояние ее внутренних стенок, а наружные очертания затемнения в легких и клинические проявления болезни. Полость при распаде опухоли, по данным рентгенографии, КТ содержит мало жидкости, но это учитывают лишь при бугристости окружающих полость ткани и толстой стенке полости распада. Играют роль выявляемые при раке отводящие «дорожки», связывающие опухоль с корнем легкого, как раковую имплантацию по пути лимфооттока. В дифференциальной диагностике абсцесса легкого и туберкулеза с каверной играет роль микробиологическое исследование. Абсцесс легкого приходится дифференцировать также с аспергиллезом. Распад аспергиломы приводит к образованию полости. Мицелий гриба в мокроте, промывных водах при бронхоскопии, содержимом полости распада позволяет уточнить диагноз аспергиллеза легких. В дифференциальной диагностике абсцесса легкого учитывают данные комплексного обследования больных: анамнез, клинические проявления, течение болезни, данные инструментальны и лабораторных исследований. Определенную роль играют результаты бактериологического исследования. Исследуют также биоптаты, полученные при бронхоскопии, торакоскопии, транспариетальной пункции. Цитологическому исследованию подвергают промывные воды и мазки-отпечатки, полученные при бронхоскопии. ЛечениеПри острых гнойно-деструктивных заболеваниях легких показана активная комплексная консервативная терапия. Показания к хирургическому лечению возникают при безуспешности консервативной терапии, переходе заболевания в хроническую форму, развитие осложнений (прорыв абсцесса в плевральную полость, средостение с развитием эмпиемы плевры или пиопневмоторакса, гнойного медиастинита, образование бронхиальных свищей, легочное кровотечение).Комплексная интенсивная терапия включает: • оптимальное дренирование и санацию полости распада в легком; • антибактериальную терапию, подбор антибиотиков с учетом чувствительности к ним выделенной микрофлоры; • коррекцию волемических, электролитных нарушений, устранение гипо- и диспротеинемии; • дезинтоксикационную терапию: форсированный диурез, плазмаферез, непрямое электрохимическое; • окисление крови с помощью гипохлорита натрия, УФО крови, гемофильтрацию; • иммунотерапию; • калорийное сбалансированное питание, по показаниям — парентеральное питание и инфузию компонентов крови; • симптоматическое лечение. Рациональная антибиотикотерапия наряду с активным местным лечением (бронхоскопическая аспирация, санация и т.п.) — основа эффективной консервативной терапии и предоперационной подготовки больных гнойными заболеваниями легких. Применение протеолитических ферментов, обладающих некролитическими и противовоспалительными свойствами, улучшило результаты консервативного лечения и предоперационной подготовки больных гнойными заболеваниями легких. Растворение густого содержимого бронхов и полостей и противоотечное действие энзимотерапии способствуют восстановлению дренажной функции бронхов, нарушение которой играет ведущую роль в патогенезе легочных нагноений. Таким образом, сочетание антиибиотико- и энзимотерапии представляет собой удачное объединение этиотропного и патогенетического лечения. Для восстановления проходимости дренирующих абсцесс бронхов осуществляется комплексная бронхологическая санация, ведущая роль в которой принадлежит бронхоскопии. С учетом данных предварительного рентгенологического исследования бронхоскопия позволяет выполнить катетеризацию дренирующего гнойный очаг бронха, промыть его и ввести антисептики, протеолитические ферменты, антибиотики. При необходимости лечебные бронхоскопии повторяют, что позволяет в большинстве случаев добиться положительного эффекта Для улучшения отхождения мокроты используют протеолитические ферменты, отхаркивающие средства, муколитики. Протеиназы дают протеолитический эффект — разжижают мокроту и лизируют некротические ткани. Протеиназы оказывают противовоспалительное действие и влияют на дренажную функцию бронхов. При остром абсцессе легкого эндобронхиальное применение ферментов и антисептиков (наряду с общей антибиотикотерапией) быстро устраняет гнойную интоксикацию. Курс комплексных бронхологических санаций, как правило, приводит к полному клиническому выздоровлению с рубцеванием абсцесса. Энзимотерапия дает выраженный эффект и при гигантских гнойниках легкого, когда мало надежды на излечение без хирургического вмешательства. Одним из компонентов комплексной бронхологической санации является ингаляционное введение лекарственных препаратов. В ингаляциях вводят муколитики, антисептические препараты, протеолитические ферменты и др. Ингаляционная терапия обладает рядом ценных свойств, но играет только вспомогательную роль при консервативном лечении и подготовке к операции больных гнойными заболеваниями легких. Основными преимуществами эндотрахеальных вливаний лекарственных препаратов являются простота и отсутствие необходимости рентгенологического контроля. Для правильного введения препарата нужно точно знать локализацию гнойного процесса и тщательно соблюдать соответствующие положения грудной клетки. При эндотрахеальном введении лекарственных препаратов, к сожалению, не удается точно доставлять препараты в дренирующий бронх, но при этом препараты распределяются по всей слизистой оболочке бронхов, что важно при диффузном бронхите. Ингаляции, эндобронхиальные вливания протеолитических ферментов, муколитиков, антисептиков — простые методы санации, но по своей эффективности, скорости достижения результата они уступает лечебной бронхоскопии. Бронхоскопия — основной метод бронхологической санации. Санационные бронхоскопии выполняют под местной анестезией. Лечебная бронхоскопия с аспирацией содержимого бронхиального дерева, его промыванием и введением лекарственных веществ широко применяется в хирургической клинике и входит в состав комплексной бронхологической санации. Современные бронхоскопии позволяют выполнять трансназальное введение фиброскопа и производить непрерывное промывание бронхов с инстилляцией лекарственного вещества через один канал и аспирацией через другой. Анестезию производят аэрозольным препаратом 10 % лидокаина. У больных, выделяющих гнойную мокроту, аспирацию содержимого бронхов производят уже в ходе диагностической эндоскопии, чтобы обеспечить условия для осмотра. Следующим этапом санации является удаление фибринозных наложений и гнойных пробок из устьев бронхов. Следующий этап бронхоскопической санации — промывание бронхов раствором ферментов. Положение стола изменяют на противоположное дренажному. В бронх, дренирующий гнойные полости, вводят специальную трубку и вливают 25—30 мг химопсина или трипсина, химотрипсина, рибонуклеазы или 1 дозу террилитина на 4—10 мл стерильного изотонического раствора хлорида натрия. Число промываний зависит от распространенности гнойного процесса и общего состояния больного. Лечебная бронхоскопия должна быть максимально эффективной, а риск, связанный с гипоксемией и гиперкапнией во время повторных эндобронхиальных манипуляций, — минимальным. У тяжело больных лечебную бронхоскопию следует проводить под контролем оксигемографии или оксигемометрии. Санационные бронхоскопии с катетеризацией абсцесса через сегментарный бронх показаны при неэффективности обычных санационных бронхоскопий. Их проводят под рентгеновским, компьютерно-томографическим контролем. Дренирование абсцесса при бронхоскопии в определенной мере заменяет обычные бронхоскопические санации. В ряде случаев выполнить бронхоскопическую санацию не удается (отсутствие бронхоскопа, технические трудности, категорический отказ больного). Это служит показанием к санации бронхиального дерева через микротрахеостому. Особую тактику применяют у наиболее тяжело больных с декомпенсацией внешнего дыхания, выраженной легочно-сердечной недостаточностью, когда тяжелая одышка и гипоксемия в состоянии покоя являются препятствием для эндотрахеального введения лекарственных веществ. Этим больным противопоказана бронхоскопия, у некоторых из них одна только ингаляция аэрозоля вызывает усиление одышки и цианоз. В подобной ситуации наряду с парентеральным введением антибиотиков, дезинтоксикационной терапией и т.д. местную ферментную и антибактериальную терапию осуществляют путем транспариетальной пункции абсцесса с аспирацией гноя, промыванием полости раствором антисептика и последующим введением протеолитических ферментов. Благодаря этому обычно уменьшается гнойная интоксикация, улучшается общее состояние больного, частично компенсируются внешнее дыхание и гемодинамические нарушения, что позволяет постепенно перейти к комплексной бронхологической санации. Пункции острых абсцессов производят при полной непроходимости дренирующего бронха («блокированный абсцесс») или недостаточной эвакуации гноя по нему в случае неэффективной бронхоскопической санации. Точку для пункции намечают под рентгеновским контролем или во время УЗИ, которое визуализирует положение иглы непосредственно во время пункции. Путем транспариетальной пункции в полость гнойника можно вводить ферментные препараты: химопсин, трипсин, химотрипсин, рибонуклеазу, террилитин. В качестве антисептиков используют растворы гипохлорита натрия, диоксидина, фурагина калия, хлоргексидина. Транспариетальные пункции, аспирация гноя и введение лекарственных препаратов повторяют ежедневно в течение 3-4 дней. Если улучшается состояние больного, переходят к бронхологической санации. Неэффективность пункционного метода при комплексном лечении служит показанием к наружному дренированию абсцесса. Противопоказанием к введению протеолитических ферментов пункционным методом служит обильное кровохарканье или легочное кровотечение. Транспариетальное дренирование абсцесса или полости распада при гангрене легкого проводят при недостаточном или полностью нарушенном бронхиальном дренаже, когда бронхоскопическая санация не дает должного эффекта. Дренирование производят под местной инфильтрационной анестезией под многоосевым рентгенологическим контролем. В связи с инвазивностью дренирование выполняют в рентген-операционной. Возможно попадание гноя или крови (при повреждении легочного сосуда) в бронхиальное дерево, поэтому необходимо предусмотреть оборудование для экстренной бронхоскопии или интубации трахеи. Микродренирование применяется при абсцессах легких диаметром до 5—8 см с недостаточным или полностью нарушенным бронхиальным дренажем. Дренаж вводят по леске, проведенной через просвет пункционной иглы, и фиксируют его швом к коже. Дренирование при абсцессах легких диаметром более 8 см и гангрене легкого с полостью распада осуществляют с использованием троакара или специальной иглы. Дренирование с помощью троакара применяют при крупных поверхностно расположенных внутрилегочных гнойных полостях. Дренажную трубку проводят через гильзу троакара. Дренирование длинной пункционной иглой диаметром 2 мм, на которую надета дренажная трубка, применяют при глубоко расположенных внутрилегочных гнойниках. После дренирования гнойной полости ее содержимое полностью эвакуируют. Полость промывают раствором антисептика и протеолитических ферментов. Свободный конец дренажа можно оставить открытым под толстой ватно-марлевой повязкой или соединить с трубкой, опушенной под раствор асептической жидкости по Бюлау— Петрову. Применение постоянной вакуум-аспирации зависит от размера гнойной полости. Разрежение при вакуум-аспирации не должно превышать 50 мм вод. ст., чтобы не спровоцировать аррозивное кровотечение. Гнойную полость промывают через дренаж 3-4 раза в сутки. Количество одномоментно вводимого через дренаж раствора зависит от размеров полости, но при первых промываниях не более 20—30 мл. Дренаж можно удалить после нормализации температуры тела, прекращения отделения гнойной мокроты и гноя через дренаж. При рентгенологическом исследовании следует убедиться в исчезновении воспалительной инфильтрации вокруг полости, в уменьшении ее размеров и в отсутствии в полости горизонтального уровня жидкости. Осложнениями пункции и дренирования абсцессов легких являются кровохарканье, пневмоторакс и флегмона стенки грудной клетки, но они наблюдаются редко. Сочетание лечебной фибробронхоскопии с пункциями или дренированием абсцесса легких создает оптимальные условия для удаления гнойного содержимого и купирования воспаления, а в результате для рубцевания абсцесса. Двойной вариант санации эффективен при секвестре в полости деструкции в легком: санацию выполняют через дренажную трубку при транспариетальном дренировании полости абсцесса и через дренирующий бронх. Для больных с острыми деструкциями легких, поступивших в торакальное хирургическое отделение, трудно подобрать антибиотики, так как большинство из них получали массивную антибактериальную терапию в терапевтических отделениях или амбулаторно. До выделения верификации и возбудителя проводят эмпирическую антимикробную терапию препаратами широкого спектра действия. В дальнейшем подбор антибиотиков зависит от чувствительности возбудителей. При тяжелом течении заболевания рекомендуют внутривенное введение антибиотиков, а для создания максимальной концентрации в очаге воспаления возможна катетеризация бронхиальных артерий с последующей региональной антибиотикотерапией. Важное место в комплексном лечении занимает дезинтоксикационная терапия, которую проводят по общим правилам для больных с тяжелыми гнойными заболеваниями. Эффективность терапии значительно выше, если сеансу плазмафереза, гемофильтрации, непрямого электрохимического окисления крови предшествуют дренирование гнойного очага, удаление гноя, некрэктомия. Плазмаферез имеет явные преимущества перед другими методами, но его применение не всегда возможно по экономическим соображениям. Иммунотерапию проводят с учетом иммунокорригирующего действия препаратов — гипериммунная специфическая плазма, гамма-глобулины, пентаглобин, габриглобин. Вариант комплексной консервативной терапии, санации острого абсцесса легкого зависит от дренажной функции бронхов. Можно выделить больных с хорошим, недостаточным бронхиальным дренажем и с полностью нарушенным бронхиальным дренажем. Показаниями для операции служат неэффективность консервативной терапии и малоинвазивных хирургических манипуляций и развитие осложнений. Комплексная терапия до и после операции позволяет выполнять как резекционные операции, так и разработанный в нашей клинике оригинальный вариант торакоабсцессостомии с последующими некрсеквестрэктомиями и санациями полости распада с применением различных методов химической и физической некрэктомии и использованием видеоскопических технологий. Торакоабсцессостома является основной операцией при гангренозных абсцессах. При успешном лечении острых абсцессов легкого с применением комплексной терапии гнойник замещается рубцом, полностью исчезают клинические симптомы, а при рентгенологическом исследовании на месте полости абсцесса определяют фиброзные ткани. Если удалось полностью ликвидировать клинические проявления, но при рентгенологическом исследовании определяют небольшие тонкостенные полости в легком, результат лечения считают удовлетворительным (клиническое выздоровление). Этих больных выписывают из стационара под амбулаторное наблюдение. Оставшиеся полости закрываются самостоятльно через 1—3 мес. Хорошие и удовлетворительные результаты мы наблюдали у 86 % больных, процесс перешел в хроническую форму в 7,8 % случаев. В хирургическом лечении нуждаются 13,3 % больных. Показания к оперативному лечению острых абсцессов легких: неэффективность комплекса консервативных и малоинвазивных хирургических методов лечения в течение 6—8 нед, развитие осложнений (легочное кровотечение, рецидивирующее кровохарканье, стойкие бронхоплевральные свищи), переход в хронический абсцесс. Прогноз при острых абсцессах легких, если своевременно начато комплексное консервативное лечение, для большинства больных (до 90 %) благоприятен. У остальных больных успешное лечение возможно с использованием хирургических методов. Профилактика острых абсцессов легких тесно связана с предупреждением пневмонии (крупозной, гриппозной), а также со своевременным и адекватным лечением пневмонии. В.К. Гостищев medbe.ru лечение, симптомы, причины — Онлайн-диагностикаМедучреждения, в которые можно обратитьсяОбщее описаниеАбсцесс легкого — это воспалительный процесс легочной ткани, вызванный различными патогенными микроорганизмами, результатом которого является ее разрушение и, как следствие, возникновение в легочной паренхиме некротических полостей с гнойным содержимым. Болеют чаще мужчины среднего возраста. Женщины подвержены заболеванию примерно в 6 раз меньше. Считается, что это связано с меньшим объемом факторов риска, которым они подвержены: производственные вредности, переохлаждение организма, запыленность рабочего места, а также в меньшей степени, чем у мужчин, злоупотребление алкогольными напитками и курение табака. На данный момент смертность больных с абсцессом легкого составляет около 6%. Наличие таких острых и хронических заболеваний полости рта и носоглотки, как гингивит, пародонтоз и тонзиллит, резко увеличивают вероятность поражения паренхимы легких. Микробные агенты проникают в легкие из бронхов. Золотистый стафилококк, грамотрицательные аэробные и анаэробные микробы, не образующие споры, — это те возбудители, которые в основном и присутствуют в микробном пейзаже при данной патологии. Рискуют заболеть абсцессом легкого больные с патологиями, повышающими вероятность септических состояний в организме, например, больные с высоким уровнем сахара в крови. Попадание инфицированной мокроты из бронхов в альвеолы возможно при бронхоэктатической болезни. Заглатывание рвотных масс и их попадание в бронхит, приводящее к разъеданию стенки бронха и развитию абсцесса, часто бывает у алкоголиков. В течении болезни можно выделить два периода: формирование абсцесса (длится около 2 недель) и вскрытие гнойника. Симптомы абсцесса легкогоСимптомы, выявляемые в 1 период:
Симптомы, выявляемые во 2 период:
Диагностика абсцесса легкого
Лечение абсцесса легкогоЛечение проводится только в стационаре в условиях специализированных отделений: пульмонологического или торакального. Тактика лечения в каждом случае определяется тяжестью течения заболевания и наличием осложнений. Возможно как консервативное, так и хирургическое лечение. Консервативная терапия включает в себя соблюдение строгого постельного режима. Несколько раз в день на 10–30 минут пациенту придают так называемое дренирующее положение, которое заключается в том, что из гнойной полости, которая в этот момент располагается выше дренирующего отверстия, самотеком отходит мокрота и гной. Если такого способа дренирования не достаточно, проводят бронхоскопию с осушением полости при помощи электроотсоса с последующим промыванием ее антисептическими растворами. Антибактериальная терапия назначается сразу после поступления больного в стационар. После выявления возбудителя заболевания и определения его чувствительности к противомикробным средствам проводят коррекцию антибиотической терапии. Антибиотики можно вводить и непосредственно в полость абсцесса легкого. Так, если абсцесс расположен на периферии легких и имеет большой размер, прибегают к пункции через переднюю грудную стенку. Дополнительно, для стимуляции иммунной системы, назначают аутогемотерапию и переливание компонентов крови. Также применяют по показаниям антистафилококковый и/или γ-глобулин. Если консервативная терапия малоэффективна и не препятствует развитию осложнений, проводят хирургическое лечение в виде резекции части легкого. Основные лекарственные препаратыИмеются противопоказания. Необходима консультация специалиста.
Режим дозирования: средняя суточная доза Тиенама и метод введения определяются в зависимости от степени тяжести инфекции и распределяются на несколько равных приемов с учетом степени чувствительности микроорганизмов, функции почек и массы тела. Приведенные ниже дозы указаны на количество имипенема, рассчитаны на массу тела 70 кг и нормальную функцию почек. Для больных с меньшей массой тела и КК ≤ 70 мл/мин / 1,73 м2 следует пропорционально уменьшить дозу. В/в путь введения препарата предпочтительнее использовать на начальных этапах терапии бактериального сепсиса, эндокардита или других тяжелых и угрожающих жизни инфекций, в т.ч. инфекций нижних отделов дыхательных путей, вызванных Pseudomonas aeruginosa, и в случае тяжелых осложнений, таких как шок. Для взрослых средняя терапевтическая доза при в/в инфузии составляет 1-2 г/сут. (в расчете на имипенем), разделенная на 3-4 инфузии. Максимальная суточная доза составляет 4 г или 50 мг/кг массы тела в зависимости от того, что меньше. Однако больные с муковисцидозом с нормальной функцией почек прошли курс лечения Тиенамом в дозах до 90 мг/кг/сут. в несколько введений, при этом общая доза не превышала 4 г/сут. В таблице указаны рекомендуемые дозы имипенема для в/в инфузии в зависимости от степени тяжести инфекции.
Тиенам в дозах ≤ 500 мг следует вводить в/в в течение 20-30 мин., в дозах > 500 мг — в течение 40-60 мин. Больным, у которых наблюдается тошнота во время вливания, следует уменьшить скорость введения.
Режим дозирования: в/в инфузионно (в течение не менее 30 мин.). Пневмония (среднетяжелая и тяжелая), вызванная Streptococcus pneumoniae (в т.ч. случаи ассоциации с сопутствующей бактериемией), Pseudomonas aeruginosa, Klebsiella pneumoniae или Enterobacter spp.: в/в 1-2 г каждые 12 ч в течение 10 дней. Фебрильная нейтропения (эмпирическая терапия): в/в 2 г каждые 8 ч в течение 7 дней или до разрешения нейтропении.
Режим дозирования: раствор для инфузий вводят в/в капельно со скоростью не более 200 мг/ч. Суточная доза флуконазола зависит от характера и тяжести грибковой инфекции. При переводе с в/в введения на применения препарата в форме, предназначенной для приема внутрь, и наоборот, нет необходимости изменять суточную дозу. Раствор для инфузий совместим с 20% раствором декстрозы, раствором Рингера, раствором Хартмана, 5% раствором декстрозы и 0,9% раствором калия хлорида, 4,2% раствором натрия гидрокарбоната, 0,9% раствором натрия хлорида. Инфузий можно проводить с помощью обычных наборов для трансфузии, используя один из перечисленных выше растворителей. При абсцессе легкого назначают, в среднем, 400 мг флуконазола внутривенно 1 раз/сут.
Режим дозирования: для в/в введения. Взрослым вводят неразведенный препарат по 25-50 мл в/в капельно, со скоростью до 40 кап/мин. Курс лечения состоит из 3-10 инфузий, производимых через 1-3 сут. Рекомендации при абсцессе легкого
Заболеваемость (на 100 000 человек)
Что нужно пройти при подозрении на абсцесс легкого
Симптомыonline-diagnos.ru |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
г.Самара, ул. Димитрова 131 [email protected] |
 |

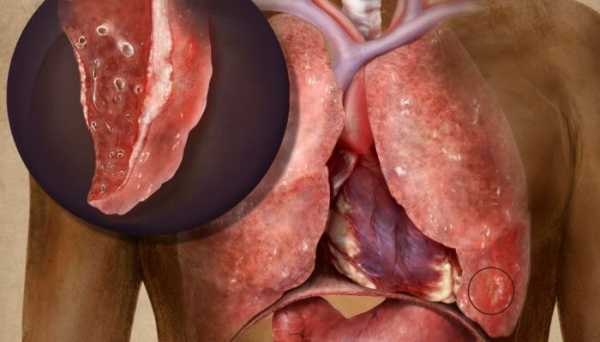









 Абсцесс легкого — это гнойно воспалительный процесс, развивающийся вследствие проникновения бактерий или грибков в ткани легкого через кровоток.
Абсцесс легкого — это гнойно воспалительный процесс, развивающийся вследствие проникновения бактерий или грибков в ткани легкого через кровоток.
 Процесс, возникающий вследствие осложнений пневмонии, попадания инородных предметов в ткани легкого или иных процессов.
Процесс, возникающий вследствие осложнений пневмонии, попадания инородных предметов в ткани легкого или иных процессов. Процесс, плохо поддающийся антибактериальной терапии. Чаще всего данный вид болезни развивается в том случае, если лечение острого абсцесса было проведено не вовремя, либо были подобраны не те препараты.
Процесс, плохо поддающийся антибактериальной терапии. Чаще всего данный вид болезни развивается в том случае, если лечение острого абсцесса было проведено не вовремя, либо были подобраны не те препараты. Гнойник располагается в центральной части легкого.
Гнойник располагается в центральной части легкого. Данный вид находится на краю органа дыхания. Принципы лечения зависят исключительно от формы заболевания: хронической или острой.
Данный вид находится на краю органа дыхания. Принципы лечения зависят исключительно от формы заболевания: хронической или острой. Данный вид не имеет резко выраженной клинической картины и не вызывает у пациента серьезных симптомов.
Данный вид не имеет резко выраженной клинической картины и не вызывает у пациента серьезных симптомов.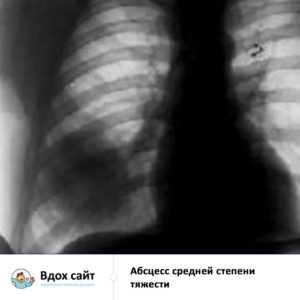 Лечение абсцесса средней степени тяжести возможно только в условиях стационара.
Лечение абсцесса средней степени тяжести возможно только в условиях стационара. Помимо постоянного медицинского наблюдения больной с абсцессом в тяжелой форме может нуждаться в проведении срочной операции.
Помимо постоянного медицинского наблюдения больной с абсцессом в тяжелой форме может нуждаться в проведении срочной операции.