|
|
||||||||||
|
Назначение противовирусных препаратов при инфекционном мононуклеозе. Мононуклеоз лечение антибиотикиМононуклеоз: личная история молодой семьи(11 голосов: 4 из 5)С заболеванием, называемым «инфекционный мононуклеоз», совсем недавно пришлось столкнуться всей нашей семье. Так случилось, что переболели все: дочь, которой нет и 2-х лет, я и мой муж. Хотелось бы рассказать о личном опыте в надежде на то, что эта информация для кого-то станет полезной. Встреча с возбудителемКонец июля. Всей семьёй мы были на даче. По соседству отдыхали мама с дочкой 4-х лет. После общения с девочкой, у которой на тот момент наблюдался сухой кашель, на следующий день заболел наш ребёнок. Утром температура больше 38оС, раздирающий горло кашель и сильная заложенность носа. Без промедления мы вернулись в город. Обратившись в поликлинику, получили стандартное назначение. Главное лекарство из того, что нам назначил врач — свечи виферон в малой дозировке. В основном, конечно, были прописаны симптоматические средства (лазолван сироп от кашля, тантум верде спрей в горло, називин капли в нос, ромашка внутрь в виде настоя). На 2-ой день у девочки воспалились оба глаза. Реснички с утра были склеенными. У меня впоследствии тоже возник конъюнктивит. Появились желтоватые выделения из носа. Температура держалась все эти дни довольно высокая. Приходилось давать жаропонижающее. На 3-ий день после похода в поликлинику пришла врач (уже не «наша») и назначила нам следующее лечение: антибиотик супракс в суспензии, линекс совместно с ним, аквалор для промывания носа, изофра капли в нос (кстати, тоже антибиотик), мирамистин спрей в горло, альбуцид капли для глаз. Необходимо было также завершить курс виферона, продолжить принимать сироп от кашля. Мы продолжали делать всё так, как говорили врачи. Единственное, что мы добавили, это противоаллергические капли Зодак для внутреннего применения (кстати, впоследствии оказалось, что многим детям они не помогают, и нам в том числе). АнализыНа следующий день после приёма антибиотика мы сделали общий анализ крови (ОАК) и мочи в частной лаборатории без назначения врача . Температуры у ребёнка на фоне него не наблюдалось. По результатам анализов мочи ничего не выявлено. Всё «чисто». А вот в крови есть определённые отклонения от нормы: увеличено число моноцитов, немного превышено количество эозинофилов, умеренная СОЭ и незначительно понижено число лимфоцитов. Итак, результаты были у нас в руках. Надо сказать, что «зацепиться» в нём было практически не за что, но, тем не менее, через два дня мы снова вызвали врача на дом. Это был снова совершенно другой специалист. Врач посмотрела наши результаты и рекомендовала нам продолжать давать дочери супракс, закапывать изофру, а лазолван заменить сиропом алтея. Кроме этого, ею было увеличено число закапываний альбуцидом, а все спреи в горло отменены. Мы снова сделали всё так, как нам сказали. Время шлоСостояние ребёнка начало улучшаться. Закончив курс антибиотиков, мы собрались к нашему участковому педиатру. На приёме у нашего «родного» педиатра (кстати, заведующей), выяснилось, что у ребёнка красное горло. Ею был назначен местный антибиотик биопарокс. Кроме этого, нас направили к ЛОР-врачу. Но буквально через день после похода в поликлинику у ребёнка с утра снова температура 38,9оС. Мы вызвали скорую помощь. Нам предложили ехать в инфекционную клиническую больницу, предупреждая нас при этом, что в этой больнице с высокой вероятностью возможно наложение одной инфекции на другую. Муж был за госпитализацию, я против. Дальше мы действовали по моей схеме: сбиваем температуру, едем в поликлинику, показываем горло педиатру и ЛОРу, советуемся с ними по поводу стационарного лечения. Что мы и сделали. ЛОР ничего у нас не нашла, кроме красного горла, а педиатр направила в больницу, ехать в которую мы были готовы сразу после поликлиники. Мы думали, что теряем дочьНа госпитализацию мы поехали «своим ходом». В дороге у девочки снова повысилась температура, потом начались судороги. Рот приотрылся, обильно потекли слюни (я была настолько взволнована, что мне показалось это пеной). Мы были в ужасе. У дочки стали закатываться глаза, а тело обмякло. Мы с мужем думали, что теряем её. В общем, на своём автомобиле мы так и не доехали до больницы из-за невероятной паники, которая охватила нас уже при подъезде к ней. Местность нам незнакомая, а то, что при температуре 39,3оС это состояние для ребёнка вполне естественно, мы не подумали, да и, честно говоря, думать тогда было в принципе сложно. Нашёлся молодой мужчина (дай Бог ему здоровья), который довёз нас до больницы на своей машине. Так, после двух недель бессмысленного лечения, мы оказались в стационаре. Если бы всё было иначе…Очень жаль, что врачи, которые приходили на дом постоянно менялись и, зачастую это были исключительно молодые специалисты. Не удивительно, что конкретного диагноза так и не было поставлено. Очень много времени из-за этого было упущено, и здоровье ребёнка потеряно. Помимо этого, не были назначены более глубокие анализы. С их помощью можно было бы точно определить: вирусная это инфекция или бактериальная. Тогда, возможно, не пришлось бы давать дочери антибиотики, которые в той или иной степени подрывают иммунитет. Хотя, вполне вероятно, что на даче у нашего ребёнка дала о себе знать именно бактериальная инфекция. А вот вирус мог проникнуть в организм уже позже (например, в поликлинике) и на фоне ослабленного иммунитета вызвать развитие мононуклеоза. Но это лишь один из множества возможных вариантов развития событий. Выяснить наверняка, откуда взялся вирус не представляется возможными и сейчас. Рассуждать на эту тему можно много, но, к сожалению, практически бессмысленно. Могу добавить только, что после переписки с мамой той больной девочки, с которой мы контактировали на даче, стало понятно, что болела она довольно долго, температура отсутствовала, но при этом был насморк, кашель, а также конъюнктивит. ОРЗ это было или ОРВИ или что-то ещё – непонятно. Кровь они сдавали по моей просьбе уже тогда, когда мы с дочкой лежали в больнице. Результат ничего сомнительного не показал, т.е. девочка абсолютно здорова. Более глубоких анализов сделано не было. Вполне возможно, что девочка переболела тем же мононуклеозом, только в стёртой форме. Но, как я уже сказала, гадать бесполезно, можно только предполагать. СтационарВ конце концов, мы с дочкой всё же оказались в инфекционной больнице. При поступлении в стационар, ребёнку, первым делом, ввели литическую смесь (анальгин, папаверин и димедрол) внутримышечно. Применяется она для быстрого снижения высокой температуры. Точный диагноз был установлен не сразу, а спустя неделю после госпитализации. Пока мы сдали все анализы, пока стали известны их результаты и т.п. При поступлении по итогам первого анализа крови было обнаружено атипичных мононуклеаров – 3% (это норма), моноцитов – 9% и СОЭ – 50мм/ч. По итогам второго анализа (спустя 3 дня) мононуклеаров – уже 8%, моноцитов – 13%, СОЭ – 30мм/ч. Остальные показатели, в том числе лейкоциты, по результатам обоих исследований оставались в норме. Так как с самого начала, мы находились на поддерживающем лечении (анаферон, антигриппин, но-шпа совместно с супрастином в инъекциях), состояние, конечно, улучшилось. Температура сначала держалась на уровне не выше 38оС, затем и вовсе нормализовалась. Но это «счастье» длилось недолго. В момент резкого повышения температуры, к концу первой недели лечения, врач приняла решение во второй раз взять у нас кровь на анализ. И вот здесь начинает прослеживаться отрицательная динамика: после 3% мононуклеаров их число возрастает до 8%. При этом у ребёнка оставалось красным горло, и были сохранены налёты, несмотря на то, что мы всё это время делали ингаляции мирамистином и тантумом. Чуть позже снова возник конъюнктивит, который длился около 10 дней (вылечить его нам удалось только с помощью глазных капель офтальмоферон). Были увеличены подчелюстные и шейные лимфоузлы. Также было сделано УЗИ брюшной полости, по результатам которого выяснилось, что у ребёнка увеличена печень, наблюдаются диффузные изменения паренхимы печени (изменена вся её ткань), увеличены лимфоузлы в воротах печени. Тогда доктор решила назначить нам 10-дневный курс сильного иммуностимулятора при вирусных инфекциях — изопринозина в детской дозе (в инструкции она не прописана). Во время приёма изопринозина, «на середине пути», снова исследовали кровь ребёнка и обнаружили следующие значения: мононуклеаров – 7%, моноцитов – 8%, СОЭ – 45мм/ч. Остальные показатели по-прежнему укладывались в норму. Таким образом, положительная динамика оказалась медленной и нам оставалось только принимать наше основное лекарство, следить за горлом и ждать повторной сдачи анализов. Пока мы выполняли все эти условия, дочь как будто бы заново заболела. Ребёнок стал часто чихать, появились жёлтые выделения из носа, влажный кашель, недомогание. Высоких значений температуры не было. Выяснилось, что произошло присоединение стрептококковой инфекции, которую мы «победили» благодаря 5-дневному курсу антибиотика азитромицина в комплексе с симптоматической терапией. Это был конец второй недели пребывания в больнице. К тому моменту количество мононуклеаров снизилось до 0%, но СОЭ была по-прежнему высокой, появился лейкоцитоз. Скорее всего, последние значения были такими из-за бактериальной инфекции. Несмотря на это, основная цель была достигнута – об инфекционном мононуклеозе можно было «забыть». Остался только вирус герпеса (ВГ) VI типа, ДНК которого была обнаружена с помощью иммуноферментного анализа (ИФА). ВГ VI типа мог спровоцировать розеолу или лихорадку без сыпи. Слава Богу, этого не произошло. Таким образом, ВГ IV типа был причиной мононуклеоза, но на тот момент времени в крови его обнаружено не было. Нередко в анализах устанавливается также наличие цитомегаловирусной инфекции (ЦМВ, ВГ V типа), которая протекает идентично инфекционному мононуклеозу. Иного лекарства назначено не было, т.е. ВГ VI типа должен был быть подавлен изопринозином. Необходимо было завершить первый курс и через 10 дней, уже после выписки, начать второй 10-дневный курс в такой же дозировке. Но на этом наше пребывание в больнице не закончилось. «Цепная» реакцияКогда заболела наша дочь, буквально через два дня я почувствовала сильную боль в горле и недомогание. Я была очень удивлена, поскольку так сильно горло не болело никогда. Не дожидаясь последствий, пропила курс циклоферона (противовирусный, иммуностимулирующий препарат). Всё «как рукой сняло». Но затем начался конъюнктивит. Протекал точно так же, как у дочки. Довольно быстро убрали проблему при помощи того же альбуцида. Но, позднее, находясь с ребёнком в больнице, снова и снова давало о себе знать именно горло, болело по 3-4 дня стабильно (волнообразно, я бы сказала). Что только я не использовала, чтобы погасить эту боль: тантум, мирамистин, биопарокс, граммидин нео. Дошло даже до свечей виферона во взрослой дозировке. Действительно, после такого комплексного лечения боль исчезала, но проблема в том, что, как я уже упоминала, она появлялась вновь. Лечащий врач наблюдала и за моим состоянием, регулярно осматривала горло, но так как не было больше никаких признаков, характерных для мононуклеоза, делать все необходимые анализы посчитала нецелесообразным. Также врач добавила, что у взрослых клинические проявления болезни намного ярче (например, обязательно должна быть лихорадка и т.д.). Кстати, конъюнктивит в больнице у меня ещё раз повторился. Видимо, вирус путешествовал, переходя с одной слизистой на другую. Врач затем сказала мне, что именно по этой причине можно даже не обнаружить вирус в крови при сдаче анализов на определённом этапе лечения. Подходило время выписывать дочь, но симптомы интоксикации начались и у меня. Три дня держалась температура под 39оС, сильно болело горло, воспалились глаза. Доктор назначила мне уколы цефтриаксона (антибиотик, т.к. по видимому была смешанная инфекция) и тот же изопринозин. Возбудителей мононуклеоза в моём случае не было обнаружено, но все признаки указывали, что это именно он. Началось лечение такое же длительное и объёмное по количеству препаратов лечение, как у дочери… Таким образом, мы задержались ещё на неделю в больнице. Так как доктор перевела меня в статус больного, при выписке я получила на руки два выписных эпикриза: на ребёнка и на себя. В строке диагноза у дочери было указано: «инфекционный мононуклеоз, вызванный ВГ IV типа средней степени тяжести», а у меня: «инфекционный мононуклеоз неуточнённой этиологии средней степени тяжести». Папу мононуклеоз не обошёл сторонойПосле 3-х недель изнурительного пребывания в больничных стенах, мы с дочкой наконец-то оказались дома. Но муж на тот момент находился на лечении в инфекционной клинической больнице. Почти за неделю до того, как выписали нас, мужа пришлось госпитализировать в инфекционную больницу на скорой помощи в связи с лихорадкой. Недомогание, слабость, головную боль, заложенность носа и боль в горле муж почувствовал немного ранее и перенёс это состояние, посещая работу. Не углубляясь в подробности, рассказываю о самом главном. Лечащим доктором был поставлен основной диагноз: «острая ВЭБ-инфекция средней степени тяжести», сопутствующий: «хронический тонзиллит вне обострения». Были использованы противовирусные и иммуностимулирующие (для лечения инфекционного мононуклеоза), антибактериальные (для лечения хронического тонзиллита) и симптоматические лекарственные препараты. Муж пробыл в стационаре чуть меньше 3-х недель и выписался с благоприятными анализами. Папу выписали, а мы снова отправились в больницуНа следующий день после его выписки мы с ребёнком снова попали в больницу. Это спустя 2 недели после нашего возвращения в родные стены. Произошло это либо вследствие общего пребывания с другими детьми на детской площадке, либо из-за возможного переохлаждения ребёнка. Получается, что я снова как бы не уследила за дочерью. Вновь повысилась температура до высоких значений и буквально на следующий день мы уехали на скорой в ту же больницу. Оказалось, что это была ОРВИ средней степени тяжести, вызванная всё тем же ВГ VI типа. Поступили мы с температурой, зернистостью в зеве, яркой гиперемией и отёком миндалин, пузырями на губах, жёстким дыханием, увеличением шейных и подчелюстных лимфатических узлов. Пузырьки на губах свидетельствовали о наличии в организме ВГ I типа («простого» герпеса). Анализ крови показал полное отсутствие атипичных мононуклеаров, моноцитов – 9%, а также нормальные значения всех показателей, кроме СОЭ – 36мм/ч. На этот раз обошлось без антибиотиков. Основное лечение – противовирусное и иммуностимулирующее. Выписали нас спустя 6 дней после поступления. Наконец-то все были домаКак только вся семья оказалась в сборе и окончательно пришла в себя, каждый из нас встал на учёт к инфекционисту. Разумеется, ребёнок наблюдается в детской поликлинике, а мы с мужем у одного и того же врача во взрослой. В настоящее время все мы находимся на поддерживающем лечении, так как иммунитет ослаблен и нуждается в определённой стимуляции. За это время возникали попытки вирусов (а в наших организмах их, как выяснилось, целый комплекс) напоминать о себе симптомами ОРЗ при малейших переохлаждениях. Всем нам были назначены длительные курсы иммуностимуляторов и противовирусных средств. Впереди долгий путь работы над иммунитетом всех членов нашей семьи…. Последствия мононуклеозаНа данный момент нас с мужем также очень беспокоит дыхание ребёнка, проблемы с которым начались ещё на начальной стадии болезни. Так как дочка очень сильно храпит во время сна, мы решили показать её по договорённости ЛОР-врачу. Основной диагноз по результатам осмотра: аденоидит II степени на фоне перенесённого инфекционного мононуклеоза, сопутствующий: аллергический ринит. Полученные рекомендации: домашний режим, супрастин внутрь в течение 10 дней, аминокапроновая кислота в нос капельно на протяжении 5 – 7 дней, ингаляции с физиологическим раствором, УФО-тубус носа и зева №5, гипоаллергенная диета. Надо сказать, что на второй день лечения супрастином и аминокапроновой кислотой ребёнок дышит намного легче и практически перестал храпеть во время сна. С каждым днём состояние всё лучше и лучше. Одновременно с этими лекарствами мы начали давать изопринозин. Инфекционист сказала нам, что на фоне приёма противовирусного аденоиды, так же как миндалины и лимфоузлы должны со временем уменьшиться в размерах. Это логично. Только вот происходит это всё очень медленно, постепенно. Что касается, общения с другими детьми, пока оно у ребёнка отсутствует. Гостей в доме не бывает. Сами мы можем выбраться только к бабушке, иногда даже оставить дочь у неё на пару дней. Конечно, внешне жизнь наша почти ничем не отличается от той, которая была до болезни, разве что теперь больше времени уделяется теплу в доме, одежде ребёнка и, конечно, питанию. Пища должна быть низкоаллергенной и щадящей для печени. Не навреди!В заключение хотелось бы сказать вот о чём: не секрет, что в стране огромная нехватка кадров в сфере здравоохранения. Об этом действительно сейчас очень много разговоров. Опытные врачи уходят, на их место приходят новые специалисты, которым также нужно нарабатывать опыт. Это естественно. Но профессия врача – это особенная профессия. Я думаю, каждый врач должен придерживаться самого главного канона: «Не навреди». И, несмотря на огромные очереди больных в поликлинике, ограниченное число коек в больнице и массу других сложностей, затрагивающих его профессиональную деятельность, он должен пытаться найти истинную причину того или иного состояния. Необходимо сразу выписывать направления на анализы, которые позволят объективно оценивать ситуацию, не затягивая при этом время и не переходя с одного антибиотика на другой без явных на то причин (как это было у нас). Молодым специалистам, наверное, следует постоянно развиваться, опираться на знания и опыт своих старших коллег. Ещё очень важно, чтобы врачи не менялись так часто, как происходило у нас, так как желательно всё-таки придерживаться какого-то одного подхода к лечению. Из-за неверно поставленных диагнозов страдают взрослые и дети. В нашем случае довольно серьёзно пострадал именно ребёнок. Из-за поведения некоторых медицинских работников, которые внесли определённый вклад в лечение нашей дочери, у нас с мужем остался неприятный отпечаток на сердце. Родители особенно зависимы от мнения врачей, работающих в педиатрии, так как дело касается их детей. Они доверяют врачам и боятся отходить от любых назначений. Пациентов всегда много, но история болезни каждого заслуживает определённого внимания и индивидуального подхода, особенно, если эти пациенты – дети. Кристина Тенсина azbyka.ru Мононуклеоз симптомы
Эпштейна—Барр вирусная инфекция (ЭБВИ) — инфекционное заболевание вирусной этиологии, характеризующееся многообразием клинических проявлений и протекающее в форме острого и хронического инфекционного мононуклеоза, злокачественных опухолей (лимфома Беркитта, назофарингеальная карцинома и др.), аутоиммунных заболеваний, синдрома хронической усталости. Этиология. Вирус открыт в 1964 г. М.A. Epstein и Y.M. Barr. Вирус Эпштейна-Барр (ВЭБ) относится к группе γ-герпесвирусов (герпесвирус 4-го типа). Вирион содержит ДНК, имеет сферическую форму, его диаметр составляет 120—200 нм. С учетом способности ВЭБ трансформировать В-лимфоциты выделяют два штамма вируса — тип 1 (А) и тип 2 (В). Вирион содержит капсид и оболочку, образованную из материалов клетки хозяина. В процессе репликации вируса происходит последовательная экспрессия капсидного антигена (VCA), раннего антигена (ЕА) и ядерного антигена (EBNA), что используется при серологической диагностике стадий инфекционного процесса. Основными клетками-мишенями для ВЭБ являются В-лимфоциты, которые имеют на мембране специфический CD21 -рецептор к этому вирусу. Инфицированные В-лимфоциты приобретают способность к неограниченной пролиферации («клеточное бессмертие», иммортализация) и синтезу гетерофильных антител (поликлональная активация). Кроме того, ВЭБ поражает эпителий ротоглотки, протоков слюнных желез, шейки матки, ЖКТ, эндотелий сосудов и иммунокомпетентные клетки — Т-лимфоциты (CD3), естественные киллерные клетки (CD16), нейтрофилы, макрофаги. Поражение клеток иммунной системы приводит к развитию ИДС. Вирус является индуктором аутоиммунных реакций. ВЭБ обладает способностью к длительной персистенции в клетках-мишенях. В результате непродуктивной инфекции ВЭБ-инфицированные клетки трансформируются в злокачественные. ВЭБ неустойчив во внешней среде, чувствителен к высокой температуре (более 60 °С), стандартным дезинфектантам, сохраняется при замораживании и высушивании. Болезнь обычно затрагивает детей, подростков и молодых взрослых и особенно часто встречается среди занимающихся вместе студентов в начале осени и весной. Как только вирус попадает в организм, он размножается в лимфоцитах (белых кровяных клетках). Типичные симптомы (воспаленное горло, лихорадка и изнуряющая усталость) обычно появляются после инкубационного периода, приблизительно через 10 дней у детей и через 30-50 дней у взрослых. Острые симптомы обычно исчезают через 6-10 дней, хотя некоторая остаточная слабость может сохраниться еще на два-три месяца. Мононуклеоз чаще всего не является серьезной болезнью; такие осложнения, как инфекция мозга или сердца или разрыв селезенки, наблюдаются очень редко. Эпидемиология. ЭБВИ относится к наиболее распространенным инфекционным заболеваниям человека. Антитела к ВЭБ обнаруживают у 60% детей первых двух лет жизни и у 80—100% взрослых. Источником являются больные манифестными и бессимптомными формами ЭБВИ. Установлено, что пациенты с острой ЭБВИ выделяют вирус в течение 1 — 18 месяцев. Пути передачи — воздушно-капельный, контактно-бытовой, парентеральный, половой, вертикальный. Воздушно-капельный путь является основным, однако из-за низкой летучести и нестойкости ВЭБ реализуется только при тесном контакте. При контактно-бытовом пути фактором передачи является слюна («болезнь поцелуев»). Заражению способствуют скученность, несоблюдение правил личной гигиены, использование общей посуды, игрушек, предметов обихода и др. Возможна передача при переливании крови и ее препаратов, половых контактах и от матери плоду. ЭБВИ распространена повсеместно. Острая форма характеризуется весенней и осенней сезонностью, эпидемическими подъемами один раз в 6— 7 лет. Дети грудного возраста болеют редко, что связано с трансплацентарной передачей материнских антител. В развитых странах и при соблюдении правил личной гигиены заражение ВЭБ чаще происходит после совершеннолетия. Так, в США 50% студентов не инфицированы ВЭБ, что приводит к вспышкам острой ЭБВИ у данного контингента («студенческая болезнь»). В развивающихся странах, при низкой санитарной культуре населения большинство детей инфицируется к 3 годам, а практически все население — к периоду совершеннолетия. В нашей стране острая ЭБВИ чаще регистрируется в возрастной фуппе от 1 до 5 лет жизни (45%). Причины• Мононуклеоз часто передается через слюну, отсюда появилось его второе название «болезнь поцелуя». Он может также передаваться через контакт рот-рука-рот или через общее полотенце или посуду. • Инфекция может быть передана при переливании крови. Симптомы• Головные боли. • Слабость и усталость. • Воспаленное горло и увеличенные миндалины. • Раздутые лимфатические узлы на шее, в подмышках и в паху. • Лихорадка (с колебанием температуры, которая достигает максимума 38,5-39 °С вечером). • Потеря аппетита. • Скованные или воспаленные мышцы. • Временное пожелтение из-за умеренного обратимого повреждения печени. Патогенез. Входными воротами для ВЭБ служит слизистая оболочка верхних дыхательных путей. Выделяют несколько этапов патогенеза заболевания. 1. Инвазия ВЭБ через эпителиоциты в лимфоидную ткань. Проникая через эпителиоциты, вирус попадает в лимфоидную ткань и инфицирует В-лимфоциты. 2. Поражение В-лимфоцитов. Вирус связывается с CD21-рецептором В-лимфоцитов, проникает внутрь клетки и интегрирует свою ДНК в ее геном. В-клетки начинают бурно размножаться, снижается их гибель посредством апоптоза. Развивается поликлональная активация В-лимфоцитов, которая сопровождается выработкой гетерофильных антител к эритроцитам барана, лошади, быка, аминопенициллинам и др. 3. Диссеминация ВЭБ. Вирусемия не играет ведущей роли в процессе диссеминации возбудителя. Распространение ВЭБ происходит гематогенным и лимфогенным путями в составе инфицированных В-клеток. В первую очередь вирус поражает лимфоидные органы (небные и глоточные миндалины, лимфоузлы, печень, селезенку), в которых развивается ретикулярная гиперплазия и инфильтрация мононуклеарами — доброкачественный лимфоретикулез. В тяжелых случаях в лимфоидной ткани образуются очаги некроза и дистрофия. 4. Развитие иммунного ответа, формирование вторичного ИДС и аутоиммунных реакций. К первой линии защиты организма от ВЭБ относятся система интерферона, макрофаги и естественные киллерные клетки (CD16). Следующим этапом является иммунный ответ по клеточному и гуморальному типам. Формируется клон сенсибилизированных цитотоксических CDS-клеток, осуществляющих лизис ВЭБ-инфицированных В-лимфоцитов. Одновременно с иммунным ответом происходят формирование вторичного ИДС и индукция аутоиммунных процессов. Внеклеточный вирус связывается специфическими анти-ВЭБ-антителами с образованием иммунных комплексов, которые длительно циркулируют в крови и вызывают развитие аутоиммунных реакций. Возникают нарушения со стороны факторов врожденной резистентности — снижаются выработка интерферона, функциональная активность нейтрофилов, макрофагов и естественных киллерных клеток, происходят изменения в цитокиновом статусе. Нарушение иммунного ответа по гуморальному типу связано с поликлональной активацией В-лимфоцитов, в результате чего уменьшается выработка специфических антител, не происходит переключение синтеза иммуноглобулинов с класса IgM на IgG, снижается образование секреторного IgA. ВЭБ угнетает иммунный ответ по клеточному типу — индуцирует апоптозТ-лимфоцитов (CD95), Т-хелперов (CD4), клеток памяти (CD45RO), нарушает функцию цитотоксических Т-лимфоцитов (CD8). 5. Развитие бактериальных осложнений. Следствием ИДС является активация условно-патогенной микрофлоры. Наиболее ярким проявлением служит тонзиллит, который представляет собой результат вирусно-бактериальной ассоциации. 6. Исходы. В зависимости от состояния иммунной системы, генетической предрасположенности, влияния различных внешних факторов (стресс, сопутствующие инфекции, операции, экологическое неблагополучие и др.) возможны следующие исходы заболевания — латентная инфекция, хроническая ЭБВИ, ИДС, онкологические заболевания (лимфома Беркитта, назофарингеальная карцинома, лимфогранулематоз, лейкоплакия языка и слизистой ротовой полости, рак желудка, кишечника, слюнных желез, матки), аутоиммунные заболевания (системная красная волчанка, ревматоидный артрит, синдром Шегрена, лимфоидный интерстициальный пневмонит, хронический гепатит, увеит и др.), синдром хронической усталости. Острая ЭБВИ протекает в форме острого инфекционного мононуклеоза, который впервые описан Н. Ф. Филатовым (1885) и Е. Пфейфером (1889). Инкубационный период составляет от 4 до 7 недель.
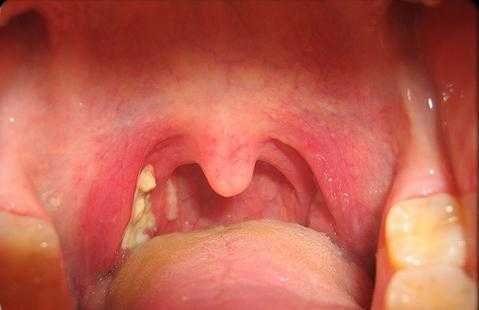
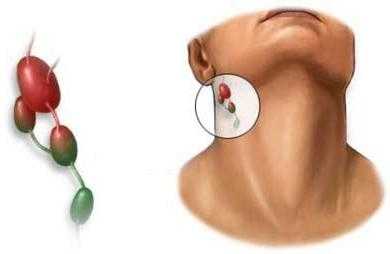
Клиника острой ЭБВИ представлена острым мононуклеозоподобным синдромом. По данным (Симованьян Э. Н., Бовтало Л. Ф., 2004), синдромальная модель острого инфекционного мононуклеоза, вызванного ВЭБ, включает следующие симптомы (%): 1. Острое начало заболевания — 80. 2. Лихорадка — 93,9—100. 3. Генерализованная лимфаденопатия — 100. 4. Острый тонзиллит — 80—99,5. 5. Аденоидит — 87,9. 6. Гепатомегалия — 85,5—98,1. 7. Спленомегалия — 59,2—93,5. 8. Экзантема — 3—18. 9. Гематологические изменения (лейкоцитоз, лимфоцитоз, моноцитоз, атипичные мононуклеары) — 86—100. У 80% пациентов заболевание начинается остро с повышения температуры тела, появления симптомов интоксикации, системного увеличения лимфоузлов, боли в горле при глотании, затрудненного носового дыхания. У 20% детей отмечается постепенное начало. В течение нескольких дней они жалуются на недомогание, слабость, вялость, снижение аппетита. Температура тела субфебрильная или нормальная. Температура тела постепенно увеличивается и ко 2—4-му дням болезни достигает 39—40 °С. Лихорадка сохраняется до двух-трех и более недель. Генерализованная лимфаденопатия появляется с первых дней болезни. Наблюдается системное поражение пяти-шести групп лимфоузлов, однако преимущественно увеличены передне- и заднешейные группы. Лимфатические узлы достигают 1—5 см в диаметре, слегка болезненны при пальпации, не спаяны между собой и окружающими тканями, располагаются в виде «цепочки», «пакета», хорошо видны спереди при повороте головы и сзади («фестончатая шея»). Возможна умеренная отечность подкожной клетчатки вокруг лимфоузлов. У части пациентов увеличены бронхиальные и мезентериальные лимфатические узлы. Генерализованная лимфаденопатия сохраняется в течение трех-шести и более недель. Тонзиллит относится к ранним симптомам заболевания. При фарингоскопии выявляют гиперемию слизистой ротоглотки, гиперплазию лимфоидных фолликулов, у половины больных — неспецифическую энантему и петехии на слизистой неба. Миндалины увеличены до II—III степени, лакунарный рисунок подчеркнут за счет инфильтрации ткани или, наоборот, сглажен из-за лимфостаза. Ко 2—4-му дням болезни появляются налеты желтовато-белого или грязно-серого цвета в виде островков или полосок. Они исходят из лакун, имеют шероховатую поверхность (напоминают кружево), легко снимаются без кровоточивости, растираются, не тонут в воде. У части детей налеты распространяются за пределы миндалин, плотные, с трудом снимаются, не растираются и тонут в воде (ложно-пленчатый тонзиллит), что диктует необходимость дифференциального диагноза с дифтерией ротоглотки. У некоторых пациентов тонзиллит имеет катаральный или некротический характер. Налеты исчезают, как правило, через 5—10 дней. Аденоидит проявляется заложенностью носа, затруднением носового дыхания при отсутствии выделений из носа, храпящим дыханием, особенно во сне. Лицо больного приобретает «аденоидный» вид (одутловатость лица, пастозность век, переносицы, дыхание через открытый рот, сухость губ). При ринофарингоскопии определяют увеличение и налеты на глоточной миндалине, отек нижней носовой раковины и слизистой носоглотки. Симптомы аденоидита сохраняются обычно в течение 5—10 дней. Гепатомегалия может быть обнаружена с первых дней болезни, однако максимального развития достигает к 4—10-му дням. Край печени острый или закруглен, плотно-эластической консистенции, иногда умеренно болезненный. Сокращение размеров печени происходит через один-шесть месяцев. У 5—18% пациентов в качестве осложнения развивается гепатит, патоморфологическим субстратом которого являются образование желчных тромбов, отложение билирубина в гепатоцитах, отек, дистрофия и некроз клеток печени. Отмечаются потемнение мочи, желтушность кожи и слизистых оболочек, увеличение содержания билирубина за счет прямой фракции, активности трансаминаз и тимоловой пробы. У 20—50% больных при отсутствии желтухи и гипербилирубинемии регистрируется изолированное повышение активности трансаминаз. Спленомегалия относится к поздним симптомам. Максимальной степени выраженности увеличение селезенки достигает к 4—10 дням. Исчезает, как правило, в течение одной-трех недель. У части больных на 3—14-й день болезни появляется полиморфная экзантема без четкой локализации. Элементы имеют пятнистый, папулезный, пятнисто-папулезный, розеолезный, мелкоточечный или петехиальный характер, возможен зуд кожи. Экзантема сохраняется в течение 4— 10 дней, иногда оставляет пигментацию. У детей, получавших ампициллин или амоксициллин, сыпь появляется чаще (90-100%), более интенсивная и яркая. Она связана с образованием гетерофильных антител к антибиотикам, поэтому при повторном назначении этих препаратов через 1—17 месяцев высыпания не возникают. Гематологические изменения включают лейкоцитоз, нейтропению с палочкоядерным сдвигом влево, увеличение числа одноядерных клеток (лимфоцитов, моноцитов, атипичных мононуклеаров), повышение СОЭ. Атипичные мононуклеары обнаруживают у 85% пациентов. Это одноядерные клетки с широкой цитоплазмой (широкоплазменные лимфоциты, лимфомоноциты). Их считают трансформированными Т-лимфоцитами, однако окончательное происхождение этих клеток не установлено. Количество атипичных мононуклеаров достигает 10—50%. Они появляются к концу первой недели заболевания и сохраняются в течение одной-трех недель, иногда до трех-шести месяцев. Атипичные мононуклеары могут встречаться в небольшом количестве при других инфекционных заболеваниях— ЦМВИ, инфекции, вызванной вирусом герпеса 6-го типа, краснухе, кори, вирусных гепатитах, аденовирусной инфекции, токсоплазмозе и др. У детей первых трех лет жизни заболевание протекает с менее отчетливой клинической симптоматикой, чем в старшем возрасте. Наблюдается уменьшение продолжительности лихорадки, тонзиллита (часто имеет катаральный характер), лимфаденопатии, гепатоспленомегалии, быстрое исчезновение атипичных мононуклеаров из крови. С другой стороны, чаще встречаются аденоидит, экзантема, могут быть катаральные симптомы и диарея. Описана врожденная форма ЭБВИ, которая связана с вертикальной трансмиссией ВЭБ в анте- и интранатальном периодах. Клиника может напоминать врожденную ЦМВИ. Хроническая ЭБВИ. Исходами острой ЭБВИ являются латентная инфекция и хроническая ЭБВИ, которая развивается у 20% лиц после острой фазы инфекционного процесса. У взрослых пациентов клиника хронической ЭБВИ характеризуется наличием длительных симптомов интоксикации, лимфаденопатии, гепатоспленомегалии, тонзиллита, аденоидита, у части больных — интерстициальной пневмонии, увеита, гепатита, патологии ЦНС. По данным (Симованьян Э.Н, Сарычев А.М., 2004), синдромальная модель хронической ЭБВИ у всех детей включает лимфопролиферативный (генерализованная лимфаденопатия, хронический тонзиллит, аденоидит, гепато- и спленомегалия), инфекционно-воспалительный (повторные острые респираторные инфекции) и интоксикационный синдромы, которые у 75% больных сочетаются с астеновегетативным синдромом, у 62,5% — с кардиальным синдромом, у 36,3% пациентов — с артралгическим синдромом. Хроническая ЭБВИ характеризуется длительным волнообразным течением, периодами реактивации и ремиссии, в связи с чем по клинико-лабораторным данным можно выделить стадии типичной реактивации, атипичной реактивации и неполной ремиссии. ВЭБ-ассоциированные опухоли. Лимфома Беркитта чаще встречается у детей в возрасте от 3 до 7 лет, проживающих в Центральной Африке. Заболевание характеризуется острым началом, повышением температуры тела, появлением в области верхней челюсти опухолевого узла, который быстро увеличивается в размере, инфильтрирует мягкие ткани, разрушает костную ткань и метастазирует в кости. Назофарингеальная карцинома регистрируется преимущественно в южных провинциях Китая. Больного беспокоят затруднение носового дыхания, слизисто-гнойное отделяемое из носа. При риноскопии на слизистой обнаруживают бугристую опухоль, которая характеризуется быстрым ростом, разрушает костную ткань и метастазирует в подчелюстные лимфоузлы. Синдром хронической усталости. Этиологическими агентами, помимо ВЭБ, являются вирусы герпеса человека 6-го и 7-го типов, предрасполагающими факторами — дисфункция лимбических структур головного мозга, ИДС, хронический стресс, неблагоприятное влияние факторов окружающей среды. Клиника включает длительное повышение температуры тела до субфебрильных цифр, катаральные симптомы, генерализованную лимфаденопатию, психические расстройства (подавленность, тревожность, депрессию, нарушение сна), потливость по ночам, выраженную слабость, утомляемость, утреннюю разбитость, из-за которых пациенты теряют трудоспособность. Диагностика• Болезнь подозревают у тех, у кого при физическом обследовании обнаруживают сочетание воспаленного горла, распухших лимфатических желез и лихорадки. Может быть также увеличена селезенка. • Повышенное содержание белых кровяных клеток и наличие нетипичных лимфоцитов в крови. • Положительный результат теста на антитела (анализ крови, который показывает наличие определенных антител против вируса) подтверждает диагноз. • Может быть сделан анализ функционирования печени. Диагностика ЭБВИ основана на учете групп риска, ведущих клинических синдромов и данных лабораторного обследования. 1. Вирусологический метод основан на выделении ВЭБ из слюны, мазков из ротоглотки, крови и ликвора. Метод достаточно трудоемкий, результаты получают через 2—3 недели, поэтому в настоящее время используется редко. 2. Полимеразная цепная реакция позволяет определять ДНК вируса в слюне, мазках из ротоглотки, крови и спинномозговой жидкости. Чувствительность ПЦР при ЭБВИ ниже (70%), чем при других герпесвирусных инфекциях (95-100%), поскольку в крови и других биологических жидкостях ВЭБ появляется только при разрушении инфицированных В-лимфоцитов в результате развития иммунного ответа. Метод ПЦР в режиме реального времени (real-time PCR) позволяет определить титр вируса в биологических жидкостях, клетках, биоптатах. 3. Серологические методы включают реакции гетероагглютинации и иммуноферментный анализ (ИФА). • Реакции гетерогемагглютинации (Пауля—Буннеля, Ловрика, Гофф—Бауэра, Ли—Давидсона и др.) основаны на определении гетерофильных антител к эритроцитам барана, лошади, быка, которые появляются в результате поликлональной активации В-лим- фоцитов и сохраняются в течение 3—12 месяцев. Недостатком метода является низкая чувствительность (50% у детей, 70—80% у взрослых). Кроме того, гетерофильные антитела могут быть обнаружены при других инфекционных заболеваниях — ЦМВИ, ОРВИ, вирусных гепатитах, иерсиниозе, токсоплазмозе и др. При хронической ЭБВИ и ВЭБ-ассоциированных опухолях гетерофильные антитела отсутствуют. • Иммуноферментный анализ (ИФА) позволяет раздельно определять антитела класса lgM к капсидному антигену (VCA), IgG к раннему антигену (ЕА) и IgG к ядерному антигену (EBNA), которые появляются в различные сроки, что позволяет диагностировать стадии заболевания (табл. 7.4). Серологическими маркерами активной фазы ЭБВИ являются антитела класса IgM к VCA и антитела класса IgG к ЕА, маркерами неактивной фазы — антитела класса IgG к EBNA. Серологические маркеры Эпштейна—Барр вирусной инфекции
* ОП — оптическая плотность. При иммунологическом обследовании у больных ЭБВИ выявляют показатели, характеризующие напряженность иммунного ответа и иммунную дисфункцию. Об активации иммунной системы свидетельствуют повышение цитотоксических Т-лимфоцитов (CD8), естественных киллерных клеток (CD16), содержания IgA, IgM, IgG, о развитии вторичного ИДС — снижение Т-лимфоцитов (CD3), Т-хелперов (CD4), иммунорегуляторного индекса CD4/CD8, выработки антител в ответ на антигенную стимуляцию, уменьшение функциональной активности нейтрофилов, макрофагов, выработки интерферона, повышение ЦИК. Лечение• Нет никакого специального лечения при инфекционном мононуклеозе; большинство людей поправляются сами через четыре - шесть недель. При острых симптомах необходим отдых в кровати. Нормальный распорядок деятельности может быть постепенно возобновлен по мере ослабления симптомов. • Принимайте продаваемые без рецепта обезболивающие, чтобы уменьшить лихорадку и головные боли, боли в теле и воспаление горла. (Детям нужно давать ацетаминофен вместо аспирина.) • Пейте воду и фруктовый сок, чтобы ослабить лихорадку и предотвратить обезвоживание. • Используйте полоскание, приготовленное из половины чайной ложки соли, разведенной в стакане теплой воды, несколько раз в день, чтобы уменьшить воспаление горла. • В редких случаях могут быть прописаны кортикостероиды, чтобы уменьшить воспаление миндалин, чтобы они не увеличились на столько, чтобы затруднить дыхание. • Приблизительно 20 процентов больных инфекционным мононуклеозом также инфицированы стрептококковым фарингитом, который требует лечения антибиотиком в течение по крайней мере 10, дней. • В редких случаях мононуклеоз вызывает разрыв селезенки, что требует немедленной операции. В госпитализации нуждаются дети раннего возраста из групп риска, пациенты с тяжелыми и осложненными формами заболевания. Постельный режим назначается на острый период, особенно при спленомегалии из-за угрозы разрыва селезенки. В остром периоде рекомендуют механически, термически и химически щадящую пищу с исключением облигатных аллергенов, жареных и острых блюд, экстрактивных веществ. При гепатите показана диета № 5. Особое внимание уделяют уходу за слизистой ротовой полости и кожей. Этиотропная терапия включает назначение нескольких групп препаратов, которые применяют с учетом клинической формы заболевания. 1. Вироцидные препараты. Изопринозин (инозин пранобекс) подавляет репликацию РНК- и ДНК-содержащих вирусов и обладает свойствами иммуномодулятора. При легких и среднетяжелых формах острой ЭБВИ препарат назначают в дозе 50—100 мг/кг в 4 приема 5—8 дней, при тяжелых и осложненных формах — в дозе 100 мг/кг в 4 приема курсом до 15 дней. При хронической ЭБВИ изопринозин принимают в дозе 50—100 мг/кг в 4 приема в течение 7—10 дней, затем проводят еще 2 курса по 7—10 дней с интервалом 10 дней. Арбидол для лечения острого ВЭБ-мононуклеоза применяют в течение 7 дней, затем при необходимости разовую дозу принимают 2 раза в неделю в течение 4 недель. Аномальные нуклеозиды (валацикловир, фамцикловир, ацикловир) подавляют репликацию вирусов простого герпеса 1-го и 2-го типов, в меньшей степени — ВВЗ, ЦМВ, ВЭБ. Валацикловир (валтрекс) детям старше 12 лет назначают в дозе 1000 мг в 3 приема внутрь в течение 5—10 дней, фамцикловир — подросткам старше 17 лет и взрослым по 500 мг 3 раза в день внутрь в течение 7—10 дней. Ацикловир назначают детям до 2 лет по 200 мг 4 раза в день, от 2 до 6 лет — по 400 мг 4 раза в день, старше 6 лет — по 800 мг 4 раза в день, подросткам и взрослым — по 800 мг 5 раз в день внутрь в течение 7—10 дней. При тяжелых и осложненных формах ацикловир вводят внутривенно капельно новорожденным по 10 мг/кг, детям в возрасте от 3 месяцев до 12 лет — по 250—500 мг/м2, детям старше 12 лет —по 5— 10 мг/кг 3 раза в день в течение 7—10 дней с последующим переходом на прием внутрь. 2. Интерфероны. В качестве стартовой виферонотерапии при острой и хронической ЭБВИ детям до 1 года назначают виферон-1, от 1 до 7 лет — виферон-2, от 7 до 14 лет — виферон-3, старше 14 лет — виферон-4 по 1 свече 2 раза в день в течение 10 дней с последующим переходом на поддерживающую терапию. При острой ЭБВИ препарат назначают по 1 свече 2 раза в день 3 раза в неделю — 2 недели, затем по 1 свече 2 раза в день 2 раза в неделю — 2 недели, затем по 1 свече на ночь 2 раза в неделю — 2 недели, затем по 1 свече на ночь 1 раз в неделю — 2 недели. Поддерживающая терапия при хронической ЭБВИ заключается в назначении виферона по 1 свече 2 раза в день 3 раза в неделю в течение 3—12 месяцев под контролем клинико-лабораторных показателей. Разовая доза генферона лайт в форме ректальных свечей у детей младше 7 лет составляет 125 тыс. ME, старше 7 лет — 250 тыс. ME. Стартовая терапия — по 1 свече 2 раза в день 10 дней, поддерживающее лечение — по 1 свече на ночь через день в течение 1—3 месяцев. Реаферон-ЕС-липинт детям 2—3 лет назначают при тяжелой форме острой и хронической ЭБВИ по 250 тыс. ЕД, старше 3 лет — по 500 тыс. ЕД 2 раза в день внутрь в течение 10-20 дней с последующим переходом на поддерживающую терапию вифероном или генфероном лайт. Интерфероны для внутримышечного введения (реаферон, реальдирон, роферон А, интрон А) детям старше 2 лет жизни назначают при тяжелых и осложненных формах острой и хронической ЭБВИ в дозе 0,5—2 млн ME 1 раз в день в течение 10—14дней. В дальнейшем с учетом клинико-лабораторных показателей больного переводят на поддерживающую терапию с использованием виферона, генферона лайт или внутримышечного введения интерферонов по 500 тыс. — 2 млн ЕД внутримышечно 3 раза в неделю в течение 3—6 месяцев под контролем клинико-лабораторных показателей. 3. Индукторы интерферона (неовир, циклоферон, амиксин, кагоцел, анаферон) в качестве стартовой терапии назначают при легких и среднетяжелых формах острой и хронической ЭБВИ, в качестве поддерживающей терапии — после курса вироцидных препаратов и интерферонов. Применяют пролонгированные схемы назначения препаратов. 4. Иммуноглобулины для внутривенного введения (иммуновенин, пентаглобин, интраглобин, интратект, октагам, октагам, сандоглобулин и др.) назначают при тяжелых и осложненных формах острой и хронической ЭБВИ. 5. Антибиотики применяют при наличии гнойных наложений на миндалинах и бактериальных осложнениях. Препаратами выбора являются цефалоспорины (цефазолин, цефалексин, цефотаксим, цефтриаксон, цефиксим и др.) и современные макролиды (азитромицин, рокситромицин, спирамицин, кларитромицин, джозамицин). Использование аминопенициллинов противопоказано! Патогенетическая терапия включает назначение иммуномодуляторов (тималин, тактивин, тимоген, имунофан, полиоксидоний, ликопид, имунорикс, деринат, нуклеинат натрия, ИРС-19, рибомунил, бронхомунал, иммуномакс и др.) и цитокиновых препаратов (лейкинферон, ронколей-кин и др.) под контролем иммунограммы. Проводится дезинтоксикаци-онная терапия: при легкой и среднетяжелой формах назначают обильное питье, при тяжелой и осложненной формах — внутривенные капельные инфузии глюкозо-солевых растворов. Глюкокортикоиды в дозе 2—3 мг/кг по преднизолону в течение 2—7 дней применяют только при тяжелой форме заболевания, обструкции верхних дыхательных путей, гематологических и неврологических осложнениях, обильных высыпаниях. Назначают поливитамины, витаминно-минеральные комплексы, препараты метаболической терапии (рибоксин, кокарбоксилаза, цитохром, элькар и др.), пробиотики (бифиформ, линекс, бифидум-бактерин-форте и др.), энтеросорбенты (смекта, фильтрум, полифепан, энтеросгель и др.). По показаниям используют антигистаминные препараты, ингибиторы протеаз (контрикал, трасилол, гордокс), вазоактивные препараты (кавинтон, актовегин, циннаризин, пентоксифиллин и др.), гепатопротекторы, оксигенотерапию. Лечение отдельных нозологических форм (гепатит, энцефалит и др.) проводят по общим принципам. Симптоматическая терапия включает назначение сосудосуживающих капель в нос (називин, адрианол, нафтизин, галазолин и др.), орошение ротоглотки растворами антисептиков (фурацилин, 2%-ный раствор соды), настоями лекарственных растений (ромашка, шалфей, зверобой и др.), использование местных антисептиков (гексорал, стопангин, биопарокс, стрепсилс, йокс, лизобакт и др.) и бактериальных лизатов (имудон). По показаниям используют жаропонижающие препараты и сердечные гликозиды. РеабилитацияДиспансеризация проводится участковым врачом и инфекционистом. Продолжительность диспансерного наблюдения при острой ЭБВИ составляет 6 месяцев, при хронической ЭБВИ — до 6 месяцев после исчезновения клинико-лабораторных показателей активности инфекционного процесса. Кратность осмотров 1 раз в месяц. По показаниям назначают консультации специалистов (гематолога, ЛОР-врача, иммунолога, онколога и др.). Лабораторно-инструментальное обследование включает общий анализ крови при острой ЭБВИ в течение первого месяца 1 раз в 10 дней, далее 1 раз в 3 месяца; при хронической ЭБВИ — 1 раз в месяц в течение 3 месяцев, затем 1 раз в 3 месяца. Маркеры ЭБВИ методами ИФА и ПЦР исследуют 1 раз в 3 месяца, иммунный статус — 1 раз в 3—6 месяцев. По показаниям назначают биохимическое исследование крови (билирубин, АЛТ, ACT, тимоловая проба, общий белок, белковые фракции, сиаловые кислоты, С-реактивный белок и др.) и инструментальные методы обследования — УЗИ органов брюшной полости, нейросонографию, допплерометрию, ЭЭГ, РЭГ, РКТ, МРТ и др. Реабилитационная терапия включает лечебный режим — при острой ЭБВИ ограничение физической нагрузки в течение 2 месяцев, освобождение от занятий физической культуры на 3—6 месяцев. При хронической ЭБВИ режим подбирается индивидуально. При всех формах противопоказано длительное пребывание на солнце. При гепатите рекомендуют ограничение жареных и острых блюд, экстрактивных веществ на 3-6 месяцев. Проводят лечение препаратами интерферона и индукторами интерферона по схемам поддерживающей терапии. При наличии клиниколабораторных показателей активности ЭБВИ назначают вироцидные препараты (инозин пранобекс, аномальные нуклеозиды). Под контролем иммунограммы проводят иммунокорригирующую терапию, назначают курсами поливитамины, витаминно-минеральные комплексы, энтеросорбенты, пробиотики, растительные адаптогены, препараты метаболической терапии, по показаниям — гепатопротекторы. ПрофилактикаСпецифическая профилактика ЭБВИ не разработана. Неспецифическая профилактика проводится с учетом путей передачи ВЭБ. Для предупреждения передачи вируса воздушно-капельным и контактно-бытовым путями проводят изоляцию больного острой ЭБВИ на 3-4 недели, клинико-лабораторное обследование реконвалесцентов острой и хронической ЭБВИ, наблюдение за контактными и их обследование по показаниям. Для предупреждения передачи ВЭБ парентеральным путем необходимы обследование доноров, сокращение показаний к гемотрансфузиям, половым путем — обследование полового партнера и его лечение при обнаружении клинико-лабораторных показателей активности инфекционного процесса, использование презервативов. Профилактике вертикальной трансмиссии вируса способствуют своевременная диагностика ЭБВИ у женщин фертильного возраста и беременных, лечение вифероном при наличии клинико-лабораторных показателей активности ЭБВИ во время беременности. • Избегайте контактов типа рот-рот или рука-рот, а также не пользуйтесь общими полотенцами или посудой с людьми, инфицированными мононуклеозом. • Если вы испытываете любой из признаков инфекционного мононуклеоза, обратитесь к врачу. • Внимание! Если вам поставили диагноз инфекционного мононуклеоза и вы чувствуете внезапную острую боль в верхней левой стороне живота, немедленно обратитесь за профессиональной медицинской помощью. Это может быть признаком разрыва селезенки. Похожие статьиmedn.ru симптомы и лечение, признаки и последствия недугаДети и подростки, которые не являются носителями вируса Эпштейна–Барр, могут заболеть при попадании возбудителя в организм. Инфекция передается через слюну при поцелуях, общую посуду, игрушки, воздушно-капельным путем. Мононуклеоз у детей на определенных стадиях очень похож на простуду, гепатит. При хронической форме болезненное состояние часто сохраняется более 3 месяцев, возможны бактериальные осложнения. Мононуклеозом в раннем детстве переболели 90% населения старше 30 лет.
Содержание статьи Причины заболевания и как передается инфекцияВирус Эпштейна-Барр относится к группе ДНК-вирусов герпеса человека. Размножение возбудителя происходит в основном в В-лимфоцитах, с этими клетками связано также сохранение вируса на протяжении всей жизни человека. Мононуклеоз у детей передается с капельками слюны и мокроты из носа, слущенными клетками эпителия, выстилающего ротовую полость. Штаммы возбудителя сохраняются зубных щетках, посуде, которой пользовались больные люди и вирусоносители. Особенности возбудителя мононуклеоза:
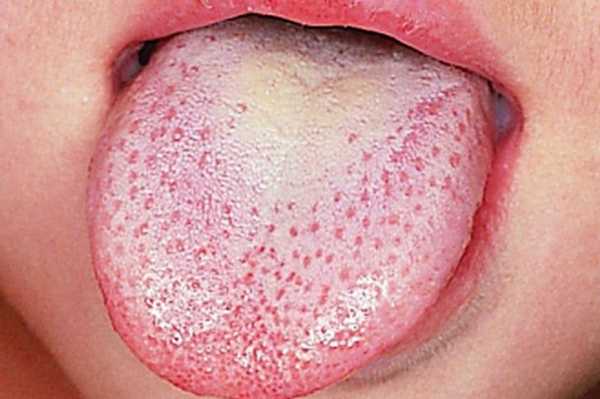
Продолжительность инкубационного периода, симптомы и лечение мононуклеоза зависят от иммунного статуса ребенка. В 60% случаев от момента заражения до проявления признаков — проходит от 7 до 30 дней. При хроническом мононуклеозе у детей инкубационный период растягивается на 4–8 недель, несколько месяцев. Основные и вторичные симптомы мононуклеозаЕсли ребенок жалуется на слабость, заметны красные пятна или сыпь вокруг его рта, то эти признаки могут указывать на заражение вирусом Эпштейна-Барр. Ранние симптомы мононуклеоза у детей такие же, как у ряда других инфекционно-воспалительных заболеваний. Ребенок ощущает в течение 2–3 дней боль в горле, тошноту. Затем повышается температура, воспаляются миндалины, появляется сыпь на лице или теле. При мононуклеозе возникает чрезмерная и постоянная усталость. Состояние напоминает синдром хронической усталости. Подчас родители недоумевают, что за болезнь поразила ребенка. Некоторые дети не могут заниматься, играть, выполнять даже простые действия по самообслуживанию. Повышение температуры при острой инфекции достигает 40°C, особенно тяжелое состояние возникает в вечерние часы. Увеличиваются и воспаляются лимфатические узлы в углах нижней челюсти. Наблюдается увеличение селезенки, опухание лимфоузлов в паху, под мышками и на шее. Возможно развитие генерализованной лимфаденопатии. Вторичные признаки и симптомы:
На миндалинах появляются отложения желто-белого цвета. Ребенок жалуется на боли в шее, где расположены лимфоузлы. Родителям следует немедленно обратиться за медицинской помощью, если у детей сильная боль в горле и затрудненное глотание. Осложнения у детей при мононуклеозе:
Чем опасен мононуклеоз в наибольшей степени — разрывом селезенки. Ощущается боль в верхней части живота слева. Возникает учащенное сердцебиение, затрудненное дыхание, повышенная кровоточивость. Ребенку в этом состоянии требуется неотложная помощь. Диагностика заболеванияКлиническая картина мононуклеоза у детей очень похожа на другие вирусные, бактериальные и паразитарные инфекции (стрептококковую ангину, цитомегаловирус, дифтерию, токсоплазмоз). Человеческий герпесвирус-6 в зрелом возрасте вызывает симптомы, напоминающие мононуклеоз. Специалисты учитывают в диагностике комплекс признаков и симптомов. Перед тем, как лечить инфекционное заболевание, проводят сбор данных анамнеза, изучают симптоматику, показатели крови, результаты серологических и иммунологических исследований. Опытный педиатр или врач-инфекционист определит заболевание после первого осмотра ребенка. Если специалист не уверен, то направляет в диагностический центр, лабораторию поликлиники. Общий анализ крови при мононуклеозе у детей позволяет обнаружить лейкоцитоз. Антитела к вирусу Эпштейна-Барр определяют методом иммуноферментного анализа. Найти ДНК возбудителя помогает метод полимеразной цепной реакции. Для ПЦР могут использоваться кровь, моча, соскоб клеток эпителия ротоглотки. Окончательным подтверждением диагноза служит анализ на мононуклеоз у детей, при котором обнаруживают пораженные вирусом белые кровяные клетки. Это базофильные лимфоциты с большим ядром — атипичные мононуклеары. Они полностью исчезают через 4 месяца после начала заболевания. Лечение инфекционного заболеванияСпецифическая терапия мононуклеоза требуется не во всех случаях. Врачи назначают лекарственные средства в зависимости от тяжести симптомов. Всем заболевшим детям следует отказаться от занятий спортом, больше отдыхать. При значительных усилиях возможны серьезные последствия в виде разрыва селезенки и внутреннего кровотечения. Повреждение селезенки — не единственное, чем опасен мононуклеоз. Возбудитель заболевания ослабляет иммунную систему, организм становится подвержен другим инфекциям. Лечение мононуклеоза — симптоматическое, как большинства других вирусных заболеваний. Нельзя применять аминопенициллины при мононуклеозе, антибиотики не действуют на вирусы. Эффективность противовирусных препаратов недостаточно доказана. Родителям следует помнить об этом, читая хвалебные отзывы о «Вифероне» либо «Ацикловире». Для облегчения состояния ребенку все время, сколько держится температура, дают ибупрофен или парацетамол. Маленьким детям больше подходят сиропы и суппозитории с этими жаропонижающими веществами.
Помощь при боли в горле окажут полоскания теплой водой с морской солью, водные настои, шалфея, мелиссы, ромашки, специальные растворы из аптеки с антисептическим, обезболивающим и вяжущим эффектами. Местные анестетики в виде спреев и жидкостей для полосканий, леденцов для рассасывания содержат амброксол, лидокаин, растительные экстракты. Облегчают симптомы антигистаминные препараты на основе действующих веществ дезлоратадина или левоцетиризина. Сколько дней проведет ребенок в стационаре, определяет лечащий врач. Больных выписывают после выздоровления и наблюдают в диспансере в течение 6 месяцев. Восстановление показателей крови занимает в среднем 3 месяца. Питание ребенка при мононуклеозеПолезные продукты для больного мононуклеозом содержат легко усваиваемые вещества, в том числе достаточное количество углеводов. Диету №5 врачи назначают при нарушении функций печени. Должно быть ограничено употребление животных жиров. Среди сортов мяса рекомендуется выбирать белое — курицу, кролика. При затруднении глотания пищу дают в жидком и полужидком виде — каши, супы. Рекомендуется готовить для больного ребенка легкие диетические блюда, исключить пряности, острые приправы, маринады, консервы. В идеале нужно давать только отварные и тушеные продукты. После 3–6 месяцев строгой диеты можно разнообразить меню, но делать упор на соблюдение принципов здорового питания. Нельзя давать жирное и жареное мясо, ограничить потребление колбасных изделий, сладостей, шоколада.
Важен достаточный объем потребляемой жидкости, не менее 1,5–2 л в день. Лучше всего давать свежие фруктовые и овощные соки. Ускоряют восстановление клеток печени при мононуклеозе у детей травяные чаи с ромашкой, шиповником, расторопшей, кукурузными рыльцами, лимоном. Витамины В и С в натуральных продуктах способствуют восстановлению иммунитета. Народные средства — чеснок и настой эхинацеи — применяют из-за противовирусного эффекта. На полках аптек можно найти специальные чаи для больной печени. Меры профилактикиПосле первичной инфекции вирус Эпштейна-Барр присутствует в человеческом организме в латентной форме. Существует версия ученых, согласно которой паразит активизируется при ослаблении иммунной системы, растет его концентрация в слюне хозяина. Это возможность для вируса «освоить» организм нового хозяина. Пока не разработаны меры специфической профилактики мононуклеоза. Важно повышать иммунологическую резистентность детского организма методами закаливание, регулярно проводить витаминотерапию. Помогает полоскание рта и носоглотки травяными настоями. После выздоровления ребенок еще около года ощущает значительную слабость, усталость. Возможно повышение температуры и другие симптомы, из-за чего переболевшие дети на год освобождаются от вакцинаций. zdorovyedetei.ru Инфекционный мононуклеоз: симптомы, лечение. МононуклеозМононуклеоз относится к тем заболеваниям, которые в практике современных врачей встречаются крайне редко. Однако следует отметить, что это очень опасный недуг. Особенно если речь идет о детях. К тому же, в большинстве случаев заболевание появляется внезапно. Итак, предлагаем выяснить, что скрывается за диагнозом «мононуклеоз», что это за недуг и как защитить ребенка от болезни.
ХарактеристикаСогласно статистике, мононуклеоз у взрослых людей встречается крайне редко. Практически 90% населения невосприимчивы к вирусу Эпштейна-Барра, поскольку данную инфекцию перенесли в подростковом возрасте. Наличие антител в крови свидетельствует о том, что переболеть недугом как минимум один раз им пришлось. Чаще всего вирус встречается у подростков и детей. Девочки наиболее подвержены данному недугу в возрасте 14-16 лет, а мальчики - в период 16-18 лет. Что за болезнь мононуклеоз? Это острый инфекционный недуг, вызванный вирусом Эпштейна-Барра. Он достаточно устойчив во внешней среде. Вирус вызывает первичную специфическую инфекцию. Из каждых 10 людей, заразившихся им, приблизительно у 9 наблюдается хроническая форма. Она не сопровождается острыми эпизодами. Таким образом, эти люди являются пожизненными носителями вируса. Они никогда не перенесут острой формы недуга. При этом, не болея сами, носители выделяют вирус со слюной. Именно поэтому нередко на вопрос: «Мононуклеоз - что это?», можно услышать ответ: «Поцелуйная болезнь». Данный недуг имеет множество названий. К примеру: болезнь Филатова, моноцитарная ангина, болезнь Пфейфера, железистая лихорадка, болезнь новобранцев, Эпштейн-Барр-вирусная инфекция, ВЭБ-инфекция и поцелуйная болезнь. ОписаниеВвиду малой распространенности недуга немногие люди знают, что за болезнь мононуклеоз. Как выше отмечалось, это острый недуг вирусной природы. Проявляется он значительным повышением температуры, поражением лимфатических узлов и небных миндалин. Кроме того, болезнь приводит к увеличению селезенки и печени. Возбудитель недуга относится к вирусам герпеса 4 типа. Его особенностью является избирательное поражение клеток иммунной системы. От вируса страдают В-лимфоциты. Это приводит к изменениям в тех органах, в которых они присутствуют, - селезенке, лимфатических узлах, печени. После мононуклеоза у человека формируется стойкий иммунитет. Повторно недугом не болеют. Причины патологииГлавным источником недуга являются люди, в крови которых присутствует вирус Эпштена-Барра. Зараженный человек выделяет его во внешнюю среду. При этом вирус распространяют не только пациенты с открытой формой. Опасной является и стертая форма мононуклеоза. Исследования показали, что на протяжении 18 месяцев после инфицирования вирус выделяется в окружающую среду. Это происходит даже в том случае, когда клинические проявления отсутствуют.
Основным путем распространения является воздушно-капельный. Однако так происходит не всегда. Вирус может проникнуть в ротоглотку здорового человека и контактно-бытовым путем, к примеру, при поцелуе. Такое случается намного чаще, чем во время чихания. Кроме того, вирус способен попасть в организм при переливании крови. Следует запомнить (если речь идет про мононуклеоз), что это инфекционное заболевание. Как только вирус попадает на слизистую рта (наиболее благоприятные для него условия), он проникает в лимфоциты. Именно здесь он размножается. По всему организму инфекция распространяется гематогенным путем, по пути заражая его и провоцируя признаки, характеризующие мононуклеоз. Симптомы, проявляющиеся у пациента, указывают на его инфицирование. Характерные признакиИнкубационный период недуга составляет от 4 до 6 недель. В большинстве случаев начинается острый инфекционный мононуклеоз. Симптомы, характеризующие недуг, проявляется практически сразу же. Основными признаками заболевания являются:
При этом основные характеризующие мононуклеоз симптомы - это сильная утомляемость, высокая температура, припухлость лимфоузлов и боль в горле. Начинается недуг с общего недомогания, длительность которого варьируется от нескольких дней до недели. После этого наблюдается повышение температуры, возникает боль в горле, увеличиваются лимфоузлы. Как выше отмечалось, именно эти признаки являют собой характеризующие инфекционный мононуклеоз симптомы. Максимальная температура тела иногда достигает отметки в 39 градусов. Достаточно сильно воспаляется горло, на задней стенке может появляться гной.
Формы недугаДанное заболевание подразделяется на два вида:
Диагностика недугаДостаточно сложно выявить мононуклеоз у детей. Симптомы недуга характерны для большинства вирусных заболеваний. Заподозрить мононуклеоз можно по сохранению основных признаков на протяжении длительного периода. В этом случае стоит немедленно обратиться к врачу. На первичном осмотре доктор на основании жалоб определяет симптоматику болезни. В случае подозрения на мононуклеоз анализ крови является самым главным исследованием. Ведь поставить диагноз можно лишь после тщательного сбора лабораторных и клинических данных. По анализу крови определяют увеличение лимфоцитов, а также наличие атипичных мононуклеаров. Такое исследование при положительных результатах уточняет наличие в организме инфекции, переход недуга в хроническую форму. Отрицательный результат анализа подтверждает отсутствие заражения. Чтобы отследить развитие инфекции рекомендуется анализ крови сдавать через каждые 3 дня. Медикаментозное лечениеДо сегодняшнего дня не существует ни единого медикаментозного средства, позволяющего бороться с вирусом. Поэтому если диагностирован мононуклеоз, лечение у детей и взрослых основано на борьбе с симптоматикой. Антибиотики включают в терапию, если заболевание дало осложнения, а также присутствуют ярко выраженные наложения в ротоглотке. Не забывайте, что необходимый препарат должен назначить врач. Ведь некоторые из них совершенно не подходят для лечения данного недуга. К примеру, подбирая антибиотик, следует знать, что пенициллиновые препараты, а особенно лекарство «Ампициллин», категорически противопоказаны при заболевании инфекционный мононуклеоз. У детей после применения таких антибиотиков в 70% всех случаев наблюдаются тяжелые аллергические реакции. Как правило, это отек Квинке, сыпь.
Достаточно эффективными считаются препараты:
Рекомендовано к применению лекарство «Вобэнзим». Оно оказывает противовоспалительное и иммуномодулирующее воздействие на детский организм. При гнойных налетах на миндалинах целесообразно вводить в терапию средства для обработки горла. Эффективными являются противовоспалительные растворы и спрей. В назначение могут включаться препараты:
Если спровоцировал мононуклеоз у детей симптомы заложенности носа, рекомендуется регулярно промывать его растворами, основанными на морской воде. Одними из эффективных являются средства:
Кроме этого носовые полости необходимо закапывать около восьми дней специальными каплями. Эффективно в таком случае средство «Протаргол». Ребенку понадобятся и сосудосуживающие лекарства. Целесообразно использовать препараты:
При тяжелом протекании недуга врачом могут быть назначены глюкокортикоиды «Дексаметазон» и «Преднизолон», а также пробиотики «Бифидумбактерин», «Аципол». Дополнительные рекомендацииВ обязательном порядке необходимо контролировать влажность воздуха в комнате больного. Такая простая рекомендация значительно облегчит дыхание ребенка через нос и позволит избежать пересыхания горла. Если вы используете увлажнитель воздуха, то полезно добавить в него эфирное масло (лучше всего сосновое и эвкалиптовое).
Обеспечьте ребенка обильным теплым питьем. Это защитит его от риска обезвоживания. Очень важно организовать малышу правильное питание. Ни в коем случае не следует перегружать селезенку и печень. В рацион должны входить легкие блюда, обогащенные витаминами. Категорически запрещается жирное, сладкое, соленое, копченое, острое. Ребенок постоянно испытывает усталость, если у него диагностирован мононуклеоз. Лечение подразумевает не только медикаментозную терапию. В данном состоянии полезен ребенку сон. Он обеспечит организму быстрое восстановление. Важно помнить, что при этом диагнозе следует оградить ребенка от физических усилий. Ни в коем случае нельзя допускать возникновения повреждений области живота, поскольку мононуклеоз у взрослых и у детей провоцирует значительное увеличение селезенки. Орган даже начинает выпирать из-под ребер. Любая травма данной области способна привести к разрыву селезенки. Как же советует лечить мононуклеоз Комаровский? Знаменитый доктор акцентирует внимание на следующих аспектах:
При необходимости рекомендуется принимать жаропонижающее. Врач советует родителям потерпеть дня три-четыре, а не «пичкать» малыша антибиотиками и различными ненужными медикаментами. Восстановительный периодТеперь вы знаете, что подразумевается под диагнозом «мононуклеоз», что это за недуг. Однако лечение не заканчивается исключительно избавлением от симптоматики. Болезнь сильно изматывает организм. Высокая температура, болезненные, увеличенные лимфоузлы, опасный вирус в крови - это все отнимает силы у больного. Именно поэтому детский организм нуждается в длительной реабилитации.
Таким образом, несмотря на то, что ребенок выздоровел от такого недуга, как мононуклеоз, лечение у детей должно продолжаться. Приведем ряд рекомендаций для периода восстановления.
Эффективными иммуномодулирующими лекарствами, необходимыми ребенку для реабилитационного периода являются:
Следование перечисленным рекомендациям позволит значительно быстрее восстановить организм ребенка после такого заболевания, как мононуклеоз. Лечение не должно ограничиваться лишь борьбой с симптомами, а должно продолжаться и в реабилитационный период.
Ребята на целый год освобождаются от различных профилактических прививок. Нуждаются они в ограничении физических нагрузок. Кроме того, дети, перенесшие мононуклеоз, должны быть защищены от пребывания на солнце. В ближайшее лето загорать следует крайне осторожно. Таким детям активное солнце строго противопоказано. Большим плюсом является то, что при правильном лечении и соблюдении реабилитационных мер недуг полностью излечивается. Диетическое питаниеПоскольку инфекционный мононуклеоз у детей поражает жизненно важные органы, такие как печень и селезенка, ребенок нуждается в щадящем питании. Доктора назначают диетический стол номер 5. В этом случае блюда готовятся в отварном или запеченном виде. Целесообразно принимать еду 5-6 раз в сутки. Ребенку рекомендуется включить в рацион:
Диетическое питание подразумевает исключение из рациона следующих категорий продуктов:
ЗаключениеНесмотря на столь неприятную симптоматику и тяжелое протекание недуга, дети, которые перенесли инфекционный мононуклеоз, становятся обладателями стойкого иммунитета к нему. Несмотря на то что вирус сохраняется навсегда в организме, он больше никогда не подвергнет перенесшего заболевание человека новым мучениям, поскольку рецидивов недуга почти не бывает. www.syl.ru что это за вирусная инфекция, лечение и симптомы болезни у взрослых и детейПри обострении инфекционного заболевания, чтобы преступить к успешному лечению, требуется правильно определить возбудителя, выявить причины заражения пациента. Например, мононуклеоз возникает, когда в организм проникает опасный вирус Эпштейна-Барр, который поражает ротоглотку, печень, селезенку, близлежащие лимфатические узлы. Инфекционный мононуклеозЭто заболевание еще называется болезнь Филатова, считается неизлечимым. Опасный вирус, проникая в системный кровоток, навсегда остается в жизни пациента. Человек не живет постоянно в стадии рецидива, однако каждое ослабление иммунитета провоцирует очередной приступ мононуклеоза. Очагами патологии являются гортань, верхние дыхательные пути, близлежащие региональные лимфоузлы. Среди осложнений для пациента – лимфаденит. Вирусный мононуклеоз ассоциируется со СПИДом, поскольку опасный возбудитель вступает в контакт с лимфоцитами, приводит к деформации последних. Хронический мононуклеозИнкубационный период вируса герпес Эпштейна-Барр не доставляет пациенту дискомфорт, исключено ухудшение общего самочувствия. Если в острой форме заболевания повышается температура, появляется боль горла и упадок сил, то хронический мононуклеоз чаще протекает бессимптомно, является следствием ослабленного иммунитета. Чаще такая проблема со здоровьем у пациента возникает после длительного течения острого мононуклеоза. Лечение оказалось неэффективным. Пациенту становится лучше, но в период авитаминоза он попадает в группу риска, не исключен повторный приступ. Внимание! Читатели Sovets.net рекомендуют:
Мононуклеоз у взрослыхВо взрослом возрасте диагноз преобладает крайне редко, чаще его приписывают детям дошкольного и школьного возраста. Если прогрессирует мононуклеоз у взрослых пациентов, это рецидив хронического заболевания. Инфицирование произошло еще в детстве. После 35 лет случаи патологии единичные, но при наличии таковых симптоматика идентична маленьким пациентам. Мононуклеоз при беременностиАтипичные признаки недуга могут нарастать в «интересном положении» женщины, когда ее иммунитет ослаблен прогрессирующей беременностью. Это опасное состояние, поскольку заражение плода грозит прерыванием срока, выкидышем, мутациями на внутриутробном уровне. После диагностики будущей мамочке могут предложить механический аборт. Если указанное заболевание протекает в облегченной форме, основа интенсивной терапии – антигистамины, антисептики для местного применения. Чтобы не повторялся мононуклеоз при беременности, пациенты должны с особой внимательностью отнестись к планированию своего «интересного положения», пройти полное медицинское обследование, сдать все необходимые анализы. Не рекомендуется думать об успешном зачатии, если с момента болезни еще не прошло полгода. В противном случае последствия для еще нарожденного пациента могут оказаться фатальными. Скрытая угроза для пациентов заключается в следующем:
Мононуклеоз у детейБолезнь чаще развивается в детском возрасте, и домашнее лечение не всегда эффективное. В группу риска попали пациенты до 10 лет, преимущественно мальчики. Инфицирование происходит при контакте с зараженным человеком, поэтому второе название мононуклеоза – «болезнь поцелуев». Поскольку меры профилактики не выработаны, родители должны следить за окружением детей, исключить контакт с носителями вируса. Мононуклеоз у ребенка сопровождается признаками интоксикации, прогрессирует стихийно, становится основной причиной срочной госпитализации пациента. Мононуклеоз – симптомыВирус может передаваться контактно-бытовым путем, поэтому пациент может заразиться от случайного прохожего на улице. Первые признаки мононуклеоза настигают не сразу, поскольку патогенной флоре необходимо 2-3 недели для созревания, приобретения активной фазы. После этого симптомы общей интоксикации очевидны, а представлены следующими переменами во внешнем виде и общем самочувствии пациента:
Родители знают, что может вызвать мононуклеоз – что это такое, тоже известно. А вот спрогнозировать симптоматику очень сложно. Все зависит от состояния иммунитета, возраста, внешних условий жизни и внутренних болезней маленького пациента. Если высокая температура продолжает держаться несколько дней, больного ребенка в срочном порядке госпитализируют.
Диагностика мононуклеозаНеобходимо выполнить ряд анализов, чтобы определить вирус Эпштейна Барр. Пациент должен сдать общий анализ крови, поскольку в этой биологической жидкости наблюдается появление атипичных мононуклеаров в объеме 10-12%. Это результат взаимодействия опасного вируса с клеточными структурами, лейкоцитами. Кроме того, лейкоцитарная формула демонстрирует сдвиг влево, имеет место умеренный лейкоцитоз. Анализ крови при мононуклеозе является самым информативным методом диагностики. На начальном этапе формирования патогенной флоры мононуклеары не обнаруживаются, поскольку преобладают в стадии формирования. После полного исцеления они остаются навсегда в химическом составе крови, и пациент становится носителем болезнетворной инфекции до конца жизни. Мононуклеоз – лечениеЕсли прощупываются воспаленные лимфоузлы и очевидно разрастание железистой ткани области шеи, это означает, что пациент заболел. В такой клинической картине требуется комплексный подход к проблеме, который включает прием антибиотиков для истребления болезнетворной инфекции и общеукрепляющих препаратов для повышения иммунного ответа организма. Антибиотики при мононуклеозе пациенту назначаются только в тяжелых клинических картинах – при осложнениях. Лечение мононуклеоза у детейМоноцитарная ангина в детском возрасте является заразным заболеванием, поэтому первым делом пациента требует изолировать. Ему необходим постельный режим, правильное питание и прием противовоспалительных препаратов. Перед тем как лечить мононуклеоз у детей, необходимо обратиться к педиатру, исключить самолечение. Основа интенсивной терапии – убрать гной с миндалин при помощи антибиотиков, парализовать патогенную флору местными антисептиками, укрепить иммунитет пациента витаминными комплексами. Лечение мононуклеоза у взрослыхПациенты старшего возраста переносят характерный недуг сложнее, однако принцип лечения идентичный. Обязательно рекомендованы антибиотики пенициллинового ряда широкого спектра действия, как вариант – Амоксиклав, Флемоксин Солютаб, Аугментин в таблетках. Чтобы быстрее вылечиться, пациенту необходимо обрабатывать больное горло раствором Фурацилина, Мирамистином. Полезную информацию, как лечить мононуклеоз у взрослых, подскажет врач, учитывая возраст и состояние здоровья взрослого человека.
Диета при мононуклеозеОсновная задача нового меню пациента – снизить нагрузку на увеличенную печень, разгрузить пораженную селезенку. Питание при мононуклеозе исключает употребление жирных, копченых, жареных, сладких, острых, соленых блюд. Витамины можно употреблять в натуральном виде. К тому же, пациент должен больше пить, отдавая предпочтение лечебным отварам с мочегонным эффектом. Мононуклеоз – последствияОтсутствие своевременного реагирования на симптоматику опасно для здоровья. Если вовремя не пролечен мононуклеоз – последствия для пациента могут оказаться роковыми, фатальными. Это:
Видео: что такое мононуклеозОтзывыКатерина, 31 год Для меня поцелуйная болезнь, как ВИЧ по тяжести. Подруга переболела, после чего уже не раз была ангина. Только осень приходит с дождями, она сразу болеет, причем любые вирусные и простудные заболевания протекают в осложненной форме. Старается принимать витамины, готовит народные средства, но толку мало. Так что стоит один раз переболеть и навсегда. Марго, 40 лет По коду МКБ – 10 болезнь мононуклеоз. Отныне я об этом знаю по личному примеру, в больничном листе вычитала. Переболела монуклеозной ангиной в 26 лет, причем с осложнениями. С тех пор не могу восстановиться, поскольку любое изменение погоды встречают простудой, ОРВИ. Врач посоветовал укреплять иммунитет всеми доступными методами – пока без эффекта. Анна, 31 год По всем показателям у ребенка была простуда, но я не могла ее вылечить 8 дней. Решились на повторное обследование, и лабораторный анализ крови показал мононуклеоз. Сразу назначили антибиотики вместе с пробиотиками. Через 5 дней дочка пошла на поправку, но врач сказал, что отныне необходимо постоянно укреплять иммунитет. sovets.net Противовирусные препараты при инфекционном мононуклеозе: показания и эффективностьХотя мононуклеоз имеет несколько наименований, основные признаки характерны для множества болезней. Первые симптомы похожи на обычную простуду или ангину. Так как болезнь имеет вирусную природу, возникает вопрос, как использовать противовирусные препараты при инфекционном мононуклеозе. Это вирусное заболевание порой называют доброкачественным лимфобластозом, моноцитарной ангиной или болезнью Филатова. Основные характеристики – это лихорадочное состояние, поражение ротоглотки и лимфоузлов, увеличение печени и селезенки, изменение формулы крови. Инфекционный характер при мононуклеозе распознал профессор Н. Ф. Филатов. Он обратил внимание на воспаленные лимфатические железы. В дальнейшем были описаны симптомы поражения ротоглотки и нарушения со стороны лимфатической системы. С развитием гематологии обнаружили изменения формулы крови.  Позднее из лимфоидной ткани был выделен герпесоподобный вирус четвертого типа. Этот возбудитель еще называют вирусом Эпштейна-Барр, по имени вирусологов, открывших его. Вирус способен удваиваться, поэтому он не приводит к гибели клеток, а активизирует их деление. Инфекция мононуклеоз – это одна из многочисленных форм заболеваний, вызванных вирусом Эпштейна-Барр. ПатогенезМононуклеоз распространенное заболевание, иногда встречаются вспышки инфекции. Сложность диагностики предполагает, что широта распространения и количество больных не соответствует официальной статистике. Замечена некоторая сезонность, чаще это весна и осень, заболевание редко регистрируется летом и зимой. Более подвержены дети, первичное заболевание протекает в форме ОРЗ. Пик болезни приходится на подростковую возрастную группу с 14 до 18 лет, причем девушки заболевают в 14–16 лет, а юноши несколько позднее. У взрослых клинически выраженный мононуклеоз диагностируется не всегда, он протекает бессимптомно. К 40 годам у большинства людей в крови имеются антитела к вирусам. Возбудитель неустойчив к воздействию факторов внешней среды. Он погибает при дезинфекции, высоких температурах и высыхании. Передается мононуклеоз при тесном контакте, кашле, чихании, поцелуях. Возможна гематогенная передача вируса, передача половым путем, а также инфицирование ребенка при родах. Способствуют распространению инфекции тесные бытовые условия, использование общей посуды и предметов личной гигиены. Из-за трудности в диагностике, лечение мононуклеоза часто сводится к устранению симптомов легкого недомогания или простуды. Источником болезни может быть больной человек в остром периоде, лица с бессимптомной или стертой формой инфекции, а также здоровые вирусоносители. Перенесшие мононуклеоз люди могут выделять возбудителя со слюной на протяжении 18 месяцев. Причины возникновения болезниПопадая в организм, вирус остается там навсегда. Он легко может передаваться другим людям даже при отсутствии симптомов заболевания. Причины, способствующие возникновению инфекционного мононуклеоза следующие:
Возникновение мононуклеоза часто связывают с поцелуями. Проникая в организм со слюной, вирус поселяется в ротоглотке, где размножается. Затем вирусные частицы проникают в клетки лимфоидной ткани. В ответ B-лимфоциты вырабатывают антитела, влияя на иммунные реакции. При острой форме заболевания 20% B-лимфоцитов содержат антиген вируса уже через сутки, появляясь в периферической крови. Практически все возрастные группы после перенесенного заболевания, получают стойкий иммунитет. Симптомы болезни Мононуклеоз имеет множество форм течения, основные из них – острая форма и легкая или скрытая. Первый вариант характеризуется внезапно появившейся высокой температурой, слабостью, головной болью. Через несколько дней присоединяется боль в горле, сонливость. При этом температура держится на высоких цифрах. Начинают увеличиваться лимфоузлы – чаще затылочные и подчелюстные. Могут воспалиться железы под мышками и в паху. В это же время может появиться мелкая розовая сыпь, иногда – большие красные пятна. После того как сыпь сходит, наблюдается увеличение печени и селезенки почти в 100% случаев. Мононуклеоз имеет множество форм течения, основные из них – острая форма и легкая или скрытая. Первый вариант характеризуется внезапно появившейся высокой температурой, слабостью, головной болью. Через несколько дней присоединяется боль в горле, сонливость. При этом температура держится на высоких цифрах. Начинают увеличиваться лимфоузлы – чаще затылочные и подчелюстные. Могут воспалиться железы под мышками и в паху. В это же время может появиться мелкая розовая сыпь, иногда – большие красные пятна. После того как сыпь сходит, наблюдается увеличение печени и селезенки почти в 100% случаев.Легкая форма начинается с симптомов, характерных для большинства простудных заболеваний – першение в горле, насморк, слабость. Большинство пациентов в этом случае не обращаются к врачу, начинают самостоятельно лечить появляющиеся симптомы. В зависимости от возраста пациента, состояния иммунной системы заболевание может сойти на нет либо перейти в сложную затяжную стадию. Люди с низким иммунитетом при неправильном лечении могут получить хроническую форму мононуклеоза. Возможно присоединение бактериальной и грибковой флоры. При любой форме заболевания, его следует вовремя диагностировать и назначить необходимое лечение соответствующими препаратами. Использование противовирусных препаратовОкончательный диагноз врач поставит на основании анализа крови – появление мононуклеаров, наличие лимфоцитов и моноцитов, превышающих норму. Вирусная болезнь интересна тем, что при определенных условиях она может сама постепенно пройти. Так ли необходимо использовать ацикловир при мононуклеозе? Специфической терапии мононуклеоз не имеет. Так как инфекция имеет вирусную природу, доктор может назначить лечение противовирусными препаратами, которые внедряясь в ДНК вируса, подавляют их деятельность. Ацикловир имеет природное происхождение и разработан для борьбы с герпетическими инфекциями. Это средство подавляет фермент, участвующий в репликации ДНК. Но после отмены препарата процесс синтеза молекулы возобновляется. К тому же ацикловир не снижает наличие таких клинических проявлений, как отечность миндалин, лихорадка или лимфаденит. И хотя ацикловир разрушает ДНК вируса Эпштейн-Барр, анализы показывают минимальный эффект после его приема. Поэтому назначение противовирусных препаратов, чтобы лечить мононуклеоз, не целесообразно. Иногда тяжелое, осложненное течение при иммунодефиците или лейкоплакии требует использования противовирусной терапии. В этом случае применяют препарат ингавирин. Он оказывает не только противовирусный эффект, восстанавливает уровень интерферона, снижает интоксикацию организма, смягчает катаральные явления, помогает снизить риск осложнений. Лечение мононуклеозаЛечится мононуклеоз несколькими способами. Принцип основан на устранении симптомов. Легкую и среднюю стадии заболевания можно лечить дома. Широко используют как медикаменты, так и народные методы лечения, чтобы сохранить естественную микрофлору организма. Больному показан постельный режим, если есть нарушения со стороны печени – необходима диета.  Антибактериальная терапия показана, если мононуклеоз осложнен бактериальной инфекцией. В этом случае назначают антибиотики группы макролидов, например, вильпрафен. Лекарство оказывает бактерицидное действие в отношении внутриклеточных микроорганизмов, грамположительных и анаэробных бактерий. Особенно вильпрафен показан при чувствительности микроорганизмов к пенициллину. Если диагностирован мононуклеоз, запрещенные антибиотики аминопенициллинового ряда не назначают, ввиду развития аллергических проявлений. При этом антигистаминные препараты не могут оказать должного эффекта. Проводят поддерживающую и общеукрепляющую терапию. Больному необходимо пить много жидкости. Для снижения температуры и в качестве болеутоляющих средств используют нестероидные противовоспалительные препараты. Для поддержания микрофлоры принимают бифидобактерии, витаминные комплексы. Для полоскания ротоглотки используют антисептики с добавлением раствора лидокаина. В качестве народных средств готовят отвар из ромашки, мяты, укропа и плодов шиповника, помогающий при длительной лихорадке. При интоксикации и нарушении нервной системы готовят липовый чай с лимоном и мелиссой. Он обладает успокаивающим действием. При отеках используют отвар аира болотного или имбирный корень. Болевой синдром снимет отвар одуванчиков. А также важна диета, полноценный отдых, прогулки на свежем воздухе. nashainfekciya.ru Инфекционный мононуклеоз у детей - симптомы, лечение, последствияБолезнь под названием инфекционный мононуклеоз впервые была описана Н.Ф. Филатовым в 1885 году и стала именоваться идиопатическим лимфаденитом. Это острое инфекционное вирусное заболевание, которое характеризуется увеличением размеров селезенки и печени, изменением белой крови и расстройством ретикулоэндотелиальной системы, осложненным лимфаденопатией. Установлено, что этот недуг вызывает особый герпетический вирус Эпштейна-Барр (4 типа), воздействующий на лимфоидно-ретикулярную ткань. Попадая в организм воздушно-капельным путем он поражает эпителий ротоглотки, затем с током крови и регионарные лимфоузлы. Вирус Эпштейна-Барр остается в организме человека на всю жизнь, и при снижении иммунитета может периодически рецидивировать. Причины инфекционного мононуклеоза у детейБолее всего к этой болезни предрасположены дети в возрасте до 10 лет. Как правило, ребенок часто находится в закрытом коллективе, например, в детском саду или в школе, где возможна передача вируса воздушно-капельным путем. Вирус очень быстро погибает при попадании в окружающую среду, поэтому заражение происходит лишь при тесных контактах, поэтому его нельзя назвать очень заразным. Вирус Эпштейна-Барра у больного человека находится в частичках слюны, поэтому инфекционный мононуклеоз может передаваться от человека к человеку при:
Примечательно, что мальчики болеют инфекционным мононуклеозом в два раза чаще, чем девочки. Таким образом, есть вероятность легко заразиться при чиханье или кашле, особенно весной и в осенне-зимний период. Некоторые люди не испытывают на себе никаких симптомов заболевания, однако являются вирусоносителями и представляют потенциальную опасность для других. Вирус проникает в организм через дыхательные пути, а инкубационный период болезни составляет примерно 5-15 дней. В ряде случаев он может длиться до полутора месяцев. Вирус Эпштейна-Барр очень распространенная инфекция, до 5-летнего возраста свыше 50% детей заражаются этим типом и у большинства он не вызывает серьезной симптоматики и заболевания. Причем, инфицированность взрослого населения по различным данным составляет 85-90% и только у некоторых детей или взрослых этот вирус выражается симптомами, которые принято называть инфекционным мононуклеозом. Симптомы мононуклеоза у ребенкаПоскольку сегодня от заражения вирусами практически нет никакой профилактики, если ребенок контактировал с больным инфекционным мононуклеозом, родителям следует внимательно следить за здоровьем ребенка в следующие 2-3 месяца. Если симптомов мононуклеоза не появится, следовательно, либо ребенок на заразился, либо иммунитет справился с вирусом и заражение прошло безопасно. Если же у ребенка появились симптомы общей интоксикации — озноб, температура, слабость, сыпь, увеличились лимфатические узлы — к какому врачу обратиться? Сначала к участковому педиатру или семейному врачу, затем к инфекционисту.
Симптомы инфекционного мононуклеоза разнообразны. Порой проявляются общие явления продромального характера, такие как недомогание, слабость и катаральные симптомы. Постепенно самочувствие ухудшается, температура возрастает до субфебрильной, наблюдается постоянное першение в горле и трудность при дыхании из-за заложенности носа. Характерным явлением можно назвать также гиперемию слизистой оболочки ротоглотки, а также патологическое разрастание миндалин. Иногда заболевание начинается внезапно, и его симптомы ярко выражены. В такой ситуации не исключена:
Далее наступает кульминация заболевания, то есть проявляются основные особенности клинической картины инфекционного мононуклеоза, в том числе:
Сыпь при мононуклеозе чаще всего возникает в начале заболевания, одновременно с лихорадкой и лимфаденопатией, при этом она может быть достаточно интенсивной, локализоваться на ногах, руках, лице, животе и спине в виде мелких красных или бледно-розовых пятнышек. Сыпь не требует лечения, поскольку она не чешется, ее нельзя ничем мазать, она самостоятельно ликвидируется по мере усиления борьбы иммунитета с вирусом. Однако, если ребенку назначили антибиотик и сыпь начала чесаться — это указывает на аллергическую реакцию к антибиотику (чаще всего это пенициллиновый ряд антибиотиков — ампициллин, амоксициллин), поскольку сыпь при мононуклеозе не чешется. Однако, наиболее важным симптомом инфекционного мононуклеоза, традиционно считают полиаденит. Она возникает как результат гиперплазии лимфоидной ткани. В большинстве случаев на миндалинах носоглотки и неба развиваются островковые наложения серого или беловато-желтоватого оттенка. Их консистенция рыхлая и бугристая, они легко удаляются. Кроме того, увеличиваются периферические лимфатические узлы. В них задерживается активно размножающийся вирус. Особенно интенсивно растут лимфоузлы на задней поверхности шеи: они становятся весьма заметными, когда ребенок поворачивает голову в стороны. Рядом расположенные лимфоузлы взаимосвязаны, и практически всегда их поражение носит двухсторонний характер. Пальпация лимфатических узлов не очень болезненна, они подвижны и не плотно контактируют с кожей. Иногда увеличиваются и лимфоузлы, находящиеся в брюшной полости - они сдавливают нервные окончания в этой области и провоцируют возникновение признаков острого живота. Это может привести к постановке неточного диагноза и проведению хирургической операции. Для инфекционного мононуклеоза характерна гепатоспленомегалия, то есть патологическое увеличение селезенки и печени. Эти органы очень чувствительны к заболеванию, поэтому изменения в них начинают происходить уже в первые дни после заражения. Селезенка может увеличиться настолько, что ее ткани не выдерживают давления, и она разрывается. Первые 2-4 недели наблюдается непрерывный рост размеров этих органов, в некоторой степени он продолжается и после выздоровления ребенка. Когда температура тела возвращается к физиологическим значениям, происходит нормализация состояния селезенки и печени. Диагностика заболеванияДля начала, чтобы подтвердить диагноз инфекционного мононуклеоза у ребенка, врач обычно назначает следующие анализы:
Диагностика детского инфекционного мононуклеоза довольна затруднена. Основными признаками развития заболевания считают тонзиллит, увеличенные лимфатические узлы, печень и селезенка, лихорадка. На глаз врач не может определить ангина у ребенка или инфекционный мононуклеоз, поэтому требуются серологические исследования. Гематологические изменения служат вторичным симптомом инфекционного мононуклеоза. Анализ крови при мононуклеозе у детей:
При дифференциации диагноза прежде всего, нужно отличить тонзиллит от ангины, исключить болезнь Боткина, острый лейкоз, лимфогранулематоз и дифтерию зева, которые имеют схожие симптомы. Для наиболее точного диагноза в сложных случаях проводят анализ определения титра антител к специфическому вирусу Эпштейна-Барра. Существуют также и быстрые современные методики лабораторных исследований, которые позволяют получить результат через максимально короткое время, например ПЦР. Лица, больные инфекционным мононуклеозом, подвергаются нескольким серологическим исследованиям, проводимым раз в несколько месяцев, на предмет определения наличия ВИЧ-инфекции, поскольку она также провоцирует повышенное содержание в крови мононуклеаров. Также при появлении симптомов ангины необходимо посетить отоларинголога и провести фарингоскопию, чтобы правильно определить причину возникновения этой болезни, так как она может быть разной этиологии. Как не заразиться от больного ребенка взрослым и другим детям?Если в семье есть ребенок или взрослый, который заболел инфекционным мононуклеозом, не заразиться остальным членам семьи будет достаточно сложно, не потому, что вирус очень заразен, а потому, что даже после выздоровления, переболевший ребенок или взрослый периодически может выделять вирус с частичками слюны в окружающую среду и остается вирусоносителем на всю жизнь. Поэтому необходимости в карантине при инфекционном мононуклеозе нет, даже если здоровые члены семьи в период болезни ребенка не инфицируются, наверняка, заражение произойдет позже, в период когда больной уже поправиться и вернется к обычному распорядку жизни. При легком протекании заболевания, не стоит изолировать ребенка и устанавливать карантин, он может вернуться в школу как только поправиться. Как лечить инфекционный мононуклеоз у детейНа сегодняшний день нет специфического лечения инфекционного мононуклеоза у детей, нет единой схемы терапии, нет противовирусного препарата, который бы эффективно подавлял активность вируса. Обычно заболевание лечится в домашних условиях, в тяжелых случаях в условиях стационара и рекомендован исключительно постельный режим. Клинические показания к госпитализации:
Существует несколько направлений лечения мононуклеоза у детей:
Прогноз и последствия мононуклеозаИнфекционный мононуклеоз у детей, как правило, имеет довольно благоприятный прогноз. Однако, главным условием отсутствия последствий и осложнений является своевременная диагностика лейкозов и регулярное наблюдение за изменением состава крови. Кроме того, очень важно следить за состоянием детей до их окончательного выздоровления. В одном клиническом исследовании, которое проводилось с целью выяснить длительность процесса восстановления детей и взрослых, перенесших мононуклеоз, участвовало 150 человек. В течении полугода за пациентами после перенесения вируса наблюдали врачи, за состоянием их здоровья. Результаты исследования следующие:
Поэтому, переболевшие дети нуждаются в диспансерном обследовании в течение следующих 6-12 месяцев, чтобы контролировать остаточные явления в крови. Осложнения инфекционного мононуклеоза возникают достаточно редко, однако наиболее распространенным среди них является воспаление печени, вызывающее желтуху и характеризующееся потемнением мочи и пожелтением кожных покровов. Одним из серьезнейших последствий мононуклеоза у детей является разрыв селезенки, но оно встречается в 1 случае из тысячи. Это происходит, когда развивается тромбоцитопения и перерастяжение лиенальной капсулы, влекущее за собой разрыв селезенки. Это чрезвычайно опасное состояние, при котором от внутреннего кровотечения ребенок может умереть. Другие осложнения, последствия в основном связаны с развитием на фоне мононуклеоза вторичной инфекции, преимущественно стрептококковой и стафилококковой. Также может появиться менингоэнцефалит, проявляющийся в обструкции дыхательных путей и увеличении миндалин, тяжелые формы гепатита и двусторонняя интерстициальная инфильтрация легких. Существует ряд научных исследований, которые установили связь вируса Эпштейна-Барр, с развитием некоторых видов рака, которые встречаются достаточно редко - это различные виды лимфомы. Однако, это совершенно не означает, что если ребенок переболел инфекционным мононуклеозом, как последствие у него может развиться рак. Лимфомы редкое заболевание и для развития онкологии обычно провоцирующим фактором является резкое снижение иммунитета по различным причинам. Стоит отметить, что мероприятий по специфической и эффективной профилактике инфекционного мононуклеоза в настоящий момент не существует.
zdravotvet.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |

 Инфекционный мононуклеоз — общее системное лимфопролиферативное заболевание, чаще всего вызванное вирусом Эпштейна-Барр. Toxoplasma gondii и другие вирусы (ЦМВ, вирус иммунодефицита человека и вирус герпеса человека типа 6, признанный причиной внезапной экзантемы) могут вызывать клинически подобные заболевания. Эти же этиологические агенты предположительно могут обусловливать развитие синдрома хронической усталости.
Инфекционный мононуклеоз — общее системное лимфопролиферативное заболевание, чаще всего вызванное вирусом Эпштейна-Барр. Toxoplasma gondii и другие вирусы (ЦМВ, вирус иммунодефицита человека и вирус герпеса человека типа 6, признанный причиной внезапной экзантемы) могут вызывать клинически подобные заболевания. Эти же этиологические агенты предположительно могут обусловливать развитие синдрома хронической усталости.