|
|
||||||||||
|
Неспецифический язвенный колит: можно ли вылечить навсегда 10456 0 11.11.2016. Антибиотики при някНеспецифический язвенный колит: можно ли вылечить навсегдаНеспецифический язвенный колит — один из самых загадочных гастроэнтерологических недугов. Точные причины его развития до сих пор не определены, но эффективные методы лечения, позволяющие максимально повысить качество жизни хронического больного, уже разработаны. 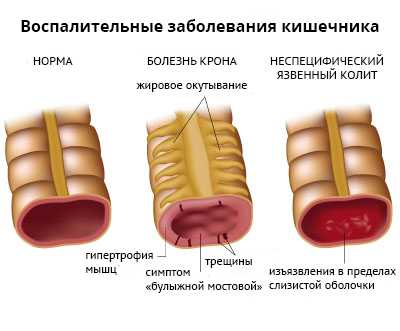 Неспецифический язвенный колит: можно ли вылечить навсегда Содержание материала Теории развития заболеванияПри неспецифическом язвенном колите страдает слизистая оболочка толстого кишечника. Она воспаляется, доставляя пациенту сильные болевые ощущения. В отличие от вирусных или инфекционных заболеваний, когда возбудитель попадает в организм извне, НЯК — патология аутоиммунная. Зарождается она внутри организма, при определенном сбое иммунной системы, точный характер которого пока не определен. Соответственно, нет возможности разработать профилактические меры, на 100% гарантирующие защиту от НЯК. Существуют лишь теории, позволяющие говорить о факторах риска:
 Неспецифический язвенный колит Диагноз «неспецифический язвенный колит» стремительно молодеет. Более 70% заболевших, по статистике последних двадцати лет — подростки и люди до 30 лет. Пенсионеры страдают от язвенного колита гораздо реже. Согласно последним статистическим данным, заболеваемость составляет 1 случай примерно на 14 тысяч человек.
 Неспецифический язвенный колит изнутри Можно ли излечиться насовсем?Этот вопрос волнует многих, кто впервые слышит свой диагноз. К сожалению, ни один врач, называющий себя профессионалом, не даст гарантии излечения. Дело в том, что НЯК — заболевание хроническое, а это значит, что недуг можно только «залечить», но не избавить от него полностью. Колит отличается циклическим течением, то есть рецидивы (периоды обострения) чередуются с месяцами застоя, когда болезнь себя почти не проявляет. Цель терапии при НЯК — максимально отодвинуть наступление рецидива, а при его наступлении — снизить остроту симптомов. Некоторые больные, узнав свой диагноз, впадают в панику, полагая, что остаток жизни придется провести на строгой диете. Между тем эмоциональное состояние пациента является немаловажным фактором, определяющим успешность терапии. Поэтому опускать руки ни в коем случае нельзя. Строгие ограничения в питании необходимы только при острой фазе болезни, в периоды ремиссии диета гораздо мягче. 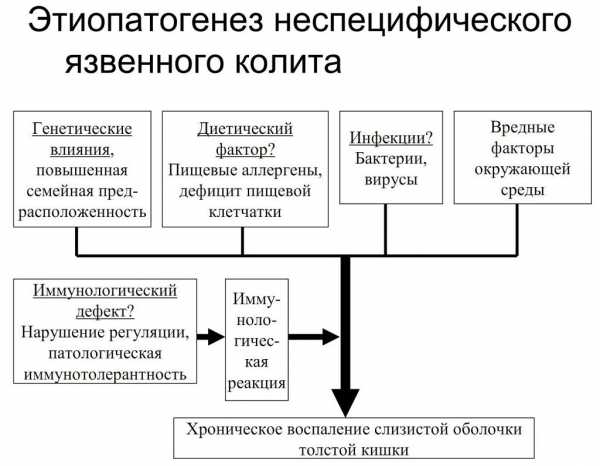 Этиопатогенез неспецифического язвенного колита Пути леченияПоиски эффективных методик лечения НЯК ведутся еще с 80-х годов прошлого века. В настоящее время наилучших результатов удалось добиться при комплексном подходе к терапии, сочетая разные пути лечения:
Практикуется также хирургическое лечение НЯК, но в последние годы наблюдается тенденция к замене оперативной терапии консервативной. 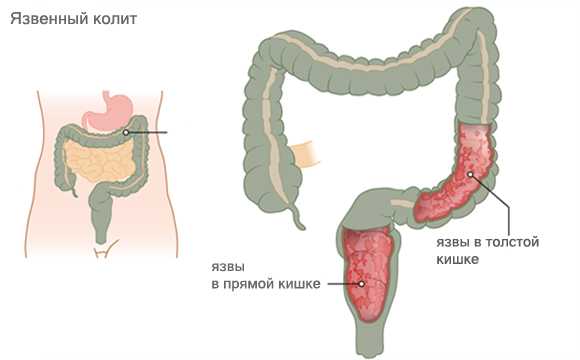 Язвенный колит План лечения разрабатывается на основании индивидуальных особенностей организма (пол, возраст, наличие других хронических недугов и т.д.). Терапия НЯК по общей схеме давно доказала свою неэффективность. Поэтому до назначения определенных препаратов или оперативного вмешательства пациент должен пройти длительное обследование. При невозможности полного излечения, терапия неспецифического язвенного колита ставит перед собой такие задачи:
Видео — Неспецифический язвенный колит: симптомы и лечениеМедикаментозная терапия при НЯКОсновной группой лекарств, назначаемых при лечении язвенного колита, являются противовоспалительные препараты. Их цель — остановить воспалительный процесс в слизистых толстого кишечника. 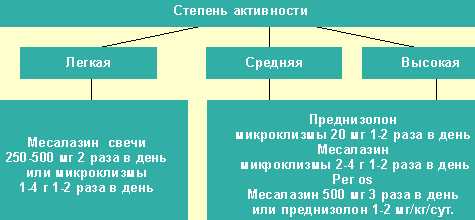 Лечение различных степеней язвенного колита
 Препарат Месакол назначается в дополнение к препаратам группы глюкокортикоидов Анализ эффективности того или иного противовоспалительного средства проводится в течение недели с момента приема. Если стабилизации состояния больного не наблюдается, препарат заменяют на другой. Снижение воспаления слизистой — главная, но не единственная задача, которую должен решить план терапии НЯК. В дополнение к противовоспалительным средствам лечащий врач может назначать лекарства следующих групп:
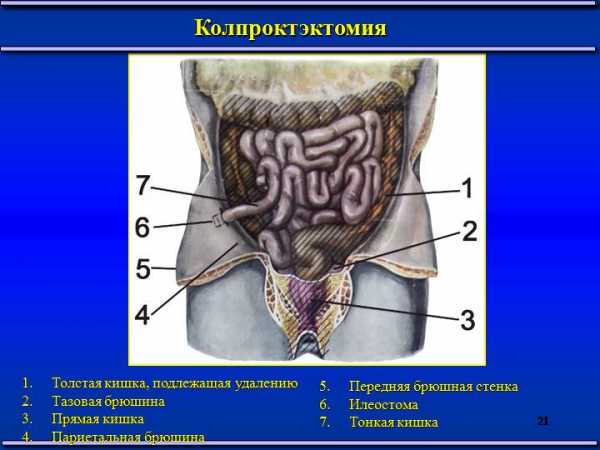
 Препарат Мальтофер для предотвращения железодефицитной анемии при тяжелых формах НЯК В зависимости от формы течения недуга и индивидуальной чувствительности к отдельным препаратам гастроэнтеролог может назначать как все вышеописанные средства, так и лекарства 1-2 групп. Когда нужна операцияВ настоящее время хирургическое вмешательство назначается в 10-15% всех случаев заболевания НЯК. В начале нулевых этот показатель был как минимум вдвое выше. Операция рекомендуется в крайних случаях, когда консервативное лечение оказалось безрезультатным и состояние больного ухудшается. На фоне НЯК может развиться злокачественная опухоль кишечника (колоректальный рак). Тогда операция необходима уже для спасения жизни пациента, а не для улучшения ее качества. Сейчас практикуются следующие виды оперативного вмешательства:
 Виды операций при НЯК Выбор той или иной методики оперативного вмешательства, как и в случае консервативного лечения, зависит от состояния больного и наличия сопутствующих заболеваний. Особенности диеты при НЯКПитание при язвенном колите предусматривает строгий контроль баланса питательных веществ в потребляемых продуктах. Превышение нормы углеводов или жиров в период ремиссии может привести к рецидиву. Поэтому визиты к диетологу, который будет корректировать меню в течение разных циклов болезни, обязательны.  Диетический стол №4 при неспецифическом язвенном колите При НЯК рекомендуется полностью убрать из рациона продукты, содержащие грубую клетчатку или молочный белок. Мучное повышает кишечную перистальтику, что при воспалении слизистых чревато резкой приступообразной болью. Что касается запрета на молочные продукты, то он обусловлен повышенной чувствительностью организма к белку, который содержится в них. Если у здоровых людей аллергия на этот белок подавляется иммунной системой, то при НЯК организм с этой задачей не справляется. Также под запретом сладости с высоким содержанием лактозы (шоколад, конфеты, различные сиропы и т.д.). Потребление овощей и фруктов в период обострения следует свести к минимуму. Яблоки и груши в запеченном виде разрешены только при стойкой ремиссии, цитрусовые лучше исключить вовсе. Основой рациона больного неспецифическим колитом в период острой фазы должны стать каши и бульоны. Мясо и рыба разрешены только в отварном или паровом виде, без корочки. Из гарниров, помимо каш, рекомендуется картофельное пюре мягкой консистенции. Яйца также разрешены, но только в виде парового омлета.  Список запрещенных и разрешенных продуктов при язвенном колите Главным принципом формирования меню в период ремиссии является оценка реакции организма на добавление того или иного продукта. Коррекция рациона производится только под контролем врача-гастроэнтеролога. Правильно подобранная схема лечения НЯК и соблюдение диеты обеспечивают стойкую, продолжительную ремиссию, при которой ограничения в питании сводятся к минимуму. Пример тысяч пациентов показал, что с неспецифическим язвенным колитом можно вести яркую, полноценную жизнь, качество которой зависит в первую очередь от желания соблюдать план лечения. Понравилась статья? Сохраните, чтобы не потерять! med-explorer.ru Лечение неспецифического язвенного колита - группы препаратовНеспецифический язвенный колит (сокращенно называют НЯК) является хроническим, рецидивирующим воспалительным расстройством толстой кишки, этиология которого до сих пор выясняется. Стратегии терапии заболевания в первую очередь направлены на борьбу с воспалением в период обострения, а также на поддержание организма пациента во время ремиссии. Разработка новых биологических методов терапии изнурительной болезни продолжается, ученые разрабатывают медикаменты для лечения неспецифического язвенного колита, которые способны за максимально короткий срок избавить пациентов от симптомов НЯКа. Медикаментозная терапияНесмотря на усилия со стороны ученых и проведение клинических исследований, существует небольшое количество медикаментов способных справиться с течением неспецифического язвенного колита кишечника. Лекарства, которыми лечат НЯК, назначают для преодоления рецидивов, контролирования воспаления, снижения риска развития рака. Назначение препаратов зависит от течения недуга. НЯК может быть легким, умеренным или тяжелым. Дозировка медикаментов тоже меняется в зависимости от тяжести. Фактически, успешность лечения заболевания зависит от количества лекарственного средства. Поэтому было разработано множество различных рецептур для определения действия препарата на недуг. Пациентам при язвенном колите приходится принимать большое количество таблеток для достижения целевой эффективности использования лекарств. После уменьшения проявлений курс терапии корректируется, это также важно, ведь используемые при НЯК препараты негативно влияют на другие системы организма. Текущие медицинские исследования проводятся для разработки новых более эффективных лекарств, они направлены на улучшение имеющихся медикаментов для получения оптимальных терапевтических результатов с максимальной безопасностью и минимальными побочными эффектами для пациентов, страдающих от неспецифического язвенного колита в кишке. Аминосалицилаты или медикаменты 5-АСКИспользование лекарственных средств этой группы позволяет добиться стойкой ремиссии в 80% случаев НЯК. Аминосалицилаты представляют собой наиболее распространенную линию лечения для больных с легким и умеренным течением язвенного колита. Лекарства 5-АСК считаются эффективными, как для лечения острого вида заболевания, так и для поддержания в период ремиссии. Медикаменты аминосалицилаты:
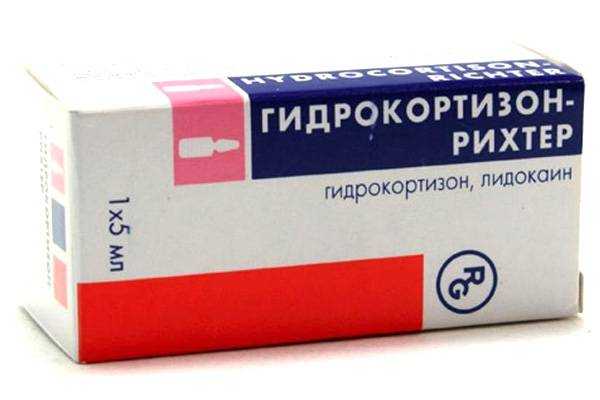
В дополнение к оральным препаратам 5-АСК также можно использовать свечи (об этом немного ниже). Лечение язвенного колита ректальными средствами позволяют быстрее избавиться от заболевания. КортикостероидыГлюкокортикостероиды предназначены для пациентов, испытавших рецидив заболевания. Лекарства данной группы также назначают пострадавшим, не реагирующим на 5-АСК или при умеренных и тяжелых течениях язвенного колита неспецифического характера. Их использование ограничено индукцией ремиссии, поскольку кортикостероиды не играют никакой роли в поддерживающей терапии. Препараты используют местно, устно или парентерально. Способ применения зависит от тяжести заболевания. Хотя кортикостероиды довольно эффективны в достижении ремиссии, их долгосрочное использование невозможно, по причине возникновения различных побочных эффектов, иногда серьезных и необратимых. Ограничения в дозировке препаратов следует соблюдать беспрекословно, они также необходимы, чтобы избежать наркотической зависимости. Для решения этой проблемы пациентам назначают биодоступные стероиды, такие как Буденозид и Беклометазондипропионат. Этот класс соединений включает кортикостероидные молекулы, которые оказывают меньше побочных эффектов и не вызывают зависимости. Что касается эффективности лечения, то клинические испытания показывают, что применение препаратов положительно сказывается на течении заболевания. Какие глюкокортикостероиды назначают при НЯК? Как принимать? Таблица. Способы применения кортикостероидов:
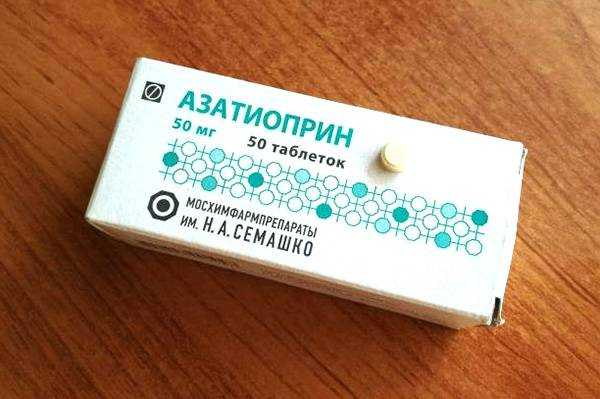
Лечение данными средствами противопоказано при повышенном артериальном давлении, герпесе, системных микозах, активных формах сифилиса и туберкулеза, вирусных поражениях глаз или глаукоме, в период лактации и беременности. ИммуномодуляторыДля лечения неспецифического язвенного колита могут назначить использование иммуномодулирующих лекарственных средств, в частности тиопурины и ингибиторы кальциневрина В. Чаще при НЯК назначают тиопуриновые медикаменты. Например, Азатиоприн и Меркаптопурин. Механизмы действия этих препаратов заключается в введении 6-тиогуанина в ДНК лейкоцитов вместо нормальных оснований нуклеиновой кислоты, таким образом, лекарства предотвращают развитие воспалительных реакций. Действие иммуномодулятора происходит медленно. Согласно клиническим показаниям тиопурины используют в период ремиссии и при остром течении. Использование Азатиоприна осложняется, если у пациента начали появляться побочные эффекты. Кроме того, было доказано, что долгосрочное применение тиопуринов может привести к развитию лимфомы (по этому вопросу еще ведутся исследования). Циклоспорин относится к семейству ингибиторов кальциневрина В, обладает способностью снижать активность IL-2, а также ингибировать пролиферацию и активацию Т-хелперных клеток. Препарат использовался как профилактическое средство при неспецифическом язвенном колите. Согласно исследованиям Циклоспорин дал хорошие результаты при кратковременном применении. Длительное использование лекарства может привести к почечной недостаточности и гипертонии. АнтибиотикиПрепараты, оказывающие антибактериальное действие, при неспецифическом язвенном колите назначают пациентам при угрозе возникновения токсического мегаколона (увеличение толстого кишечника), сепсисе с общей интоксикацией организма и образование метастатических абсцессов. Таблица. Перечень и способ применения препаратов:
Увеличивать дозировку антибактериальных препаратов самостоятельно нельзя. При появлении побочных эффектов применение медикаментов следует прекратить. Терапию НЯК проходят под наблюдением докторов и младшего медицинского персонала. После выписки из больницы пациенту назначают курс поддерживающего и противорецидивного лечения. proktolog-info.ru Неспецифический язвенный колит лечение | Заболевания толстой кишкиЛечение. Проблема лечения неспецифического язвенного колита далеко не разрешена. Радикальное хирургическое лечение неспецифического язвенного колита, заключающееся в тотальной колэктомии или резекции пораженной части толстой кишки, проводится по весьма строгим показаниям и рекомендуется большинством хирургов лишь при отсутствии эффекта от консервативной терапии (И. Ю. Юдин, 1968; Ш. М. Юхвидова и М. X. Левитан, 1969). Консервативная терапия неспецифического язвенного колита строится на знании отдельных звеньев его патогенеза и основных симптомов заболевания и должна быть индивидуализирована. Лечение обострения проводится, как правило, в стационаре и ставит перед собой задачу получения непосредственного положительного эффекта, т. е. достижения ремиссии в течении заболевания или значительного улучшения в состоянии больного. В период ремиссии необходимо систематическое диспансерное наблюдение и проведение поддерживающей терапии в амбулаторных условиях с целью предотвращения обострения заболевания. В истории консервативного лечения неспецифического язвенного колита различают два периода: эра до стероидной терапии и эра стероидов. Действительно, включение стероидных гормонов в арсенал терапевтических средств расширило возможности консервативного лечения этого заболевания (В. К. Карнаухов, 1963; С. М. Рысс, 1966; Ш. М. Юхвидова и М. X. Левитан, 1969; Korelitz и соавт., 1962). Однако и применение стероидных гормонов не решило полностью проблему лечения неспецифического язвенного колита: во-первых, не во всех случаях стероиды дают положительный эффект; во-вторых, положительный эффект данного обострения не исключает последующих обострений; в-третьих, длительное применение стероидных гормонов может привести к серьезным осложнениям. Эти обстоятельства, а также излишне широкое применение стероидных гормонов без четких к тому показаний вызвали негативизм в отношении к применению стероидов при неспецифическом язвенном колите. В вопросе о стероидной терапии неспецифического язвенного колита нельзя стоять на крайних точках зрения: только стероиды или полный отказ от стероидов. Наша позиция в этом вопросе может быть сформулирована так: желательно обойтись без применения стероидных гормонов, но если возникла необходимость, следует их назначать на длительные сроки, выбирая те дозы и способы введения, которые наиболее рациональны в данном конкретном случае. Наиболее рациональное двухэтапное консервативное лечение неспецифического язвенного колита: I этап — терапия без применения стероидных гормонов, которую получают все больные; II этап — стероидная терапия на фоне продолжающейся терапии I этапа. Терапия I этапа, т. е. без стероидных гормонов, включает ряд мероприятий и препаратов: 1. Диета с преобладанием белков (отварное мясо и рыба) и ограничением углеводов, жиров и клетчатки. В остром периоде больные получают механически и химически щадящую диету. Пресное молоко исключается полностью, молочнокислые продукты (двухсуточный кефир и творог) разрешаются при хорошей переносимости их. По мере затихания обострения в пищу добавляются каши, фрукты и овощи в отварном, а позднее — в сыром виде. У больных с поражением левого отдела толстой кишки и наклонностью к запорам в рацион добавляются сухофрукты (чернослив, изюм). В фазе ремиссии диета еще более расширяется с учетом индивидуальных особенностей больного, но количество углеводов остается ограниченным с целью уменьшения процессов брожения и во избежание их сенсибилизирующего влияния. 2. Десенсибилизирующие и антигистаминные средства применяются ежедневно в течение всего периода обострения (димедрол или супрастин по 2—3 раза в день), а также и в период ремиссии, но в меньших дозах (только на ночь). В качестве десенсибилизирующих средств могут быть применены также салицилаты, но менее длительно (1—2 недели) ввиду опасения побочного действия. 3. Витамины вводятся постоянно в больших дозах *: А, Е, аскорбиновая кислота, витамины группы В (в первую очередь В12, В6, фолиевая кислота), витамин К. Это требование обусловлено уменьшением содержания их в пище при строгой диете и нарушением синтеза микрофлорой кишечника при одновременном повышении потребности. 4. Средства, стимулирующие репаративные процессы, применяются только в острой стадии заболевания, применение их в фазе ремиссии не только не предотвращает, но может ускорить наступление обострения. При тяжелых формах заболевания, выраженной кровоточивости, анемизации предпочтительны гемотрансфузии. Переливание консервированной крови производится по 100—250 мл с интервалом в 3—4 дня до 5—8 раз. При отсутствии указанных показаний к гемотрансфузиям применяется алоэ или сыворотка Филатова в течение 2—3 недель. При поражении дистального отрезка прямой кишки хороший эффект дает местное применение метацила (метилурацила) в свечах в течение 1—2—3 недель (до полной эпителизации эрозий в области сфинктера). 5. Бактериостатические средства применяются с целью подавления вторичной инфекции. Наилучший эффект (уменьшение и исчезновение гнойных налетов на поверхности слизистой оболочки и абсцессов крипт и фолликулов) дает применение per os сульфаниламидов (этазол, фталазол, сульгин по 4,0 г в день), энтеросептол и мексаформ (по 4—8 таблеток в день). Следует учитывать встречающуюся иногда непереносимость энтеросептола. Удачным сочетанием антибактериального и десенсибилизирующего действия обладает салазопирин (асульфидин). Включение его в комплекс других мероприятий дает положительный эффект в случаях легких и средней тяжести. Нередко встречается непереносимость препарата (диспепсические явления, лейкопения), что не позволяет применять большие дозы. При хорошей переносимости салазопирин назначается по 1,0 г 3—6 раз в день в течение 2—3 недель, по достижении четкого положительного эффекта доза снижается до 2,0 г в день, и применение препарата может быть продолжено в течение нескольких месяцев в амбулаторных условиях с целью профилактики рецидивов заболевания. Применение антибиотиков при неспецифическом язвенном колите противопоказано, так как они вызывают перестройку микрофлоры кишечника, усугубляя дисбактериоз, и дают аллергические реакции. Оправдано только местное применение фурацилина в виде капельных клизм из 300—500 мл раствора 1 : 5000. Аллергическая реакция на фурацилин также возможна, но встречается крайне редко. Показанием к применению антибиотиков широкого спектра действия, вводимых парентерально, является лишь развитие сепсиса. 6. Препараты, нормализующие микрофлору кишечника, как колибактерин, мало эффективны в фазе обострения. Применение колибактерина в фазе затихающего обострения (по 2—4 дозы в сутки) и в фазе ремиссии позволяет у некоторых больных предотвратить обострение или смягчить его. 7. Лечебные клизмы могут быть применены в тех случаях, когда нет бурного воспаления слизистой оболочки прямой кишки с резкой кровоточивостью. При наличии обильного гнойного отделяемого применяются вышеописанные клизмы из раствора фурацилина. При отсутствии выраженной вторичной инфекции и вялости репаративных процессов положительный эффект дают микроклизмы из рыбьего жира или масла семян шиповника. Добавление бальзама Шостаковского, по нашим наблюдениям, не увеличивает эффективности клизм из рыбьего жира. В 50—60% случаев вышеописанная консервативная терапия (I этап) дает положительный эффект, т. е. обострение стихает, и наступает ремиссия. Показанием к терапии II этапа, т. е. включению стероидов на фоне терапии I этапа, является: 1) отсутствие . четкого положительного эффекта от терапии без стероидов в течение 3—4 недель; 2) бурное течение заболевания с высокой температурой, обильным отделением крови, тотальным поражением толстой кишки, т. е. случаи острой формы заболевания, где выжидательная тактика невозможна; 3) индивидуальный опыт в отношении данного больного, основанный на предшествующих госпитализациях, при которых терапия без стероидных гормонов была неэффективна (рис. 43). Рис. 43. Соотношение частоты различных показаний к применению стероидной терапии. Штриховка в сетку — отсутствие эффекта от 1-го этапа терапии; вертикальная — острое течение заболевания; горизонтальная — предшествующее применение стероидных гормонов; без штриховки — предшествующий клинический опыт в отношении данного больного. Основным противопоказанием к применению стероидов является перспектива необходимости хирургического вмешательства, так как на фоне стероидной терапии заживление операционных ран резко замедляется. Гипертоническая болезнь, язвенная болезнь и диабет являются относительным противопоказанием к стероидной терапии. При необходимости этой терапии следует применять соответствующее «прикрытие» из гипотензивных средств, викалина, диеты и ограничиваться местным применением стероидов (в виде клизмы). Дозы и пути введения стероидных гормонов зависят от клинических особенностей заболевания. Доза стероидных гормонов должна быть по возможности не большой, так как применяются они весьма длительно. В случаях средней тяжести следует начинать с дозы в 15 мг, в более тяжелых — с 20—25 мг преднизолона или адекватного количества другого препарата. При отсутствии терапевтического эффекта через 5—7 дней доза увеличивается еще на 5 мг. Так постепенно определяется та минимальная доза, которая дает четкий терапевтический эффект. Обычно достаточно 20 мг, но в отдельных случаях эффект получается только от 35—40 мг. Эта доза назначается больному на тот срок, который необходим для достижения состояния, близкого к ремиссии, в большинстве случаев это 1—3 недели. Затем доза стероидов постепенно снижается по 5 мг за 5—10 дней, составляя к моменту выписки из стационара 5—10 мг в день. Общая продолжительность применения стероидных гормонов в стационаре в большинстве случаев составляет 1 —1,5 месяца, но у отдельных больных достигает 3—4 месяцев. По выписке из стационара больной продолжает прием минимальной поддерживающей дозы стероидов (2,5—5,0 мг преднизолона) в течение 2—3 месяцев. При выборе метода введения стероидных гормонов следует учитывать прежде всего протяженность поражения толстой кишки. При левостороннем процессе хороший эффект дают лечебные клизмы. Эмульсия гидрокортизона вводится капельно с 100—300 мл физиологического раствора. Эффективная доза гидрокортизона составляет в большинстве случаев 60 мг (1/2 флакона), но нередко ее приходится увеличивать до 125 мг (1 флакон). При достижении положительного эффекта доза снижается. Введение стероидов в виде лечебной клизмы принципиально наиболее выгодно, так как создает достаточную концентрацию препарата в очаге поражения при малом общем воздействии на организм. Введение стероидов per clismam не целесообразно в случаях тотального поражения толстой кишки, а также при невозможности длительного удерживания клизмы. Наиболее распространенным является применение таблетированных препаратов стероидных гормонов, так как это технически просто и препарат легко дозируется, что особенно важно при длительном амбулаторном приеме стероидов. Следует учитывать, что при этом методе введения возрастает опасность нежелательного побочного действия стероидов. Из таблетированных препаратов с равным эффектом может быть применен преднизолон, дексаметазон, триамсинолон. В случаях длительного применения стероидов иногда наблюдается положительный эффект от смены препарата. Из методов парентерального введения применяется внутримышечное (гидрокортизон) и внутривенное (преднизолон). Внутримышечное введение гидрокортизона в тяжелых случаях тотального поражения бывает более эффективным, чем прием таблетированных препаратов per os, но у ослабленных больных могут развиваться абсцессы на месте инъекции эмульсии, поэтому длительное применение этого метода введения нежелательно. Внутривенное капельное введение преднизолона целесообразно в тяжелых случаях. Рациональна комбинация различных методов введения стероидных гормонов. Так, при недостаточном эффекте от лечебных клизм может быть добавлено одновременное парентеральное введение или прием таблетированных препаратов per os. Методы введения стероидных гормонов могут быть изменены в течение лечения больного: после получения четкого положительного эффекта от клизм с гидрокортизоном (при левостороннем процессе) или парентерального введения (при тотальном поражении) переходят на дачу таблетированного препарата, прием которого продолжается затем и в амбулаторных условиях в качестве противорецидивной терапии. Вышеописанная комплексная консервативная терапия у наблюдавшихся нами больных в 90% случаев дала положительный эффект: снятие явлений обострения с улучшением в состоянии больного или наступление клинической ремиссии. Следует подчеркнуть, что получение непосредственного положительного эффекта не гарантирует от наступления очередного обострения заболевания. На нашем материале продолжительность ремиссии в 2/3 случаев не превышает 1/2—1 года. Продолжение противорецидивной терапии по выписке из стационара удлиняет фазу ремиссии. Успехи консервативной терапии хотя и не разрешают проблему излечения от неспецифического язвенного колита, но позволяют уменьшить необходимость колэктомии. Вопрос о показаниях к хирургическому лечению неспецифического язвенного колита решается совместно терапевтом и хирургом. Абсолютным показанием к срочному оперативному вмешательству являются такие осложнения, как перфорация, синдром токсической дилатации, профузное кровотечение. Показанием к плановой колэктомии служит непрерывное течение или рецидивирующая форма с частыми обострениями, не поддающимися консервативной терапии ***. * Дозировка витаминов: витамин А — 100 000 ME, или 30—40 мг в день, внутрь или ректально; витамин Е — 100 мг внутримышечно, аскорбиновая кислота — 500 — 1000 мг парентерально; фолиевая кислота — 10—20 мг; витамин В12 — 200 ү ежедневно или 400 ү через день внутримышечно; витамин В6 — 50—100 мг парентерально; тиамин — 50 мг парентерально; рибофлавин по 0,1—0,2 внутрь х 3 или 0,012—0,015 парентерально; витамин К внутрь по 0,015 X 3 pro die в течение недели или внутримышечно в 0,3% растворе в дозах 60—90 мг pro die в течение 3—5 дней. Аскорбиновую кислоту, тиамин, витамин В6, рибофлавин, пантотеновую кислоту рекомендуется вводить внутривенно в 500 мл 5% раствора глюкозы капельным или струйным методом. ** По действию адекватны 5 мг преднизолона: 4 мг триамсинолона, 0,75 мг дексаметазона, 20 мг гидрокортизона, 25 мг кортизона. *** Вопросам хирургического лечения неспецифического язвенного колита посвящены отечественные монографии А. А. Васильева (1967), И. Ю. Юдина (1968), Ш. М. Юхвидовой и М. X. Левитана (1969). www.medical-enc.ru Лечение неспецифического язвенного колитаСт. 402 гр. л.ф. Н.Ш. Шаров. УИРС: « Лечение неспецифического язвенного колита». Больные с обострением НЯК подлежат госпитализации, желательно в специализированное гастроэнтерологическое или колопроктологическое отделение.Постельный режим показан в среднетяжелых и тяжелых формах болезни. Однако длительное назначение постельного режима нецелесообразно и неблагоприятно отражаются на физическом и психическом состоянии больных. Лечение неспецифического язвенного колита включает следующие компоненты: · Диетотерапия · Препараты базисной и вспомогательной терапии · Инфузионная терапия с целью детоксикации, коррекции белкового и водно-электролитного баланса, витамины. · Седативные препараты (малые транквилизаторы: элениум, седуксен) · Противодиарейная терапия: антихолинэргические препараты /противопоказаны при глаукоме/ (настойки и экстракты красавки, солутан, платифиллин), кодеин, вяжущие средства растительного происхождения (отвары из гранатовых корок, коры желудей, настои из плодов черемухи, ягод черники, корневищ змеевика, шишек серой ольхи). · Хирургическое лечение - показано при развитии осложнений и отсутствии эффекта от консервативной терапии. Диетотерапия. Одним из основных направлений в лечении неспецифического язвенного колита является коррекция адекватного питания и диетотерапия. В разгар болезни назначается диета № 4 или 4б. В период стихания острых явлений - поноса, болей в животе - больного переводят на непротертую диету. Следует подчеркнуть, что продолжительное соблюдение строгой диеты не содействует восстановлению нарушенного из-за болезни обмена веществ и сил больного. Необходимо стремиться, чтобы блюда были разнообразны и вкусны. Рекомендуются нежирные сорта мяса, вареном виде или приготовленные на пару, яйца, протертые каши поджаренный белый хлеб, сухое печенье. В диету необходимо включать грецкие орехи.В острой стадии заболевания рекомендуются отвары шиповника, черники, груш и других сладких и спелых ягод и фруктов, а также некоторые соки (апельсиновый, томатный). Принципы рационального питания должны исключать жаренные, жирные, соленые, острые блюда. Также в питание больного ребенка нельзя включать шоколад, бобовые продукты, грибы, фрукты и овощи, стимулирующие перистальтику (сливы, киви, курага, свекла). В период обострения ограничивается количество клетчатки, сладкого, соков. При длительной ремиссии рацион питания можно значительно расширить, однако молоко и молочные продукты противопоказаны на протяжении всей жизни. У многих больных неспецифическим язвенным колитом отмечается непереносимость различной пищи, особенно часто молока и молочных продуктов, поэтому исключение их из диеты может способствовать улучшению. В острой стадии болезни обильная пища недостаточно переваривается и всасывается, поэтому пищу следует давать небольшими порциями, но часто. При поносах интервалы между приемами пищи не должны превышать 2,5г ч. Ужинать рекомендуется не поздее 21 ч. При неспецифическом язвенном колите особенно страдает белковый обмен, поскольку резко нарушается всасывание белков в кишечнике, происходит их усиленный распад и увеличиваются потери с жидкими испражнениями. Обменные нарушения особенно быстро нарастают в период острой тяжелой атаки заболевания. В таких случаях назначают пищу, содержащую повышенное количество белков (130 - 150 г в день). В период тяжелой атаки неспецифического язвенного колита уменьшают также количество потребляемой внутрь жидкости, ориентируясь при этом на характер испражнений. Если они очень водянистые и обильные, ограничиваются 5 стаканами жидкости в день. Наряду с тем, что диета должна быть высокобелковой, она должна быть еще и низкоостаточной, т. е. не содержать грубую клетчатку. При возникновении острой токсической дилатации толстой кишки следует прекратить прием пищи в течение суток и назначить парентеральное питание. Медикаментозная терапия. Лечение практически всех форм НЯК (за исключением осложненных перфорацией, токсической дилятацией, профузным кровотечением) начинается с консервативных методов. Целью любого терапевтического воздействия является купирование воспаления, достижение ремиссии и поддержание ее на максимально продолжительный срок. Для лечения неспецифического язвенного колита в широкой практике применяют салазопрепараты (сульфасалазин, салазопирин, салазодиметоксин), препараты 5-аминосалициловой кислоты (месалазин и его аналоги под торговыми названиями – салофальк, мезакол, пентаса и др.) и кортикостероидные гормоны. Эти лекарственные препараты являются базовыми для лечения НЯК. Вспомогательная терапия включает иммуносупрессоры, ингибиторы лейкотриена В4, анестетики, стабилизаторы тучных клеток, иммуноглобулины, репаранты, цитопротекторы, антибактериальные препараты, антиоксиданты и никотин. Базисная терапия. Как правило, лечение начинается с назначения сульфасалазина или препаратов 5-АСК (за исключением тяжелых и распространенных форм НЯК). В 1942 году впервые был применен препарат сульфасалазин у больных с сочетанным поражение кишечника и крупных суставов, что дало выраженный положительный эффект: купирование артралгий и гемоколита. Сульфасалазин применяется в терапии неспецифического язвенного колита до настоящего времени. Однако его применение было ограничено большим количеством побочных эффектов, таких как гемолитическая анемия, нейтропения, лекарственный гепатит, синдром Стивенса-Джонсона, перикардит, интерстициальный нефрит, панкреатит. Частота побочных эффектов по данным разных авторов составляет от 5 до 55 %. В состав сульфасалазина входят месалазин (5-аминосалициловая кислота), который обладает противовоспалительным эффектом и сульфапиридин, который обеспечивает доставку месалазин в толстую кишку, в место локализации основного воспалительного процесса при неспецифическом язвенном колите. Сульфапиридин способствует развитию большого количества побочных эффектов. Многочисленные исследования в области разработки препаратов, содержащих месалазин, позволили в конце 70- начале 80-х годов создать препараты не содержащие сульфапиридин. Это привело к значительному снижению количество побочных эффектов, что позволило, в свою очередь, применять более высокие дозы месалазина и уменьшило необходимость применения кортикостероидов. Месалазин активен при местном контакте со слизистой оболочкой кишечника и его терапевтическая эффективность коррелируется с концентрацией в просвете кишечника. Эти особенности месалазина позволили разработать и успешно применять местную терапию в виде свечей, микроклизм как в острый период, так и при поддерживающей терапии. Препараты 5-АСК можно разделить на 3 группы. К первой группе относятся Сульфасалазин и Олсалазин, которые высвобождаются под действием кишечной флоры и действуют в толстой кишке. Ко второй группе можно отнести Мезакол, Салофальк, Ровазу. Высвобождение этих препаратов зависит от рН среды и их действие локализуется в терминальном отделе подвздошной кишки и в толстой кишке. К третьей группе относиться препарат Пентаса - который высвобождается медленно и действует на протяжении всего кишечника: | под действием кишечной флоры | толстая кишка | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| подвздошная кишка, толстая кишка | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Пентаса | медленное освобождение | тонкая и толстая кишки | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
mirznanii.com
Неспецифический язвенный колит (НЯК) : можно ли вылечиться навсегда?
1Лечебные мероприятия
Если начать лечить недуг на поздних этапах его появления, у пациента болезнь может перейти в хроническую форму. При этом справиться с заболеванием будет очень сложно. Тяжелые формы нередко провоцируют осложнение. К примеру, может быть злокачественное образование на толстой кишке, разрыв стенки кишечника и пр.
Современная медицина позволяет лечить неспецифический язвенный колит различными способами. Терапия может проводиться за счет медикаментов или при помощи оперативного вмешательства.
Среди показаний выделяют: переливание крови, введение жидкости в организм, поскольку наблюдается обезвоживание.
Питание пациента должно быть парентеральным, что дает возможность сократить степень негативного воздействия на слизистую оболочку кишечника.
В рамках терапии лекарственные средства подбирают каждому пациенту индивидуально. Их действие бывает разным:
- Способность остановить внутренние кровотечения.
- Нормализация баланса воды и соли (осуществляется прием инфузионных препаратов, медикаментов, которые эффективно борются с диареей).
- Сокращение отрицательного влияния на поверхность стенок кишечника, что позволяет регенерировать слой эпителия.
Когда правильно подобраны лекарственные средства, удается уменьшить срок лечебного курса. Организм практически не поражается токсинами. Если назначают антибиотики, в комплексе используют лактосредства.
При медикаментозной терапии 1 линии используют кортикостероиды, аминосалицилаты, а иммуносупрессоры подходят для лечения 2 линии. Активным компонентом аминосапицитов является 5-АСК, самым востребованным лекарством считается Месалазин. С помощью него удается результативно справиться с воспалением в кишечнике, обеспечить отсутствие признаков и симптоматики болезни. Среди кортикостероидов предпочтение отдают Будесониду. Он безопасен, может применяться длительно, позволяет поддерживать стойкую ремиссию у пациента.
Если необходим длительный курс лечения при 2 линии, лучше использовать Метотрексат. Он подходит тем пациентам, у которых диагностирована непереносимость азатиоприна. Этот препарат значительно ускорит лечение, а результат будет заметен намного быстрее. Средство используют путем внутримышечной инъекции или осуществляют прием внутрь. Обычно курс лечения этим препаратом составляет 2-4 недели. Недостаток средства: нет стойкого результата, высокая вероятность возникновения обострения даже через 6 месяцев.
Обеспечит быстрый эффект (через 6 дней) препарат Циклоспорин, но его действие слишком короткое. Именно поэтому он не является основным медикаментом терапии, а лишь служит промежуточным звеном, которое прерывает атаку и обеспечивает переход на иммунодепрессанты пролонгированного приема.
Хорошие результаты дает Инфликсимаб. Препарат отличается не только высокой действенностью, но и безопасностью. Его назначают для борьбы с активной формой НЯК. Инфликсимаб помогает избежать колэктомии, когда развивается острая, стероид-рефрактерная болезнь тяжелого типа. Этот препарат может контролировать течение болезни благодаря своим селективным действиям, которые нейтрализуют фактор некроза опухоли. После проведения численных исследований препарату присвоили высший уровень доказательности А. По данным исследованиям, терапия препаратом приводит не только к купированию тяжелых атак НЯК (стероидозависимая и стероидрезистентная форма), он индуцирует длительную ремиссию.
Разного рода нарушения функций толстой кишки при этом заболевании вызывают развитие других осложнений, к примеру синдром токсемии. Для избавления от таких проблем медики используют комплекс препаратов и методов:
- Антибактериальные средства.
- УФО аутокрови.
- Восстановление эубиоза.
- Гемосорбция.
Также парентерально вводят белковые медикаменты для нормализации нарушений обмена и действия стероидных гормонов. Это могут быть незаменимые аминокислоты, сывороточный альбумин и протеин плазмы.
2Хирургическое вмешательство
В некоторых случаях за счет правильно подобранных медикаментов удается справиться с проблемой полностью и вылечить НЯК. Однако если симптоматика не исчезает, то специалисты проводят хирургические операции.

Когда после обследования диагностирован НЯК, могут осуществляться операции 3 видов. При паллиативной операции не удаляется полностью слизистая и очаг с воспалительным процессом. Такой вид показан, если наблюдается локализация воспаления в разных участках, кишечник поражен не более чем на 55-60%.
Реконструктивное оперативное вмешательство предполагает удаление из организма всего кишечника, а вместо него ставят протез. Проводится такое мероприятие при слишком запущенной болезни.
Операция радикального типа может выполняться, когда орган существенно поражен, восстановить его сложно или невозможно. В процессе вмешательства в организм предусмотрена резекция частей кишечника, целостность органа со временем полностью возобновляется.
Доводить состояние до необратимых последствий нельзя. Лучше обойтись без хирургических вмешательств в организм. Но если другого выхода нет, то необходимо обращаться за помощью к квалифицированному специалисту. Важно учесть, что неправильно или некачественно проведенная операция может сделать человека инвалидом, вероятен даже смертельный исход (крайне редко).
3Процесс полного восстановления
Для полного излечения неспецифического язвенного колита после хирургического вмешательства и лечения лекарственными средствами больной должен пройти реабилитационный курс. Такое мероприятие может занять длительный период, он варьируется в каждом конкретном случае.
В процессе восстановления организма необходимо соблюдать диету. При этом из ежедневного рациона исключают отдельные продукты. Порции сокращать не следует, ведь организм нуждается в пополнении энергии и силах. Правильное питание заключается в отсутствии вреда для органов пищеварения. Можно есть нежирные бульоны, легкие супы, рыбные первые блюда. Употребляемое в пищу мясо должно быт нежирным. Разрешенная еда должна содержать в себе белки, которые хорошо и быстро усваиваются. Клетчатку из рациона лучше исключить (фрукты, овощи, особенно в свежем виде). Не стоит есть углеводы, хлебобулочные изделия, блюда, в которых присутствует любое тесто.

При правильном питании важно учитывать температуру блюд и употребляемых продуктов питания. Перед самим приемом пищи температура должна быть теплой. Слишком горячая и холодная еда причиняет вред. Холодные продукты медленней усваиваются, что провоцирует процессы брожения и расстройство органов пищеварения. Очень высокая температура вызывает дополнительное раздражающее действие на желудочно-кишечный тракт.
Во время восстановления организма назначают антибиотики. Инфузионное лечение подразумевает ввод жидкости в организм. Так удается полностью избавить пациента от обезвоживания, пополнить углеводный резерв, привести в норму водно-солевой баланс.
Чтобы помешать обезвоживанию после интенсивной терапии, скрепить жидкий стул, нужно использовать медикаменты с вяжущим действием. Чаще всего выбирают варианты синтетического происхождения или средства, изготовленные из растительных компонентов. Для поддерживающего лечения во многих случаях принимают специальные гормоны (кортикостероидные препараты).
При обнаружении симптоматики НЯК необходимо немедленно обратиться в медицинское учреждение и пройти обследование. Если не обратиться к специалисту, высокая вероятность получить тотальный колит.
Развитие фармацевтики и медицины позволяет справиться даже с самыми опасными болезнями. Однако каждый в ответе за свое здоровье, не нужно запускать недуг. Каждый курс терапии нужно начинать с похода в медицинское учреждение.
gastri.ru
Неспецифический язвенный колит | Справочник врача
Это наиболее тяжелая форма воспалительного заболевания толстого кишечника, сопровождающаяся некрозами слизистой оболочки, образованием язв, кишечным кровотечением, истощением организма, инфекцией. В ряде случаев эта форма заболевания считается процессом вторичным, например при иерсиниозе. Однако в последние годы неспецифический язвенный колит выделяется как самостоятельное заболевание и в определенных случаях относится к числу тяжелых аллергозов, приравнивается к диффузным заболеваниям соединительной ткани.
Этиология хронического неспецифического язвенного колита неизвестна. По данным Т. Ташева и соавт., причинами этого заболевания могут быть по крайней мере несколько факторов: инфекционный, аллергический, пищевой, неврогенный. Выявить значение каждого из них у больного не всегда удается, по-видимому, потому, что имеет место, как и при хронических заболеваниях другого характера, причинно-следственная цепная патологическая реакция. На основании этой точки зрения автор обосновывает идею о полиэтиологичности заболевания.
Дизентерийные бактерии, амебы или другие простейшие выявляются в кале у некоторых больных язвенным колитом, но выявляются редко. Воспалительный процесс возникает и поддерживается благодаря активности бактерий кишечной группы, стрептококков, стафилококков. Из язв можно выделить популяции бактерий, и трудно установить, какие из них. являются возбудителями заболевания.
Не ясна роль вирусов. Известно, что ряд вирусных заболеваний может вызывать острые энтероколиты. Вирусные инфекции значительно ухудшают течение неспецифического язвенного колита. Но эти наблюдения не могут быть доказательством вирусной этиологии заболевания.
При хроническом неспецифическом язвенном колите наблюдается непереносимость лекарств. Колиты могут возникнуть в результате дисбактериоза, токсического действия лекарств и в связи с васкулитом, приводящим к нарушению кровообращения в кишечнике. Е. А. Северова считает, что воспаление в желудочно-кишечном тракте (колиты, энтериты) лекарственного происхождения легкообратимы и быстро проходят после отмены плохо переносимого лекарства. При неспецифическом язвенном колите обнаруживаются антитела к тканям толстого кишечника. Имеются другие признаки нарушения тканевой иммунологической реактивности. На этом основании делается заключение, что в этиологии болезни лежит аллергия или иммунологическая перестройка организма с локализацией процесса по типу шокового органа в толстом кишечнике.
Опыты А. Д. Сперанского с раздражением вегетативных центров гипоталамуса стеклянными шариками показали, что язвы в толстом кишечнике способны появляться при повреждении нервной системы. Такого рода поражения в клинике связываются со стрессом.
Недостаток сведений относительно этиологии неспецифического язвенного колита затрудняет разработку вопросов его патогенеза. По-видимому, процесс разыгрывается следующим образом. В течение определенного времени идет подготовка организма к заболеванию: наступает переутомление нервной системы, нарушаются кортиковисцеральные и нервно-эндокринные взаимоотношения, снижается (или извращается) иммунологическая реактивность тканей толстого и тонкого кишечника, изменяются запасы в организме витаминов, нарушаются обменные процессы в тканях кишечника (возникает недостаточность протеолитических ферментов, понижается продукция лизоцима, муциназы и т. д.). В таких условиях кишечная микрофлора проявляет агрессивность, способствует возникновению воспаления и поддерживает его. Важным механизмом хронизации и углубления процесса являются аутоаллергические механизмы воспаления, нарушения микроциркуляции в тканях кишечника, снижение защитных свойств иммунных тканей и снижение активности иммунных реактивных процессов, благодаря чему воспалительный процесс распространяется на все стенки кишечника. Возникают осложнения — кровотечения, интоксикация, распространение инфекции, нарушение всасывания в тонком кишечнике, а это в свою очередь приводит к тяжелым нарушениям обменных процессов во всем организме, к расстройству его обеспечения питательными веществами и витаминами.
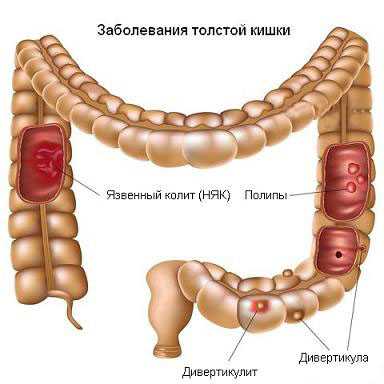
Клиническая картина хронического неспецифического язвенного колита. Основными признаками этого заболевания являются ректальные кровотечения, обнаруживающиеся как при поносах, так и при запорах. Кровотечения увеличиваются в периоды обострений заболевания и происходят из мелких язв, трещин слизистой оболочки кишечника. Большие кровопотери связаны с активным язвенно-некротическим процессом и крупными язвенными дефектами слизистой оболочки толстого кишечника. Скрытые кровотечения могут приводить к хронической гипохромной анемии. Кровь в кале обнаруживается с помощью реакции Грегерсена с бензидиновым реактивом.
Вторым важным признаком являются поносы — частый жидкий стул. В патогенезе этого явления лежат механизмы ускоренного продвижения кишечного содержимого и усиленное поступление в кишечник транссудата, выделяемого воспаленной слизистой оболочкой. Частота стула — от 3 до 20 раз в сутки. Диарея — характерный, но не обязательный признак неспецифического язвенного колита. Иногда возникают тенезмы.
Боли в животе обнаруживаются у 2/3 больных. Они связаны со спазмом толстого кишечника, распространением воспаления на серозную оболочку кишки (брюшину) и образованием реактивного перитонита. Боли в животе усиливаются перед стулом и стихают после дефекации.
Истощение наступает при длительном течении болезни, и особенно диареи. Кровотечения приводят к анемии. В крови обнаруживается нейтрофильный лейкоцитоз с токсической зернистостью нейтрофилов. СОЭ увеличена. Диспротеинемия. Выявляются нарушение синтеза альбуминов в печени, снижение ее антитоксической функции, нарушение липидного обмена. В анализах мочи — протеинурия, иногда гематурия и цилиндрурия. Суточный диурез уменьшен.
Заболевание возникает исподволь, незаметно. Поражения локализуются наиболее часто в прямой кишке, сигмовидной, левой (нисходящей) части толстого кишечника. Вначале процесс приобретает сегментарный характер. Воспалительный процесс распространяется обычно в проксимальном направлении на большую часть толстой кишки. У части больных можно установить, что в течение первых 1—2 мес заболевание протекает со слабовыраженными, часто неопределенными признаками, у части больных оно начинается как острый, тяжелый колит. Однако и в этих ранних случаях заболевания в кале больного обнаруживаются большое количество слизи, кровь и гной. При тяжелой интоксикации и выраженном поражении прямой кишки может быть слабость анального сфинктера, вследствие чего больной не в состоянии удерживать жидкие каловые массы.
Течение неспецифического язвенного колита длительное, рецидивирующее. Выделяется течение тяжелое, при котором частота стула превышает 5—6 и больше раз в сутки, кровь в кале видимая, временами повышается температура до 38 °С и выше. Обнаруживаются признаки интоксикации, похудания (снижение массы тела), развивается анемия, возникает тахикардия, СОЭ увеличена больше 30 мм в час. При средне-тяжелом течении колита указанные признаки выражены в значительно меньшей степени, реже поносы, нет анемии, масса тела нормальная или слегка снижена. Не наблюдается признаков интоксикации, или они выражены слабо. Легкая форма колита отмечается в том случае, если частота стула не больше 4 раз в сутки, кишечное кровотечение выражено слабо или отсутствует. В кале выявляются увеличенное количество слизи и большое количество лейкоцитов, иногда имеют место видимые признаки гноя.
В большинстве случаев неспецифический язвенный колит протекает как рецидивирующее заболевание, при котором отмечаются периоды ремиссии и обострения. У части больных колит приобретает стационарную, длительно текущую форму, реже неуклонно прогрессирует. Исход заболевания часто зависит от тяжести кишечного кровотечения или развития перитонита.
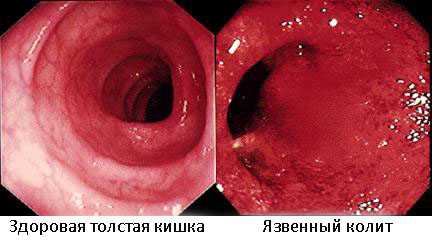
Эндоскопическим способом обнаруживаются признаки экссудативного воспаления, сопровождающиеся появлением слизистых, слизисто-гнойных, кровянистых, кровянисто-гнойных налетов, покрывающих язвы, слизистую оболочку. Имеют место отек и гиперемия слизистой оболочки. Она зернистого вида, местами атрофична, легкоранима и кровоточит при прикосновении тубуса ректоскопа. Язвы могут быть поверхностными, покрытыми кровянистыми фиброзными пленками, часто плотно держащимися за край слизистой оболочки. Они могут быть глубокими с подрытыми, инфильтрированными краями. В более раннем периоде болезни имеют место проктит и сигмоидит. В дальнейшем воспалительный процесс выявляется также и в слепой кишке.
Рентгенологическим способом обнаруживаются грубые изменения в толстом кишечнике воспалительного характера, язвы. В процессе заживления язь могут возникать спайки, стриктуры кишечника, нарушения эвакуации его содержимого.
Дифференциальная диагностика требуется в раннем, периоде заболевания. Отличить язвенный колит от дизентерийного помогают эпидемиологические и бактериологические данные.
Различие между неспецифическим язвенным колитом и болезнью Крона (гранулематозным энтероколитом) основывается на ряде признаков. При болезни Крона имеются выраженные перианальные поражения (отек слизистой, изъязвление кожи, нагноение в параректальной клетчатке, свищи). Прямая кишка вовлечена в патологический процесс у 1/2 больных. Она раздражена, наблюдаются гнойные налеты, слизистая оболочка приобретает вид «булыжной мостовой», обнаруживаются щелевидные язвы, кишка деформирована, отечна, но без контактной кровоточивости. Поражаются чаще правые отделы толстого кишечника. Образуются опухолевидные инфильтраты, а в ряде случаев — свищи. При язвенном неспецифическом колите кожа перианальной области не изменена, хотя может быть резко раздраженной из-за поноса. Слизистая прямой кишки нормальная только в период ремиссии болезни. Она поражена диффузно, легко кровоточит, вовлечена в патологический процесс больше левая половина кишки. При длительном течении колита обнаруживаются множественные язвы, спазм кишечника, трубкообразное его сужение, исчезающее в период ремиссии.
Амебный колит отличается от неспецифического язвенного колита тем, что при микроскопическом исследовании кала выявляются тканевые формы простейших Entamoeba histolytica. Амебы обнаруживаются нередко в процессе повторных исследований (в случае неудачи исследования повторяются 6—8 раз).
Ишемический колит развивается у людей среднего, пожилого и старческого возраста; наиболее часто поражается селезеночный изгиб толстого кишечника. При рентгенологическом исследовании в этом месте выявляются симптомы «пальцевых вдавлений», псевдодивертикулы. Остальные участки слизистой оболочки не изменены.
Лечение неспецифического язвенного колита комплексное. Применяются диетические методы, фармакотерапия, физиотерапия и в ряде случаев — хирургическое лечение. Прежде всего стремятся наиболее быстро ликвидировать острые проявления колита, что достигается назначением щадящей диеты, применением интенсивного комплексного лечения антибиотиками, сульфаниламидами, растворами глюкозы и другими средствами дезинтоксикационной терапии. Как и при других колитах, больные нуждаются в диете № 4, 2 или 5. Пища должна быть хорошо измельчена, витаминизирована, назначается дробными порциями 4—5 раз в сутки в теплом виде. Дается достаточное количество питья (чай, теплое молоко, компоты, кисели, минеральная вода).
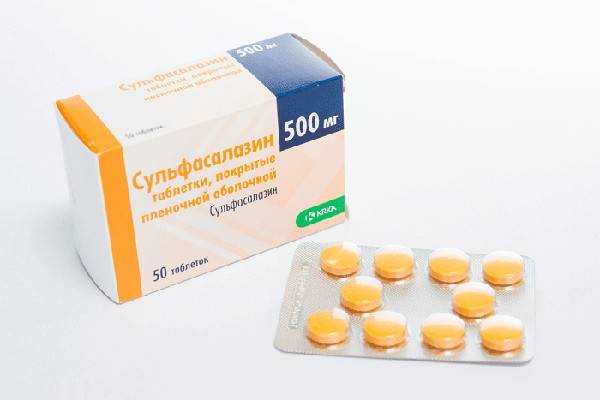
Сульфаниламидные препараты применяются наряду с антибиотиками и производными изохинолина. Сульфасалазин назначается больным со среднетяжелой формой по 3—8 г в сутки, с тяжелой формой — по ГО—12 г в сутки. Салазопиридазин обладает более выраженной антибактериальной активностью и используется по 1,5—2,0 г в сутки. Продолжительность лечения 2—4 нед. Эти препараты могут вызвать побочные действия — лихорадку, общее недомогание, кожные сыпи, которые исчезают после отмены лекарств. Они имеют в своем составе дериват салициловой кислоты и наряду с бактериостатическим действием оказывают и противовоспалительный эффект.
При наличии язв имеют место инфицирование стенок кишечника, проникновение инфекции в регионарные лимфатические узлы. Реже появляются признаки пиелонефрита, пневмонии, сепсиса. Наиболее эффективными в таких случаях считаются препараты хлормицетиновой группы. С определенным успехом используются тетрациклин, морфоциклин, тетраолеан, а также левомицетин, канамицин, ампициллин и др. Препараты применяются в общепринятых дозах. Продолжительность лечения — 7—10—14 дней (Е. А. Беюл).
Антипаразитарные средства — флагил, трихопол — применяются при подозрении на паразитарную этиологию заболевания (дизентерийные амебы, лямблии). Метронидазол угнетает жизнедеятельность анаэробной инфекции, содействует нормализации бактериального состава. микрофлоры кишечника. Метронидазол (клион, трихопол) не вызывает серьезных побочных влияний, хотя при их приеме наблюдаются потеря аппетита, сухость во рту, тошнота, рвота, у части больных бывают усиление поноса, крапивница и зуд. Метронидазол назначается по 0,25—0,5 г 3—4 раза в день (при необходимости дозу можно увеличить до 2,5 г в сутки), лечение продолжается 8—10 дней. В свечах препарат используется по 0,5 г 1 раз в сутки в течение 2—3 нед.
Иммуносупрессивная терапия преследует цель уменьшения активности аллергических и аутоиммунных механизмов воспаления. Применяются преднизолон (по 5—10 мг 3—4 раза в сутки), другие глюкокортикоидные препараты, азатиоприн (имуран) по 50—100 мг 2—3 раза в день, делагил — по 0,25 г 1—2 раза в сутки, а также антигистаминные средства (димедрол, пипольфен).
Иммуномодулирующие средства используются в последнее время с целью нормализации иммунологической реактивности организма. Наиболее часто применяется левамизол (декарис). Положительный эффект наблюдали при следующем режиме лечения: декарис назначался по 150 мг в день, 3 дня на курс. После 7-дневного перерыва курс лечения повторяли 2—3 раза. Однако данные об эффективности этого метода лечения довольно противоречивы.
Для уменьшения диареи и болевого синдрома используются но-шпа, папаверин, метацин, пробантин, а также кодеин фосфорнокислый или дифеноксилат (реасек, ломотил), которые действуют на гладкую мускулатуру кишечника, уменьшают боли и поносы. Подобный эффект достигается при помощи лоперамида (имодиума), производного дифеноксила-та. Он применяется по 6—8 мг в день в течение 2—3 нед.
При наличии невротических явлений и болевых ощущений в животе полезными являются снотворные, седативные средства и транквилизаторы (например, седуксен на ночь или фенобарбитал по 0,01—0,05 г 1—3 раза в день).
Дезинтокснкационная терапия проводится внутривенными вливаниями растворов глюкозы, солевых растворов, полиглюкина, неокомпенсана. Эти растворы применяются также для коррекции нарушений водного и электролитного обмена. Показано использование плазмы, а при анемии — крови или эритроцитарной массы.
С целью нормализации биоценоза кишечника применяется колибактерин (по 4—6 таблеток в день), бифидумбактерин, бификол, которые содержат лиофилизированные бактерии из группы кишечной палочки и бактерии бифидум, или полипротейный фаг.
Хирургические методы лечения показаны при кишечных кровотечениях и пенетрирующих язвах или разрывах кишечника и возникновении признаков перитонита, а также при развитии стойких стриктур кишечника с наличием признаков частичной его непроходимости. Длительное течение неспецифического язвенного колита значительно повышает риск рака кишечника.
Реабилитационное лечение осуществляется после курса стационарного лечения, при котором основной воспалительный процесс в толстом кишечнике закончился, но сохранились признаки астеноневротического синдрома, анемия, желудочно-кишечная дисфункция. Лечение осуществляется в поликлинике. Применяются лечебная диета (в диетических столовых), различные виды теплолечения (парафин, озокерит) и ванны. При необходимости (железодефицитная анемия после кишечных кровопотерь) продолжается лечение препаратами железа, а при возбуждении и раздражительности — лечение транквилизаторами. При таких состояниях показано санаторно-курортное лечение в основном на местных курортах. Если общее состояние больного хорошее, можно послать его на более отдаленные курорты, где осуществляется лечение минеральными водами и грязями. При затянувшейся астении используются лечение минеральными ваннами и физические упражнения.
Диспансерное наблюдение за больными, страдающими хроническим неспецифическим язвенным колитом, ведется постоянно. В период ремиссии обследование больного проводится 1 раз в год. Кроме общепринятых исследований крови, мочи, сахара в крови, рентгеноскопии грудной клетки выполняются копрологические исследования, рентгенологическое исследование желудка и кишечника, при необходимости — ректороманоскопия или колоноскопия и др. Если у больного наблюдается неустойчивый стул, появляется временами кровь в кале, усиливаются боли в животе, он госпитализируется в гастроэнтерологическое отделение. Профилактическое сезонное лечение проводится в том случае, если обострения колита имеют сезонную зависимость. Оно осуществляется в поликлинических условиях или в санатории. В поликлиниках применяются физиотерапевтические методы, витамины, назначаются лечебные диеты.
spravr.ru
г.Самара, ул. Димитрова 131 [email protected] |
 |