|
|
||||||||||
|
Современные методы лечения энуреза при нарушениях мочеиспускания у детей. Антибиотики при энурезе у детейСовременные методы лечения энуреза при нарушениях мочеиспускания у детей | #09/09"В человеке все должно быть прекрасно…" А если гармония с миром нарушается таким страданием, как недержание мочи, что делать? Проблема современной диагностики причин и лечения энуреза у детей относится к числу важнейших социальных и медицинских аспектов. Международной классификацией болезней Х пересмотра (1995) энурез неорганической природы определяется как стойкое непроизвольное мочеиспускание днем и (или) ночью, не соответствующее психологическому возрасту ребенка [1]. Принято считать, что данная проблема приобретает клиническое значение с 5 лет [2, 6, 7]. При первичном (персистирующем) энурезе отсутствует предшествующий контроль за опорожнением мочевого пузыря. Вторичный (приобретенный, рецидивирующий) энурез, возникший после периода стабильного контроля за мочеиспусканием (не менее 6 месяцев), чаще всего свидетельствует о влиянии дополнительных патологических факторов (урологических, неврологических). Распространенность энуреза у детей в возрасте 4–15 лет по данным разных авторов колеблется от 2,3% до 30%. У 8–10% детей с ночным недержанием мочи в подростковом и взрослом возрасте сохраняются расстройства мочеиспускания днем, что нередко приводит к развитию психопатологических расстройств, значительному снижению качества жизни и требует длительного лечения. О социальном значении энуреза свидетельствуют следующие цифры: 61% родителей считают мочеиспускание в постель серьезной проблемой, а 1/3 из них наказывают детей за это. Определена полиэтиологичная природа ночного энуреза и невозможность, в большинстве случаев, выявления очевидной причины [3, 12, 14, 15]. Существует несколько гипотез о происхождении энуреза:
Задержка созревания нервной системы наиболее популярная гипотеза этиопатогенеза энуреза. Согласно этой концепции, незрелость центральной нервной системы (ЦНС) приводит к нарушению регуляции функций различных систем организма. По данным антенатальной медицины важными предрасполагающими факторами, формирующими задержку темпов созревания, являются раннее органическое поражение головного мозга гипоксического и травматического генеза, вызванное патологическим течением беременности и родов, а также травмы ЦНС и нейроинфекции [18, 21, 22, 25]. Клиническим проявлением постгипоксической церебральной недостаточности на органном уровне является симптомокомплекс расстройств вегетативной нервной системы в виде нейрогенных дисфункций мочевого пузыря, нарушений регуляции почечного кровотока и, по данным ряда авторов, циркадного ритма секреции вазопрессина [28]. Подтверждением данной гипотезы являются высокие темпы спонтанных ремиссий энуреза — у 10–15% детей в год [7, 16]. Урологическими исследованиями последних лет установлено, что в 5–10% случаев энурез является наиболее ярким, а порой и единственным симптомом неблагополучия в мочевой системе [49, 50]. Под маской энуреза могут скрываться пороки развития органов мочевыводящей системы, миелодисплазия, дисфункции мочевого пузыря, пузырно-мочеточниковый рефлюкс и др. Результаты исследований по изучению роли нарушений мочеиспускания в формировании энуреза весьма противоречивы. J. P. Norgaard et al. (1997) отмечают, что первичный ночной энурез в 85% случаев является моносимптомным, а нестабильность мочевого пузыря у этих детей имеет место в 16%. По данным Центра патологии мочеиспускания Московского НИИ педиатрии и детской хирургии расстройства функции мочевого пузыря нейрогенного генеза являются одной из ведущих причин вторичной природы энуреза, а моносимптомный энурез встречается всего в 3,9% случаев (Е. Л. Вишневский с соавт., 2005, Тюмень). В норме становление функции контроля над мочеиспусканием можно представить следующими характеристиками: В первые месяцы жизни мочеиспускание происходит полностью рефлекторно — прямая парасимпатическая стимуляция. Период наполнения сменяется неконтролируемым опорожнением. В возрасте 1–2 лет информация достигает коры головного мозга. Ребенок учится управлять мочеиспусканием.
Расстройства функции мочевого пузыря при энурезе проявляются клинически, в первую очередь, в виде гиперактивного мочевого пузыря, представляющего собой полный или неполный синдром императивного мочеиспускания (поллакиурия, императивные позывы, императивное недержание мочи, ноктурия). Считается, что ночной энурез у детей в структуре данного симптомокомплекса является эквивалентом ноктурии у взрослых. Нарушения реакции активации во время сна. Ряд авторов рассматривают энурез как патологический феномен сна и считают глубокий сон причиной энуреза. Нарушения ритма секреции антидиуретического гормона и ночная полиурия. У здоровых лиц существует выраженная циркадная (суточная) вариация выделения мочи и ее плотности. Ночное повышение секреции вазопрессина приводит к снижению выработки мочи в ночное время. При нарушении секреции антидиуретического гормона ночью выделяются большие объемы мочи низкой плотности. Более чем у 75% детей с энурезом отмечается ночная полиурия. Генетические факторы. 75% родственников первой степени родства пациентов с энурезом также страдают этим расстройством. Локус, ответственный за развитие ночного энуреза, идентифицирован на длинном плече 12 хромосомы. Тип наследования энуреза — аутосомно-доминантный. Социально-психологические факторы и стресс. Доказано, что стрессы (развод или смерть родителей, частые конфликты в семье), особенно в первые 4–6 лет жизни ребенка, наносят глубокую травму психике ребенка, которая может реализоваться энурезом в качестве реакции протеста родителям и психотравмирующей ситуации. Установлен несомненный факт: после излечения от энуреза у детей наблюдаются обычно положительные психологические изменения [61]. Диагностика При первичном обращении ребенка к врачу с жалобой на ночное недержание мочи, в первую очередь, необходимо исключить порок развития мочевого тракта и позвоночника, инфекционно-воспалительные заболевания мочевыделительной системы, заболевания центральной нервной системы, диабет. Важную роль в определении этиологии энуреза и выборе лечебной тактики играет анамнез. Особое внимание следует уделять изучению акушерского анамнеза, в частности, наличию угрозы прерывания беременности, гестоза, анемии, маловодия, многоводия, хронической внутриутробной гипоксии плода, задержки внутриутробного развития, асфиксии в родах. Выясняются особенности развития ребенка первые три года жизни (ушибы, сотрясения головного и спинного мозга, нейроинфекции, операции на ЦНС и других органах). С. Я. Долецкий (1984) указывал, что травма головного и спинного мозга, нанесенная органу, находящемуся в состоянии быстрого развития и дозревания, прогностически особенно неблагоприятна [18]. Большое значение придается выяснению стиля воспитания, требований родителей к формированию навыков опрятности у ребенка, наличию лейкоцитурии, запоров, энкопреза. Определяют генетическую предрасположенность, характер недержания мочи, частоту эпизодов и тип энуреза; факторы, предшествовавшие началу заболевания (психическая травма, нервное потрясение, переохлаждение, острое заболевание с повышением температуры тела, с изменениями или без них в анализах мочи), характер ночного сна ребенка, наличие патологических феноменов сна в виде снохождения, сноговорения, бруксизма (скрип зубами). Детальная, тщательная история больного энурезом позволит избежать многих ненужных обследований. Основополагающая роль в диагностике нарушений функции мочевого пузыря отводится клиническому анализу мочеиспускания. Функция мочевого пузыря оценивается путем регистрации ритма спонтанных мочеиспусканий в течение 2–3 дней, заполняются специальные таблицы, позволяющие выявить «зрелый тип мочеиспускания» и синдром императивного мочеиспускания [28]. Учитываются также показатели физического и психического развития ребенка. При физикальном осмотре исследуются органы брюшной полости и урогенитальной системы. Проводится осмотр поясничной области с целью выявления эпителиальных втяжений, оволосения кожных покровов в области крестца, указывающих на возможность аномалий строения позвоночника и спинного мозга [64]. При исследовании неврологического статуса обращают внимание на состояние двигательной, чувствительной, рефлекторной сферы (обязательно исследуются чувствительность в области промежности и тонус анального сфинктера) [22, 33]. Производится серия анализов мочи, а при необходимости — бактериологическое исследование. Уже на этой стадии можно определить предполагаемую причину энуреза и дальнейшую тактику обследования. Нарушения функции мочевого пузыря в виде частых (более 8 раз в сутки), редких (менее 5 раз в сутки) мочеиспусканий, императивных (внезапно возникших сильных) позывов на мочеиспускание, признаков «незрелого мочеиспускания» у ребенка старше четырех лет, дневной энурез и лейкоцитурия являются показаниями для проведения углубленного обследования. Таким детям необходимо провести ультрасонографию почек и мочевого пузыря, измерение остаточной мочи, урофлоуметрию, рентген люмбосакрального отдела позвоночника, микционную цистоуретрографию. При вторичном энурезе следует выполнить уродинамическое обследование. По показаниям проводятся экскреторная урография, цистоскопия, электроэнцефалография и психологическое консультирование. В идеале пациенты с энурезом при выявлении урологической патологии должны направляться в соответствующие центры для дальнейшего обследования и лечения у детского уролога. Если это невозможно, то другие специалисты, проявляющие интерес к этой области медицины, могут кооперативно помочь таким пациентам. Анализ литературы и собственный опыт наблюдения за более чем 3000 больных, страдающих энурезом, позволили выявить факторы, формирующие дисфункции мочевого пузыря и энурез, и обосновать новые подходы к выбору лечения данного заболевания с позиции его патогенеза. Комплексная программа лечения и реабилитации детей, страдающих энурезом, явилась результатом обобщения опыта работы команды специалистов: урологов, психоневрологов, реабилитологов, психологов и самих родителей ребенка, которые являлись полноправными членами команды. Координирующим звеном в этой технологической цепочке является врач-уролог. За последние пять лет на базе Саратовской областной детской клинической больницы обследовано 379 больных энурезом в возрасте 5–17 лет (63% мальчиков и 37% девочек). В зависимости от причин энуреза больные были разделены на три группы: с нейрогенными дисфункциями мочевого пузыря (54%), пороками развития мочевой системы (35%) и первичным моносимптомным энурезом (11%). Проведенные исследования показали, что клиническая картина дисфункции мочевого пузыря при энурезе представлена как изолированным непроизвольным мочеиспусканием во время сна при первичном моносимптомном ночном энурезе, так и его сочетанием с полным и неполным синдромом императивного мочеиспускания. Наиболее значимыми факторами, формирующими дисфункцию мочевого пузыря и энурез, явились средний эффективный объем мочевого пузыря, число мочеиспусканий в сутки, задержка формирования «зрелого» волевого контроля мочеиспускания, императивные позывы (р < 0,01). Было отмечено, что дисфункции мочевого пузыря и энурез формируются под воздействием негативных факторов перинатального периода и периода первых трех лет жизни ребенка (р < 0,05). Изучение характеристик энуреза позволило выявить маркеры урологической патологии и нейрогенной дисфункции мочевого пузыря. К ним относятся: высокая частота эпизодов энуреза на протяжении ночи (более двух раз), прерывистый характер течения с увеличением частоты энуреза на фоне манифестного проявления или обострения инфекции мочевых путей, возможность вторичного происхождения энуреза, максимальные отклонения в формировании «зрелого» волевого контроля мочеиспускания (р < 0,01). Лечение Комплексное лечение было направленно на уменьшение эпизодов энуреза и частоты мочеиспусканий, увеличение эффективного объема мочевого пузыря и продолжительности периода ремиссии энуреза. Продолжительность и кратность курсов терапии были индивидуальными. С учетом этиопатогенетических факторов, влияющих на формирование дисфункции мочевого пузыря и энуреза (перинатальная патология, гипоксия и нарушение биоэнергетики детрузора), начинали с метаболически активных энерготропных средств, повышающих энергетический потенциал мозга и улучшающих гемодинамику ЦНС и мочевого пузыря, таких как Кортексин (комплекс L-аминокислот и полипептидов), Пантокальцин (гопантеновая кислота) и Элькар (левокарнитин). Выбор препаратов был обусловлен широким применением их в неврологической практике для устранения последствий перинатальных поражений ЦНС. Кортексин (МНН — полипептиды коры головного мозга скота) представляет собой комплексный полипептидный препарат. В аминокислотном составе пептидов Кортексина преобладает наличие глутаминовой, аспарагиновой кислоты, пролина и аланина. Содержащиеся микроэлементы (цинк, марганец, селен, медь, магний и др.) играют важную роль в жизни нейронов и формировании механизмов нейропротекции. Следует отметить, что витаминная составляющая Кортексина (В1, В2, РР, А, Е) представлена в оптимально сбалансированном для функции нейронов соотношении. Кортексин обладает ноотропным, метаболическим, нейропротекторным, противосудорожным действиями. Препарат вводился внутримышечно в дозе 10 мг в сутки, однократно. Продолжительность лечения — 10 дней. В динамике лечения проводили клиническую оценку функции мочевого пузыря по таблицам Е. Л. Вишневского (2001), уровень личностной тревоги определяли по методике Спилбергера. К концу лечения у 85,7% больных зарегистрирована положительная динамика энуреза, адаптационной способности детрузора мочевого пузыря и снижение уровня тревожности. Достоверно увеличился среднеэффективный объем мочевого пузыря, уменьшились число мочеиспусканий и степень выраженности качественных признаков задержки формирования «зрелого типа мочеиспускания», уровень ситуативной тревожности снизился до среднего и нормального. В два раза сократилась частота эпизодов энуреза как на протяжении ночи, так и в течение недели (p < 0,05). У 8 больных энурез прекратился после первого курса лечения. Пантокальцин (МНН — гопантеновая кислота) — известный ноотропный препарат с широким спектром действия. Пантокальцин — агонист ГАМКв-рецепторов. Препарат обладает антигипоксическим, антиоксидантным, ноотропным и нейрометаболитным действием. Пантокальцин нормализует вегетативные нарушения, улучшает церебральную гемодинамику, увеличивает эффективный объем мочевого пузыря, уменьшает число мочеиспусканий, устраняет (уменьшает) императивные позывы и недержание мочи. Прием препарата осуществлялся в дозировке по 25–50 мг (в зависимости от возраста) три раза в сутки в утренние и дневные часы на протяжении 60 дней. Побочных эффектов выявлено не было. По окончании курса лечения у 91% больных отмечалась положительная динамика в виде редукции нервно-психических расстройств, таких как повышенная аффективная возбудимость, раздражительность, психомоторная расторможенность, агрессивность (p < 0,05). Пациенты указывали, что на фоне приема Пантокальцина повысилась устойчивость к нервно-психическим и физическим нагрузкам, уменьшились конфликтные ситуации в отношениях со сверстниками и родителями. Средняя продолжительность ремиссии энуреза составила 97,3 ± 21,2 дня (до лечения — 10,5 ± 3,8 дня) (p < 0,05). Левокарнитин, или L-карнитин, — природная субстанция, продуцируемая организмом, имеющая смешанную структуру деривата аминокислоты, родственная витаминам группы В. Карнитин прямо или косвенно участвует в метаболизме жирных кислот, глюкозы, кетоновых тел и аминокислот, способствуя процессу энергообразования. Применялся левокарнитин (Элькар) в дозировке 20–30 мг/кг/сут, продолжительностью не менее 1 месяца. Большое внимание на первом этапе уделялось психокоррекции, которая проводилась индивидуально или в групповой форме и была направлена на выявление и разрешение внутренних конфликтов самих родителей и детей. Согласно рекомендациям Европейской ассоциации урологов лечение гиперактивного мочевого пузыря в качестве монотерапии или в комплексе с метаболическими средствами проводили оксибутинином (Дриптан) — препаратом антимускаринового действия. Среди антимускариновых препаратов Дриптан является единственным официально разрешенным к применению у детей старше 5 лет на российском рынке. Продолжительность лечения Дриптаном первоначально составила один месяц. В последующем по показаниям проводились повторные курсы. Степень расстройств мочеиспускания у больных была максимально выраженной. После первого курса лечения энурез исчез у 82%. Увеличение эффективного объема мочевого пузыря, уменьшение числа мочеиспусканий, исчезновение и значительное уменьшение выраженности императивных позывов, императивного недержания мочи отмечалось у всех пациентов. Максимальная эффективность действия препарата была отмечена у больных с полным синдромом императивного мочеиспускания (p < 0,05). При наличии ночной полиурии проводили терапию десмопрессином (Минирин) — синтетическим аналогом вазопрессина. Исследование влияния десмопрессина на резервуарную функцию мочевого пузыря и энурез у больных с гиперактивным мочевым пузырем показало, что у этих детей на фоне лечения отмечается увеличение среднего эффективного объема мочевого пузыря, снижение внутрипузырного давления и прекращение энуреза. Полученные результаты явились основанием для продолжения лечения в дальнейшем в течение 3,5–6,5 мес. Помимо таблетированной формы десмопрессина (Минирин) имеется возможность использования назальной формы в виде спрея (Пресайнекс). Для эмпирической антибактериальной терапии пиелонефрита на амбулаторном этапе предпочтение отдавали пероральным формам «защищенных» пенициллинов и цефалоспоринов третьего поколения, обладающих бактерицидным действием, таких как оригинальный препарат Аугментин (амоксициллина клавуланат) и Супракс (цефиксим). При неосложненной инфекции мочевых путей, для длительной противорецидивной терапии, а также для потенцирования действия антибиотиков применяли Фурамаг 50 мг (фуразидин) и растительный препарат Канефрон Н. Концентрация Фурамага в моче в 3 раза выше, чем у Фурагина (фуразидин), а токсичность в 8,3 раза ниже, чем у Фурадонина (нитрофурантоин). Резистентность к Фурамагу развивается гораздо медленней, чем к другим антибактериальным препаратам. Препарат обладает высокой биодоступностью. Благодаря фармакологическим свойствам составляющих Канефрона Н (золототысячник, любисток, розмарин), действие его многогранно и разнонаправлено. С иммуномодулирующей целью подросткам с рецидивирующим течением пиелонефрита назначали препарат рекомбинантного интерферона альфа-2 Генферон в свечах. Входящий в состав препарата таурин выполняет функцию нейромедиатора, тормозящего синаптическую передачу. Он играет большую роль в липидном обмене, способствует оптимизации энергетических и обменных процессов. По показаниям проводилась оперативная коррекция аномалий развития органов мочевой системы для восстановления уродинамики верхних и нижних мочевых путей. Физиотерапия сохраняет важные позиции в качестве элемента комплексной терапии гиперактивного мочевого пузыря и энуреза. Из физических факторов применяли регионарную гипертермию мочевого пузыря, суть которой состоит в 20–30-минутных сеансах глубокого его прогревания в надлобковой области с помощью парафина (или термохимической грелки). Прогревание может быть заменено магнитотерапией (лучше бегущим магнитным полем) в проекции мочевого пузыря. Такое воздействие обладает миорелаксирующим влиянием на стенку мочевого пузыря и сфинктер. Более высокий клинический результат достигается при сочетании местных методик воздействия с центральными. С этой целью нами применялась новая методика транскраниальной магнитотерапии бегущим магнитным полем по битемпоральной методике (приставка «Оголовье» к физиотерапевтическому аппарату «АМО-АТОС» или урологическому АМУС-01-«Интрамаг»). Такое воздействие обладает, с одной стороны, ноотропным эффектом, а с другой — оказывает воздействие на «парацентральную дольку» коры головного мозга, устраняя дисбаланс в детрузорно-сфинктерных отношениях [71]. Нашими исследованиями показано, что на фоне транскраниальной магнитотерапии балльная оценка клинической симптоматики императивного мочеиспускания снизилась в 1,3 раза относительно контроля, частота энуреза — в 1,7 раза. Эффективность результатов лечения оценивалась по динамике частоты энуреза и факторов, формирующих нейрогенную дисфункцию мочевого пузыря. Длительность катамнеза составила 5 лет. После проведения комплексной терапии был достигнут суммарный положительный результат в 97% случаев. Выздоровление наступило в 47% случаев. В 43% произошло уменьшение частоты эпизодов энуреза более чем в 2 раза. Кратковременный эффект на фоне лечения с последующим рецидивом отмечался у 7% пациентов. Неэффективным было лечение 3% больных из социально неблагополучных семей и со скрытой формой миелодисплазии. Выводы:
По вопросам литературы обращайтесь в редакцию. Т. В. Отпущенникова*, кандидат медицинских наук И. В. Казанская**, доктор медицинских наук, профессор *Саратовский государственный медицинский университет, Саратов **Московский НИИ педиатрии и детской хирургии Росздрава, Москва www.lvrach.ru минирин, пантогам, пикамилон, детрузитол, лечение, профилактикаЭнурез не является болезнью отнюдь детской, встречаясь также у подростков и у взрослых. Причинами могут быть как расстройства мочеполовой системы, так и психологические факторы. Для устранения недержания мочи в ночное время используют различные методы, основной из которых – медикаментозное лечение. Таблетки, помогающие справиться с ночным недержанием мочи, относятся к группе ноотропов, адаптагенов, антидепрессантов. Препараты должен назначать исключительно врач, самолечение недопустимо, особенно если это касается здоровья неокрепшего организма. Одним из методов, который помогает справиться с заболеванием, является будильник. Однако метод принудительного пробуждения в детском возрасте может негативно повлиять на шаткую психику, что влечет за собой расстройства сна и быструю утомляемость. Лечение энуреза в большой мере зависит от того, какая ему послужила причина. При уменьшении мочевого пузыря, провоцирующего самопроизвольное мочеиспускание, применяется Минирин. Хорошие показатели излечения данное медикаментозное средство имеет в сочетании с Дриптаном. При неврологических расстройствах применяется Персен, Новопассит, Пикамилон. При расстройствах головного мозга — Пантокальцин. Следует помнить, что ночное мочеиспускание — нормальное явление в становлении контроля над мочевыводящей системой в ясельном возрасте. Лекарство необходимо лишь тогда, когда уже повзрослевший ребенок продолжает мочиться в постель. Повзрослевшими считаются дети в 4-5 летнем возрасте. К этому времени контроль над мочевыделением должен быть установлен. Лечение необходимо, если:
МиниринМинирин — шведский препарат, который действует за счет активного вещества десмопрессин в своем составе. Вид выпускаемого лекарства – таблетки белого цвета с разделяющей канавкой посередине. Применять данное медикаментозное средство показано детям не младше 5 лет. Эффективен Минирин и при первичном энурезе у подростков и взрослых. Еще одно заболевание, при котором применяют данные таблетки – сахарный диабет. При этом отмечается снижение позывов к мочевыделению. Еще одна форма выпуска Минирина – капли в нос. Лекарство направлено на уменьшение позывов к мочеиспусканию путем сокращение мочеотделения. Работа лекарства основана на действии антидиуретического гормона схожего с природным гормоном гипофиза. Минирин может вызывать следующие побочные действия: головные боли, боли в животе, тошноту. При этом не стоит злоупотреблять приемом жидкости. Так как препарат способен задержать жидкость в организме, оказывая давление на почки. Пантогамзагрузка... Российский препарат, выпускается в форме таблеток. По своей природе Пантогам является гомологом пантеновой кислоты, содержит также гамма-аминомасляную кислоту. Использование лекарства показано для детей от 2 лет при ночном недержании мочи, императивной форме болезни, учащенном мочеиспускании. Если недержание мочи вызвано чрезмерной моторной возбудимостью, судорогами, поможет Пантогам. Данные таблетки оказывают мягкое седативное действие и способствуют секреции гормонов в нейронах мозга, наполняют клетки кислородом, стабилизируют работу нервной системы. Пантогам имеет некоторые побочные эффекты в виде аллергических реакций на теле, коньюктивита, ринита. Пантогам противопоказан беременным до 13 недели, при острых заболеваниях почек, при индивидуальной непереносимости лекарства. Возможны аллергические реакции на Пантогам. При этом необходимо посоветоваться с врачом о прекращении терапии или уменьшении дозы. МелипраминВенгерское средство от нейрогенного ночного энуреза. Применяется для детей от 2 лет, подростков и взрослых. Выпускается форме таблеток, действующее вещество которых – имипрамин. Мелипрамин по сути является антидепрессантом, ускоряя реакцию за счет стимулирования активности и увеличения общего тонуса организма. Однако данные таблетки имеют массу побочных эффектов, в связи с чем строжайше необходимо обговорить лечение с педиатром. Среди побочных эффектов могут встречаться следующие:
Мелипрамин противопоказан при острых заболеваниях почек и печени, при сахарном диабете в декомпенсации, инфекционных заболеваниях, туберкулезе, сердечнососудистых заболеваниях, беременности до 13 недели, лактации, простатите. Следует отметить, что Мелипрамин используют при сочетании энуреза с психическими расстройствами. В излечении взрослых препарат используется без особых ограничений. Пикамилонзагрузка... Пикамилон имеет ноотропное действие. Улучшает память, умственную деятельность. Лекарство показано при повышенной раздражительности, частых состояниях тревоги, стресса, нарушения сердечнососудистой деятельности. При ночном недержании Пикамилон применяют в комплексной терапии. Форма выпуска препарата – таблетки. Противопоказания – острые и хронические формы болезней почек и печени, непереносимость препарата. Побочные действия – повышенные возбудимость, раздражение, тревога, аллергия на коже и сильный зуд, головная боль. Другие препаратыКортексин и Пантокальцин используют в качестве биологически активных веществ, насыщающих головной мозг. Относятся эти препараты к группе ноотропов. Действие препарата основано на активизации импульсов мозга к усвоению новой информации (в данном случае, контроль мочевыделения). Для блокировки избыточного тонуса мышечной ткани мочевого пузыря применяются препараты следующие: Дриптан, ДетрузитолПри инфицировании мочеполовых органов назначается курс антибиотиков. Большой эффект имеет физиотерапия в лечении заболевания. Хорошие результаты показывает парафиновая аппликация. Чтобы избавить маленького пациента от чувства вины и комплексов по поводу его проблемы, следует вплотную заняться психотерапией. Психологические причины энуреза и пути леченияПоклонники гештальт терапии уверены, что справиться с недержание мочи поможет свобода самовыражения ребенка. Преследуя правило «сдержанная эмоция проявится в будущем в виде болезни», детские психотерапевты советуют родителям чаще говорить со своим малышом для избегания затянувшегося энуреза. Решение проблемы советуют начать как можно раньше. Для этого эффективно применение следующих методов:
Чтобы помочь малышу справиться с проблемой, необходимо постоянно поддерживать его, ни в коем случае не ругать за то, что тот помочился ночью. Полезным будет приучать убирать мокрую постель самостоятельно. Это должно послужить развитию самостоятельности, но никак не должно быть в контексте наказания. Возможно, малыш боится будить взрослых, а сам боится добраться до туалета, что и вынуждает его мочиться под себя. В таком случае нужно разъяснить малышу, что ему нечего бояться, или поставить рядом с его кроватью горшок. Лечить ночное недержание мочи при отсутствии внутренних факторов болезни следует в кабинете психолога или гештальт-терапевта. В основе любой неразъясненной ситуации в поведении детей может лежать вина за поведение родителей. Лекарства против проблем с мочеиспусканием используются в комплексе с изменением поведенческой модели больного. Прерывания сна при энурезеВ середине прошлого века многие педиатры считали, что принудительное прерывание сна при ночном мочеиспускании вырабатывает рефлекс пробуждения при позывах. Однако в то время, контролировать факт энуреза должен был один из родителей, дабы опередить время, когда малыш обычно мочиться ночью, разбудить его и усадить на горшок. В наше время был придуман специальный будильник, который подсоединяется к внешним мочевыводящим путям и к слуховому органу. Во время начала мочеотделения, будильник дает не только звуковые, но и световые сигналы, способствующие пробуждению. Надежное крепление к нижнему белью обеспечивает эффективность своей работы. Однако так уж необходим аппарат, и не наносит ли вред здоровью принудительное прерывание сна? Большинство педиатров называют энурезный будильник – символом лени родителей решать проблему правильно. Перелаживая ответственность за болезнь на детей, родители провоцируют развитие чувства вины у своих малышей. Резкое пробуждение может озадачить и испугать детей. Наутро такие дети чувствуют подавленность, усталость, головные боли. ПрофилактикаРодителям следует контролировать прием жидкости своего чада перед сном. Примерно за 2 часа до сна следует прекратить употребление воды. Перед сном необходимо усадить малыша на горшок и добиться максимального опорожнения мочевого пузыря. Перед сном малыша необходимо успокоить, прочитать сказку, обнять его и уверить в том, что родители всегда придут на помощь в случае необходимости. Защитите кровать пластиком, например, полиэтиленовой простыней или специальным пластиковым чехлом для матрасов. Тогда вам не придется долго убирать постель. Говорите с детьми, узнайте, переживают ли они какие либо конфликтные ситуации в школе, боятся ли родителей. Ни в коем случае нельзя ругать или запугивать малыша, страдающего недержанием мочи. Регулируйте питание. Не позволяйте ему пить слишком много газированной воды, чаи и полностью запретите напитки с кофеином. Будьте терпеливы в лечении энуреза. Если придется использовать таблетки, объясните, что данные средства помогут оставаться сухим ночью, не прибегайте к принудительному лечению, так как это может усугубить доверительные отношения малыша с вами. загрузка... urovrach.ru Энурез у детей: лечение
В некоторых случаях, энурез может вызывать значительное снижение качества жизни маленького пациента, особенно когда он старше семи лет. Какие препараты применяют при недержании мочи? Имеет смысл обсудить этот вопрос с лечащим врачом, который может назначить соответствующую симптоматическую терапию на проблемный период первичного энуреза. Препаратов для лечения недержания мочи у детей немного, ниже перечислены основные из них. Особое внимание уделено такому средству, как минирин, которое назначают в преобладающем большинстве случаев. Медикаментозное лечение энуреза у детейПервый вопрос, который задают родители при посещении педиатра – «Что надо попить от недержания мочи у ребенка?» Взрослых чаще волнует какие лекарственные препараты принимать при недержании мочи, но они забывают о следующих принципах терапии:
Наиболее часто назначаемые препараты от недержания мочи:
Учитывая сложность фармакологического действия антидиуретических средств, ответы на вопросы «Что можно попить при недержании мочи» или «Какие лекарства принимать при недержании мочи?» знает только врач.
Минирин при детском недержании мочиМинирин (аналоги: адиуретин, вазомирин, десмопрессин, натива, эмосинт и другие) – синтезированный препарат, обладающий вазопрессионоподобным антидиуретическим действием. Препарат достаточно часто назначается при заболеваниях, сопровождающихся недержанием мочи у всех возрастных групп. К таковым стоит отнести несахарный диабет, полиурию, ночное апное сна, первичный неуточненный энурез. Минирин против этой группы заболеваний и расстройств, показывает весьма хороший симптоматический эффект. Вся линейка препаратов содержит в своей основе десмопрессин – синтетический аналог гормона задней доли гипофиза, участвующего в процессе образования первичной мочи в системе почечных канальцев. Отечественной промышленностью, минирин выпускается в таблетированных формах, в дозировках 60, 120 и 240 мкг. Характерным отличием внешнего вида таблеток является оттиск в виде количества капель, одной, двух и трех, соответственно величине дозировки. Детский энурез. Минирин как основа терапииМинирин относится к группе препаратов, которые отпускаются по рецепту. Самолечение строго не рекомендуется – гормональные средства назначаются врачом и принимаются в строгом соответствии с дозировкой. При назначениях у детей, в качестве первой линии терапии энуреза, минирин противопоказан при следующих состояниях:
У 1% педиатрических пациентов, показывающих энурез, минирин, вызвал следующие побочные эффекты, многие из которых хорошо контролируются фармакологически, а другие проходят самостоятельно:
Учитывая недостаточный уровень познания в этиологии некоторых детских заболеваний, к которым относится энурез, минирин является основным и наиболее эффективным средством симптоматической терапии, повышающей качество жизни ребенка.
Дополнительные и альтернативные методы лечения ночного энуреза
zdravo-bravo.ru Современные методы лечения энуреза при нарушениях мочеиспускания у детей - БиблиотекаАвторы: Отпущенникова Т.В., Казанская И.В. "В человеке все должно быть прекрасно…" А если гармония с миром нарушается таким страданием, как недержание мочи, что делать? Проблема современной диагностики причин и лечения энуреза у детей относится к числу важнейших социальных и медицинских аспектов. Международной классификацией болезней Х пересмотра (1995) энурез неорганической природы определяется как стойкое непроизвольное мочеиспускание днем и (или) ночью, не соответствующее психологическому возрасту ребенка [1]. Принято считать, что данная проблема приобретает клиническое значение с 5 лет [2, 6, 7]. При первичном (персистирующем) энурезе отсутствует предшествующий контроль за опорожнением мочевого пузыря. Вторичный (приобретенный, рецидивирующий) энурез, возникший после периода стабильного контроля за мочеиспусканием (не менее 6 месяцев), чаще всего свидетельствует о влиянии дополнительных патологических факторов (урологических, неврологических). Распространенность энуреза у детей в возрасте 4–15 лет по данным разных авторов колеблется от 2,3% до 30%. У 8–10% детей с ночным недержанием мочи в подростковом и взрослом возрасте сохраняются расстройства мочеиспускания днем, что нередко приводит к развитию психопатологических расстройств, значительному снижению качества жизни и требует длительного лечения. О социальном значении энуреза свидетельствуют следующие цифры: 61% родителей считают мочеиспускание в постель серьезной проблемой, а 1/3 из них наказывают детей за это. Определена полиэтиологичная природа ночного энуреза и невозможность, в большинстве случаев, выявления очевидной причины [3, 12, 14, 15]. Существует несколько гипотез о происхождении энуреза:
Задержка созревания нервной системы наиболее популярная гипотеза этиопатогенеза энуреза. Согласно этой концепции, незрелость центральной нервной системы (ЦНС) приводит к нарушению регуляции функций различных систем организма. По данным антенатальной медицины важными предрасполагающими факторами, формирующими задержку темпов созревания, являются раннее органическое поражение головного мозга гипоксического и травматического генеза, вызванное патологическим течением беременности и родов, а также травмы ЦНС и нейроинфекции [18, 21, 22, 25]. Клиническим проявлением постгипоксической церебральной недостаточности на органном уровне является симптомокомплекс расстройств вегетативной нервной системы в виде нейрогенных дисфункций мочевого пузыря, нарушений регуляции почечного кровотока и, по данным ряда авторов, циркадного ритма секреции вазопрессина [28]. Подтверждением данной гипотезы являются высокие темпы спонтанных ремиссий энуреза — у 10–15% детей в год [7, 16]. Урологическими исследованиями последних лет установлено, что в 5–10% случаев энурез является наиболее ярким, а порой и единственным симптомом неблагополучия в мочевой системе [49, 50]. Под маской энуреза могут скрываться пороки развития органов мочевыводящей системы, миелодисплазия, дисфункции мочевого пузыря, пузырно-мочеточниковый рефлюкс и др. Результаты исследований по изучению роли нарушений мочеиспускания в формировании энуреза весьма противоречивы. J.P.Norgaard et al. (1997) отмечают, что первичный ночной энурез в 85% случаев является моносимптомным, а нестабильность мочевого пузыря у этих детей имеет место в 16%. По данным Центра патологии мочеиспускания Московского НИИ педиатрии и детской хирургии расстройства функции мочевого пузыря нейрогенного генеза являются одной из ведущих причин вторичной природы энуреза, а моносимптомный энурез встречается всего в 3,9% случаев (Е.Л.Вишневский с соавт., 2005, Тюмень). В норме становление функции контроля над мочеиспусканием можно представить следующими характеристиками: В первые месяцы жизни мочеиспускание происходит полностью рефлекторно — прямая парасимпатическая стимуляция. Период наполнения сменяется неконтролируемым опорожнением. В возрасте 1–2 лет информация достигает коры головного мозга. Ребенок учится управлять мочеиспусканием.
Расстройства функции мочевого пузыря при энурезе проявляются клинически, в первую очередь, в виде гиперактивного мочевого пузыря, представляющего собой полный или неполный синдром императивного мочеиспускания (поллакиурия, императивные позывы, императивное недержание мочи, ноктурия). Считается, что ночной энурез у детей в структуре данного симптомокомплекса является эквивалентом ноктурии у взрослых. Нарушения реакции активации во время сна. Ряд авторов рассматривают энурез как патологический феномен сна и считают глубокий сон причиной энуреза. Нарушения ритма секреции антидиуретического гормона и ночная полиурия. У здоровых лиц существует выраженная циркадная (суточная) вариация выделения мочи и ее плотности. Ночное повышение секреции вазопрессина приводит к снижению выработки мочи в ночное время. При нарушении секреции антидиуретического гормона ночью выделяются большие объемы мочи низкой плотности. Более чем у 75% детей с энурезом отмечается ночная полиурия. Генетические факторы. 75% родственников первой степени родства пациентов с энурезом также страдают этим расстройством. Локус, ответственный за развитие ночного энуреза, идентифицирован на длинном плече 12 хромосомы. Тип наследования энуреза — аутосомно-доминантный. Социально-психологические факторы и стресс. Доказано, что стрессы (развод или смерть родителей, частые конфликты в семье), особенно в первые 4–6 лет жизни ребенка, наносят глубокую травму психике ребенка, которая может реализоваться энурезом в качестве реакции протеста родителям и психотравмирующей ситуации. Установлен несомненный факт: после излечения от энуреза у детей наблюдаются обычно положительные психологические изменения [61]. Диагностика При первичном обращении ребенка к врачу с жалобой на ночное недержание мочи, в первую очередь, необходимо исключить порок развития мочевого тракта и позвоночника, инфекционно-воспалительные заболевания мочевыделительной системы, заболевания центральной нервной системы, диабет. Важную роль в определении этиологии энуреза и выборе лечебной тактики играет анамнез. Особое внимание следует уделять изучению акушерского анамнеза, в частности, наличию угрозы прерывания беременности, гестоза, анемии, маловодия, многоводия, хронической внутриутробной гипоксии плода, задержки внутриутробного развития, асфиксии в родах. Выясняются особенности развития ребенка первые три года жизни (ушибы, сотрясения головного и спинного мозга, нейроинфекции, операции на ЦНС и других органах). С.Я.Долецкий (1984) указывал, что травма головного и спинного мозга, нанесенная органу, находящемуся в состоянии быстрого развития и дозревания, прогностически особенно неблагоприятна [18]. Большое значение придается выяснению стиля воспитания, требований родителей к формированию навыков опрятности у ребенка, наличию лейкоцитурии, запоров, энкопреза. Определяют генетическую предрасположенность, характер недержания мочи, частоту эпизодов и тип энуреза; факторы, предшествовавшие началу заболевания (психическая травма, нервное потрясение, переохлаждение, острое заболевание с повышением температуры тела, с изменениями или без них в анализах мочи), характер ночного сна ребенка, наличие патологических феноменов сна в виде снохождения, сноговорения, бруксизма (скрип зубами). Детальная, тщательная история больного энурезом позволит избежать многих ненужных обследований. Основополагающая роль в диагностике нарушений функции мочевого пузыря отводится клиническому анализу мочеиспускания. Функция мочевого пузыря оценивается путем регистрации ритма спонтанных мочеиспусканий в течение 2–3 дней, заполняются специальные таблицы, позволяющие выявить «зрелый тип мочеиспускания» и синдром императивного мочеиспускания [28]. Учитываются также показатели физического и психического развития ребенка. При физикальном осмотре исследуются органы брюшной полости и урогенитальной системы. Проводится осмотр поясничной области с целью выявления эпителиальных втяжений, оволосения кожных покровов в области крестца, указывающих на возможность аномалий строения позвоночника и спинного мозга [64]. При исследовании неврологического статуса обращают внимание на состояние двигательной, чувствительной, рефлекторной сферы (обязательно исследуются чувствительность в области промежности и тонус анального сфинктера) [22, 33]. Производится серия анализов мочи, а при необходимости — бактериологическое исследование. Уже на этой стадии можно определить предполагаемую причину энуреза и дальнейшую тактику обследования. Нарушения функции мочевого пузыря в виде частых (более 8 раз в сутки), редких (менее 5 раз в сутки) мочеиспусканий, императивных (внезапно возникших сильных) позывов на мочеиспускание, признаков «незрелого мочеиспускания» у ребенка старше четырех лет, дневной энурез и лейкоцитурия являются показаниями для проведения углубленного обследования. Таким детям необходимо провести ультрасонографию почек и мочевого пузыря, измерение остаточной мочи, урофлоуметрию, рентген люмбосакрального отдела позвоночника, микционную цистоуретрографию. При вторичном энурезе следует выполнить уродинамическое обследование. По показаниям проводятся экскреторная урография, цистоскопия, электроэнцефалография и психологическое консультирование. В идеале пациенты с энурезом при выявлении урологической патологии должны направляться в соответствующие центры для дальнейшего обследования и лечения у детского уролога. Если это невозможно, то другие специалисты, проявляющие интерес к этой области медицины, могут кооперативно помочь таким пациентам. Анализ литературы и собственный опыт наблюдения за более чем 3000 больных, страдающих энурезом, позволили выявить факторы, формирующие дисфункции мочевого пузыря и энурез, и обосновать новые подходы к выбору лечения данного заболевания с позиции его патогенеза. Комплексная программа лечения и реабилитации детей, страдающих энурезом, явилась результатом обобщения опыта работы команды специалистов: урологов, психоневрологов, реабилитологов, психологов и самих родителей ребенка, которые являлись полноправными членами команды. Координирующим звеном в этой технологической цепочке является врач-уролог. За последние пять лет на базе Саратовской областной детской клинической больницы обследовано 379 больных энурезом в возрасте 5–17 лет (63% мальчиков и 37% девочек). В зависимости от причин энуреза больные были разделены на три группы: с нейрогенными дисфункциями мочевого пузыря (54%), пороками развития мочевой системы (35%) и первичным моносимптомным энурезом (11%). Проведенные исследования показали, что клиническая картина дисфункции мочевого пузыря при энурезе представлена как изолированным непроизвольным мочеиспусканием во время сна при первичном моносимптомном ночном энурезе, так и его сочетанием с полным и неполным синдромом императивного мочеиспускания. Наиболее значимыми факторами, формирующими дисфункцию мочевого пузыря и энурез, явились средний эффективный объем мочевого пузыря, число мочеиспусканий в сутки, задержка формирования «зрелого» волевого контроля мочеиспускания, императивные позывы (р < 0,01). Было отмечено, что дисфункции мочевого пузыря и энурез формируются под воздействием негативных факторов перинатального периода и периода первых трех лет жизни ребенка (р < 0,05). Изучение характеристик энуреза позволило выявить маркеры урологической патологии и нейрогенной дисфункции мочевого пузыря. К ним относятся: высокая частота эпизодов энуреза на протяжении ночи (более двух раз), прерывистый характер течения с увеличением частоты энуреза на фоне манифестного проявления или обострения инфекции мочевых путей, возможность вторичного происхождения энуреза, максимальные отклонения в формировании «зрелого» волевого контроля мочеиспускания (р < 0,01). Лечение Комплексное лечение было направленно на уменьшение эпизодов энуреза и частоты мочеиспусканий, увеличение эффективного объема мочевого пузыря и продолжительности периода ремиссии энуреза. Продолжительность и кратность курсов терапии были индивидуальными. С учетом этиопатогенетических факторов, влияющих на формирование дисфункции мочевого пузыря и энуреза (перинатальная патология, гипоксия и нарушение биоэнергетики детрузора), начинали с метаболически активных энерготропных средств, повышающих энергетический потенциал мозга и улучшающих гемодинамику ЦНС и мочевого пузыря, таких как Кортексин (комплекс L-аминокислот и полипептидов), Пантокальцин (гопантеновая кислота) и Элькар (левокарнитин). Выбор препаратов был обусловлен широким применением их в неврологической практике для устранения последствий перинатальных поражений ЦНС. Кортексин (МНН — полипептиды коры головного мозга скота) представляет собой комплексный полипептидный препарат. В аминокислотном составе пептидов Кортексина преобладает наличие глутаминовой, аспарагиновой кислоты, пролина и аланина. Содержащиеся микроэлементы (цинк, марганец, селен, медь, магний и др.) играют важную роль в жизни нейронов и формировании механизмов нейропротекции. Следует отметить, что витаминная составляющая Кортексина (В1, В2, РР, А, Е) представлена в оптимально сбалансированном для функции нейронов соотношении. Кортексин обладает ноотропным, метаболическим, нейропротекторным, противосудорожным действиями. Препарат вводился внутримышечно в дозе 10 мг в сутки, однократно. Продолжительность лечения — 10 дней. В динамике лечения проводили клиническую оценку функции мочевого пузыря по таблицам Е.Л.Вишневского (2001), уровень личностной тревоги определяли по методике Спилбергера. К концу лечения у 85,7% больных зарегистрирована положительная динамика энуреза, адаптационной способности детрузора мочевого пузыря и снижение уровня тревожности. Достоверно увеличился среднеэффективный объем мочевого пузыря, уменьшились число мочеиспусканий и степень выраженности качественных признаков задержки формирования «зрелого типа мочеиспускания», уровень ситуативной тревожности снизился до среднего и нормального. В два раза сократилась частота эпизодов энуреза как на протяжении ночи, так и в течение недели (p < 0,05). У 8 больных энурез прекратился после первого курса лечения. Пантокальцин (МНН — гопантеновая кислота) — известный ноотропный препарат с широким спектром действия. Пантокальцин — агонист ГАМКв-рецепторов. Препарат обладает антигипоксическим, антиоксидантным, ноотропным и нейрометаболитным действием. Пантокальцин нормализует вегетативные нарушения, улучшает церебральную гемодинамику, увеличивает эффективный объем мочевого пузыря, уменьшает число мочеиспусканий, устраняет (уменьшает) императивные позывы и недержание мочи. Прием препарата осуществлялся в дозировке по 25–50 мг (в зависимости от возраста) три раза в сутки в утренние и дневные часы на протяжении 60 дней. Побочных эффектов выявлено не было. По окончании курса лечения у 91% больных отмечалась положительная динамика в виде редукции нервно-психических расстройств, таких как повышенная аффективная возбудимость, раздражительность, психомоторная расторможенность, агрессивность (p < 0,05). Пациенты указывали, что на фоне приема Пантокальцина повысилась устойчивость к нервно-психическим и физическим нагрузкам, уменьшились конфликтные ситуации в отношениях со сверстниками и родителями. Средняя продолжительность ремиссии энуреза составила 97,3 ± 21,2 дня (до лечения — 10,5 ± 3,8 дня) (p < 0,05). Левокарнитин, или L-карнитин,— природная субстанция, продуцируемая организмом, имеющая смешанную структуру деривата аминокислоты, родственная витаминам группы В.Карнитин прямо или косвенно участвует в метаболизме жирных кислот, глюкозы, кетоновых тел и аминокислот, способствуя процессу энергообразования. Применялся левокарнитин (Элькар) в дозировке 20–30 мг/кг/сут, продолжительностью не менее 1 месяца. Большое внимание на первом этапе уделялось психокоррекции, которая проводилась индивидуально или в групповой форме и была направлена на выявление и разрешение внутренних конфликтов самих родителей и детей. Согласно рекомендациям Европейской ассоциации урологов лечение гиперактивного мочевого пузыря в качестве монотерапии или в комплексе с метаболическими средствами проводили оксибутинином (Дриптан) — препаратом антимускаринового действия. Среди антимускариновых препаратов Дриптан является единственным официально разрешенным к применению у детей старше 5 лет на российском рынке. Продолжительность лечения Дриптаном первоначально составила один месяц. В последующем по показаниям проводились повторные курсы. Степень расстройств мочеиспускания у больных была максимально выраженной. После первого курса лечения энурез исчез у 82%. Увеличение эффективного объема мочевого пузыря, уменьшение числа мочеиспусканий, исчезновение и значительное уменьшение выраженности императивных позывов, императивного недержания мочи отмечалось у всех пациентов. Максимальная эффективность действия препарата была отмечена у больных с полным синдромом императивного мочеиспускания (p < 0,05). При наличии ночной полиурии проводили терапию десмопрессином (Минирин) — синтетическим аналогом вазопрессина. Исследование влияния десмопрессина на резервуарную функцию мочевого пузыря и энурез у больных с гиперактивным мочевым пузырем показало, что у этих детей на фоне лечения отмечается увеличение среднего эффективного объема мочевого пузыря, снижение внутрипузырного давления и прекращение энуреза. Полученные результаты явились основанием для продолжения лечения в дальнейшем в течение 3,5–6,5 мес. Помимо таблетированной формы десмопрессина (Минирин) имеется возможность использования назальной формы в виде спрея (Пресайнекс). Для эмпирической антибактериальной терапии пиелонефрита на амбулаторном этапе предпочтение отдавали пероральным формам «защищенных» пенициллинов и цефалоспоринов третьего поколения, обладающих бактерицидным действием, таких как оригинальный препарат Аугментин (амоксициллина клавуланат) и Супракс (цефиксим). При неосложненной инфекции мочевых путей, для длительной противорецидивной терапии, а также для потенцирования действия антибиотиков применяли Фурамаг 50 мг (фуразидин) и растительный препарат Канефрон Н. Концентрация Фурамага в моче в 3 раза выше, чем у Фурагина (фуразидин), а токсичность в 8,3 раза ниже, чем у Фурадонина (нитрофурантоин). Резистентность к Фурамагу развивается гораздо медленней, чем к другим антибактериальным препаратам. Препарат обладает высокой биодоступностью. Благодаря фармакологическим свойствам составляющих Канефрона Н (золототысячник, любисток, розмарин), действие его многогранно и разнонаправлено. С иммуномодулирующей целью подросткам с рецидивирующим течением пиелонефрита назначали препарат рекомбинантного интерферона альфа-2 Генферон в свечах. Входящий в состав препарата таурин выполняет функцию нейромедиатора, тормозящего синаптическую передачу. Он играет большую роль в липидном обмене, способствует оптимизации энергетических и обменных процессов. По показаниям проводилась оперативная коррекция аномалий развития органов мочевой системы для восстановления уродинамики верхних и нижних мочевых путей. Физиотерапия сохраняет важные позиции в качестве элемента комплексной терапии гиперактивного мочевого пузыря и энуреза. Из физических факторов применяли регионарную гипертермию мочевого пузыря, суть которой состоит в 20–30-минутных сеансах глубокого его прогревания в надлобковой области с помощью парафина (или термохимической грелки). Прогревание может быть заменено магнитотерапией (лучше бегущим магнитным полем) в проекции мочевого пузыря. Такое воздействие обладает миорелаксирующим влиянием на стенку мочевого пузыря и сфинктер. Более высокий клинический результат достигается при сочетании местных методик воздействия с центральными. С этой целью нами применялась новая методика транскраниальной магнитотерапии бегущим магнитным полем по битемпоральной методике (приставка «Оголовье» к физиотерапевтическому аппарату «АМО-АТОС» или урологическому АМУС-01-«Интрамаг»). Такое воздействие обладает, с одной стороны, ноотропным эффектом, а с другой — оказывает воздействие на «парацентральную дольку» коры головного мозга, устраняя дисбаланс в детрузорно-сфинктерных отношениях [71]. Нашими исследованиями показано, что на фоне транскраниальной магнитотерапии балльная оценка клинической симптоматики императивного мочеиспускания снизилась в 1,3 раза относительно контроля, частота энуреза — в 1,7 раза. Эффективность результатов лечения оценивалась по динамике частоты энуреза и факторов, формирующих нейрогенную дисфункцию мочевого пузыря. Длительность катамнеза составила 5 лет. После проведения комплексной терапии был достигнут суммарный положительный результат в 97% случаев. Выздоровление наступило в 47% случаев. В 43% произошло уменьшение частоты эпизодов энуреза более чем в 2 раза. Кратковременный эффект на фоне лечения с последующим рецидивом отмечался у 7% пациентов. Неэффективным было лечение 3% больных из социально неблагополучных семей и со скрытой формой миелодисплазии. Выводы:
Т. В. Отпущенникова, кандидат медицинских наукИ. В. Казанская, доктор медицинских наук, профессор*Саратовский государственный медицинский университет, Саратов**Московский НИИ педиатрии и детской хирургии Росздрава, Москва Источник: ЛЕЧАЩИЙ ВРАЧ опубликовано 19/11/2009 14:49обновлено 15/08/2014— Нервные, психические и психологические болезни, Нефрология и урология lib.komarovskiy.net Ночной энурез у детей - БиблиотекаАвторы: Шелковский В.И. В статье отражены современные представления о ночном энурезе, распространенность которого среди детей 6-летнего возраста достигает 10%. Представлены существующие варианты классификации этого состояния, описаны этиология и вероятные патогенетические механизмы ночного энуреза. Отдельный раздел посвящен проблеме контроля за функцией мочевого пузыря у детей, включая такие мультидисциплинарные аспекты, как генетические факторы ночного энуреза, циркадный ритм секреции некоторых важнейших гормонов, регулирующих экскрецию воды и солей (вазопрессин, атриальный натрийутретический гормон и т.д.), а также роль урологических нарушений и психопатологических/психосоциальных факторов. Для врачей различных специальностей интерес представляет та часть статьи, которая посвящена вопросам диагностики ночного энуреза, а также дифференциальной диагностике и современным подходам к лечению этого вида патологии у детей (как медикаментозным, так и немедикаментозным). В предлагаемой статье обобщен собственный опыт авторов и данные отечественных и зарубежных исследований последних лет в области изучения различных аспектов ночного энуреза у детей. Ключевые слова: энурез, ночной энурез, десмопрессин Расстройства акта мочеиспускания по типу энуреза известны с глубокой древности. Первые упоминания об этом состоянии встречаются еще в древнеегипетских папирусах и относятся к 1550 году до н.э. Термином «энурез» (от греческого «enureo» – мочиться) обозначают недержание мочи. Ночным энурезом называют недержание мочи по достижении возраста, в котором ожидается достижение контроля за функциями мочевого пузыря [1]. В настоящее время в качестве такого критерия определяют 6-летний возраст. Мальчики страдают ночным энурезом в два раза чаще, чем девочки, по другим данным это соотношение составляет 3 : 2 [2, 3]. Вообще считается, что ночное недержание мочи является скорее не болезнью, а представляет этап в развитии контроля за физиологическими отправлениями. Различными аспектами лечения энуреза занимаются врачи самых разных специальностей: детские неврологи, педиатры, психиатры, эндокринологи, нефрологи, урологи, гомеопаты, физиотерапевты и т.д. Такое обилие специалистов, участвующих в разрешении проблемы ночного энуреза, отображает все разнообразие причин, приводящих к возникновению у детей недержания мочи. Распространенность. Ночной энурез – чрезвычайно частое явление в детской популяции, относящееся к числу возраст-зависимых состояний. Принято считать, что в возрасте 5 лет этим состоянием страдают 10% детей, а к 10-летнему возрасту – 5%. Впоследствии, по мере взросления, распространенность ночного недержания мочи значительно снижается; среди 14-летних подростков энурезом страдает около 2%, а к 18-летнему возрасту – лишь каждый сотый индивид [4]. Хотя эти показатели свидетельствуют о высокой частоте спонтанных ремиссий, даже среди взрослых ночным энурезом в общей популяции страдают около 0,5%. Частота встречаемости энуреза зависит не только от возраста, но и от пола ребенка. Классификация. Принято выделять первичный (персистирующий) ночной энурез (если пациент никогда не имел контроля за мочевым пузырем) и вторичный (приобретенный, если ночное недержание мочи появляется после периода стабильного контроля за мочеиспусканием), а также осложненный и неосложненный (к неосложненным относят случаи ночного энуреза, при которых объективно отсутствуют отклонения в соматическом и неврологическом статусах, а также изменения в анализах мочи) [2, 5, 6]. Таким образом, у пациентов с первичным ночным энурезом физиологический рефлекс торможения мочеиспускания («сторожевой») изначально не сформирован и эпизоды «упускания» мочи сохраняются по мере взросления ребенка, а при вторичном энурезе ночное мочеиспускание возникает после длительного «сухого» периода (свыше 6 месяцев) [1]. При этом отмечается, что первичный ночной энурез встречается в 3-4 раза чаще, чем вторичный. Кроме того, ранее нередко выделяли так называемые «функциональную» и «органическую» формы энуреза. В последнем случае подразумевалось, что имеют место патологические изменения со стороны спинного мозга при дефектах развития. К функциональным формам энуреза относили ночное (реже – дневное) недержание мочи вследствие воздействия психогенных факторов, дефектов воспитания, перенесенных травм (включая психические) и инфекционных заболеваний (включая инфекции мочевыводящих путей) [2]. По-видимому, такая классификация является несколько условной. H.Watanabe (1995) после обследования представительной группы пациентов с использованием ЭЭГ и цистометрографии (1033 ребенка) предлагает выделять 3 типа ночного энуреза: 1) тип I (характеризуется ЭЭГ-ответом на растяжение мочевого пузыря и стабильной цистометрограммой), 2) тип IIa (характеризуется отсутствием ЭЭГ-ответа при переполнении мочевого пузыря, стабильной цистометрограммой), 3) тип IIb (характеризуется отсутствием ЭЭГ-ответа на растяжение мочевого пузыря и нестабильной цистометрограммой только во время сна) [7]. Этот автор расценивает ночной энурез типов I и IIa, как, соответственно, умеренную и выраженную дисфункцию пробуждения, а ночной энурез типа IIb – как латентный нейрогенный мочевой пузырь. Если у ребенка отмечается недержание мочи не только в ночное, но и в дневное время, то это может означать, что он испытывает какую-либо проблему эмоционального или неврологического плана. Что касается ночного энуреза, то он нередко отмечается у детей, которые исключительно крепко спят (так называемая «профундосомния»). Невротический энурез чаще встречается среди застенчивых, пугливых, «забитых» детей с поверхностным нестабильным сном (такие пациенты обычно очень переживают по поводу имеющегося дефекта). Неврозоподобный энурез (бывает первичным и вторичным) характеризуется сравнительно безразличным отношением к эпизодам энуреза на протяжении длительного времени (до подросткового возраста), а впоследствии усиленными переживаниями по этому поводу [2]. Имеющаяся классификация энуреза не вполне отвечает современным представлениям об этом патологическом состоянии. Поэтому J.Noorgard и соавторы предлагают выделять понятие «моносимптоматический ночной энурез», который встречается у 85% пациентов [1]. Cреди пациентов с моносимптоматическим ночным энурезом выделяют группы с ночной полиурией или без таковой, реагирующих или не реагирующих на терапию десмопрессином, и, наконец, подгруппы с нарушениями пробуждения или дисфункциями мочевого пузыря. Этиология и патогенез. При ночном энурезе этиология является чрезвычайно мультифакториальной. Нельзя исключить, что это патологическое состояние включает несколько подтипов, различающихся по следующим признакам: 1) время появления (с рождения или, по крайней мере, после 6-месячного периода стабильного контроля за мочевым пузырем), 2) симптоматология (только ночной энурез – моносимптоматический или сочетанное недержание мочи в ночное и дневное время), 3) реакция на десмопрессин (хороший или плохой ответ), 4) ночная полиурия (наличие или отсутствие) [8]. Высказывается предположение, что ночной энурез представляет целую группу патологических состояний с различной этиологией [9]. Тем не менее принято рассматривать 4 основных этиологических механизма недержания мочи: 1) врожденное нарушение механизмов формирования условного «сторожевого» рефлекса, 2) задержка становления навыков регуляции мочеиспускания, 3) нарушения приобретенного рефлекса мочеиспускания из-за воздействия неблагоприятных факторов, 4) наследственная отягощенность [10]. Основные причины энуреза. Среди причин возникновения ночного энуреза можно перечислить следующие: 1) инфекции, 2) пороки развития и нарушения функций почек, мочевого пузыря и мочевыводящих путей, 3) поражения нервной системы, 4) психологические стрессы, 5) неврозы, 6) расстройства психики (реже) [1, 2]. Именно поэтому прежде всего необходимо бывает убедиться, что у ребенка с недержанием мочи отсутствуют признаки воспаления со стороны мочевого пузыря (цистит) или какие-либо другие нарушения со стороны мочевыделительной системы (нужно сделать соответствующие анализы мочи и провести все необходимое обследование по назначению нефролога или уролога). Если мочеполовая система у ребенка не имеет патологии, то можно предположить, что нарушается передача мозгу информации о переполненности мочевого пузыря, то есть имеет место частичная незрелость центральной нервной системы. Появление в семье второго (или очередного) ребенка вполне ожидаемо может привести к «мокрым ночам» у его более старшего брата (или сестры). При этом старший ребенок как бы «инфантилизируется» и разучивается контролировать мочеиспускание в виде осознанного или неосознанного протеста против кажущегося дефицита внимания, любви и ласки со стороны родителей, всецело озабоченных, в первую очередь, «новым» ребенком. Подобная ситуация иногда встречается при таких типичных ситуациях, как переход в другую школу, перевод в другой детский сад или даже переезд на новую квартиру. Ссоры между родителями или развод также могут привести к аналогичной ситуации, как и излишняя строгость в воспитании и физические наказания детей. Контроль за функцией мочевого пузыря. Существуют значительные индивидуальные колебания в сроках становления стабильного самостоятельного контроля за мочеиспусканием. Многочисленные исследования отечественных и зарубежных авторов показывают, что контроль за актом мочеиспускания в период ночного сна формируется позже, чем аналогичная функция при бодрствовании в дневное время: примерно у 70% детей – к 3 годам, у 75% детей – к 4 годам, свыше 80% детей – к 5-летнему возрасту, у 90% детей – к возрасту 8,5 лет [11]. Не подлежит сомнению, что контроль за функцией мочевого пузыря (и ночной энурез) зависят от ряда факторов: 1) генетических, 2) циркадного ритма секреции ряда гормонов (вазопрессин и др.), 3) наличия урологических нарушений, 4) задержки созревания нервной системы, а также 5) психосоциального стресса и некоторых видов психопатологии [1, 6]. Генетические факторы. Среди генетических факторов внимания заслуживают семейный анамнез, тип наследования, а также локализация патологического (дефектного) гена. Скандинавские исследователи обнаружили, что при условии наличия энуреза в анамнезе у обоих родителей, риск появления ночного энуреза у их детей составляет 77%, а если энурезом страдал лишь один из родителей – 43% [12, 13]. Генеалогический метод исследования близнецов показал, что уровни конкордантности по энурезу для монозиготных близнецов почти в 2 раза выше, чем для дизиготных: соответственно 68 и 36%. Cравнительно недавно проведено соответствующее генотипирование и установлена генетическая гетерогенность по энурезу с вероятными локусами генетических нарушений в хромосоме 13 (13q13 и 13q14.2), – этот регион в настоящее время известен под названием «ENUR1», а также на хромосоме 12q. H.Eiberg (1995) указывает, что к формированию ночного энуреза причастен один аутосомно-доминантный ген с пониженной пенетрантностью, то есть подверженный влиянию со стороны факторов окружающей среды и/или других генов [15]. Среди мальчиков 70% монозиготных близнецов характеризовались конкордантностью по ночному энурезу против 31% у дизиготных близнецов мужского пола [12]. Среди девочек указанное соотношение составляло, соответственно, 65 и 44% (статистически достоверных различий не выявлено). По-видимому, среди девочек генетическое влияние не столь значимо, как для мальчиков. Циркадный ритм секреции некоторых гормонов (регулирующих экскрецию воды и солей). В норме у индивидов отмечаются выраженные циркадные (околосуточные) вариации в выработке и осмоляльности мочи, причем ночью происходит выработка меньших объемов (концентрированной) мочи. В детском возрасте этот циркадный паттерн частично регулируется вазопрессином, а частично атриальным натрийуретическим гормоном и системой ренин-ангиотензин-альдостерон [15]. Вазопрессин. Исследованиями на волонтерах продемонстрировано, что сниженное мочеобразование в ночное время (около половины от такового в дневное время) обусловлено повышенной секрецией вазопрессина [16]. Сравнительно недавно было обнаружено, что некоторые пациенты с ночным энурезом и полиурией прекрасно реагируют на терапию десмопрессином [17]. Но среди этих детей есть небольшая группа пациентов с нормальным циркадным ритмом секреции вазопрессина (они не реагируют на названную терапию, как и дети с отсутствием ночной полиурии) [18]. Не исключено, что у этих детей нарушена ренальная чувствительность к вазопрессину и десмопрессину, как и у пациентов без ночной полиурии (с нормальными колебаниями циркадных колебаний мочеобразования, осмоляльности мочи и секреции вазопрессина). Другие осморегулирующие гормоны. Повышенная секреция атриального натрий-уретического гормона и сниженная секреция ренина и альдостерона при обструктивных апноэ во сне объясняют увеличение мочевыделения и экскреции натрия в ночное время [19]. Высказывается предположение, что сходный механизм может иметь место при ночном энурезе у детей. Однако имеющиеся данные указывают, что у детей с ночным энурезом секреция атриального натрийуретического гормона характеризуется нормальным циркадным ритмом, а система ренин-ангиотензин-альдостерон также не претерпевает изменений [20]. Урологические нарушения. Не подлежит сомнению, что недержание мочи (в том числе, ночное) нередко сопровождает заболевания и аномалии строения органов системы мочевыделения, выступая в роли основного или сопутствующего симптома. Характер указанных урологических нарушений может быть воспалительным, врожденным, травматическим и сочетанным. Тривиальная инфекция мочевых путей (например, цистит) может способствовать возникновению энуреза (особенно часто это бывает у девочек). Задержка созревания нервной системы. Многочисленные эпидемиологические исследования свидетельствуют, что энурез чаще встречается среди детей с задержкой темпов созревания нервной системы. Нередко ночной энурез развивается у детей на фоне органических поражений головного мозга и так называемой «минимальной церебральной дисфункции» вследствие влияния неблагоприятных факторов и патологии периода беременности и родов (антенатальное и интранатальное патологическое воздействие). Заслуживает внимания то обстоятельство, что помимо задержки темпов созревания нервной системы у детей с энурезом зачастую отмечаются сниженные показатели физического развития (масса тела, рост и т.д.), а также задержка полового созревания и несоответствие костного возраста календарному («отставание» ядер окостенения). Что касается пациентов, у которых энурез отмечается на фоне умственной отсталости (для них вообще характерно значительное запаздывание или отсутствие формирования адекватных навыков опрятности), при последующем назначении терапии большее значение следует придавать психологическому возрасту детей (а не календарному). Психопатология и психосоциальный стресс у пациентов с ночным энурезом. Ранее наличие ночного энуреза напрямую связывали с психологическими расстройствами. Хотя ночной энурез может у части пациентов сочетаться с наличием психиатрической патологии, это чаще происходит при вторичном энурезе с эпизодами дневного недержания мочи [21]. Распространенность ночного энуреза выше среди детей с умственным отставанием, аутизмом, синдромом дефицита внимания и гиперактивности, а также моторными нарушениями и расстройствами перцепции [22]. Cчитается, что риск развития психиатрических нарушений среди девочек, страдающих энурезом, значительно выше, чем для мальчиков [23]. Нет сомнений, что психосоциальные факторы (принадлежность к социально-экономическим группам низкого обеспечения, многодетные семьи с плохими жилищными условиями, пребывание детей в специализированных учреждениях и т.д.) могут оказывать влияние на энурез [24]. Хотя точные механизмы этого влияния остаются невыясненными, энурез несомненно чаще встречается в условиях психосоциальной депривации. Представляет интерес наблюдение, что в подобных условиях повреждается выработка гормона роста, кроме того, предполагается, что аналогичным образом может ингибироваться выработка вазопрессина (приводя к избыточному мочеобразованию в ночное время) [9]. Тот факт, что энурез нередко сочетается с малорослостью, возможно, подтверждает эту гипотезу о сочетанной депрессии выработки гормона роста и вазопрессина. Диагностика. Ночной энурез – это диагноз, который устанавливают преимущественно на основании имеющихся жалоб, а также индивидуального и семейного анамнеза. Важно помнить, что в 75% случаев у родственников пациентов с ночным энурезом (первой степени родства) в прошлом также отмечался этот недуг. Ранее выявлено, что наличие у отца или матери эпизодов энуреза повышает риск развития у ребенка этого состояния не менее чем в 3 раза. Анамнез. При сборе анамнеза прежде всего следует выяснить характер воспитания ребенка и формирования у него навыков опрятности. Выясняют частоту эпизодов недержания мочи, тип энуреза, характер мочеиспускания (слабость струи в процессе микции, частые или редкие позывы, болезненность при мочеиспускании), наличие в анамнезе указаний на перенесение инфекций мочевыводящих путей, а также энкопреза или запоров. Всегда уточняют наследственную отягощенность по энурезу. Внимание уделяют факту наличия обструкции дыхательных путей, а также приступов ночных апноэ и эпилептических приступов (или неэпилептических пароксизмов). Пищевая и лекарственная аллергия, крапивница (уртикария), атопический дерматит, аллергический ринит и бронхиальная астма у детей в ряде случаев могут способствовать повышенной возбудимости мочевого пузыря [1, 9]. При опросе родителей необходимо выяснить наличие среди родственников таких эндокринных заболеваний, как сахарный или несахарный диабет, нарушение функций щитовидной железы (и других желез внутренней секреции). Поскольку вегетативный статус имеет тесную зависимость от функций эндокринных желез, то любые их нарушения могут являться причиной энуреза [6]. В ряде случаев недержание мочи может быть индуцировано побочным действием транквилизаторов и антиконвульсантов (сонопакс, препараты вальпроевой кислоты, фенитоин и т.д.). Поэтому необходимо выяснить какие из этих препаратов и в какой дозировке получает пациент (или получал ранее) [24]. Физикальный осмотр. При осмотре больного (оценка соматического статуса) помимо выявления перечисленных выше нарушений со стороны различных органов и систем, обращают внимание на состояние эндокринных желез, органов брюшной полости, урогенитальной системы. В обязательном порядке проводится оценка показателей физического развития. Психоневрологический статус. При оценке психоневрологического статуса у ребенка исключают врожденные аномалии позвоночника и спинного мозга, двигательных и чувствительных нарушений. Обязательно исследуется чувствительность в области промежности и тонус анального сфинктера. Немаловажным является выяснение состояния психоэмоциональной сферы: характерологические особенности (патологические), наличие вредных привычек (онихофагия, бруксизм и т.п.), расстройств сна, различных пароксизмальных и неврозоподобных состояний. Проводится тщательное дефектологическое обследование по методу Векслера или с использованием тестовых компьютерных систем («Ритмотест», «Мнемотест», «Бинатест») для выяснения состояния интеллектуального развития ребенка и статуса основных когнитивных функций. Лабораторные и параклинические исследования. Поскольку в возникновении энуреза значительная роль принадлежит урологическим нарушениям (врожденные или приобретенные аномалии мочеполовой системы: диссинергия детрузора и сфинктера, синдромы гипер- и гипорефлекторного мочевого пузыря, малая емкость мочевого пузыря, наличие обструктивных изменений в нижних отделах мочевыводящих путей: стриктуры, контрактуры, клапаны; инфекции мочевых путей, бытовые травмы и т.п.), прежде всего, необходимо исключать патологию мочевыделительной системы. Из лабораторных исследований важное значение придается исследованию мочи (включая общий анализ, бактериологический, определение функциональных возможностей мочевого пузыря и т.д.). Обязательным является проведение ультразвукового исследования почек и мочевого пузыря. При необходимости осуществляются дополнительные исследования системы мочевыделения (цистоскопия, цистоуретрография, экскреторная урография и т.п.) [25]. При подозрении на наличие аномалий развития позвоночника или спинного мозга необходимо проведение рентгенографического исследования (в 2 проекциях), компьютерной или магнитно-резонансной томографии (КТ или МРТ), а также нейроэлектромиографии (НЭМГ). Дифференциальная диагностика. Ночное недержание мочи следует дифференцировать со следующими патологическими состояниями: 1) ночные эпилептические приступы, 2) некоторые аллергические заболевания (кожные, пищевые и лекарственные формы аллергии, уртикария и т.д.), 3) некоторые эндокринные заболевания (сахарный и несахарный диабет, гипотиреоз, гипертиреоз и т.д.), 4) ночные апноэ и частичная обструкция дыхательных путей, 5) побочные эффекты вследствие принятия лекарственных препаратов (в частности, тиоридазина и препаратов вальпроевой кислоты и т.д.) [26]. Лечение ночного энуреза. Хотя у части детей ночной энурез проходит с возрастом без всякого лечения, гарантий на этот счет не существует. Поэтому при сохранении эпизодов или стойкого недержания мочи в ночное время необходимо проведение терапии. Эффективная терапия ночного энуреза определяется этиологией указанного состояния. В этой связи подходы к лечению этого патологического состояния чрезвычайно вариабельны, поэтому на протяжении многих лет медики применяют самые разные терапевтические методы. В прошлом наличие энуреза нередко приписывалось позднему приучению ребенка к горшку, сегодня зачастую «виновными» оказываются одноразовые подгузники, хотя оба этих представления неверны. Хотя на сегодняшний день 100% гарантии излечения ночного энуреза, к сожалению, не обеспечивает ни один из известных методов лечения, некоторые терапевтические методики считаются высокоэффективными. Их можно условно разделить на: 1) медикаментозные (с использованием различных фармакологических препаратов), 2) немедикаментозные (психотерапевтические, физиотерапевтические и др.), 3) режимные [6]. Методы и объем терапии зависят от конкретных ситуационных обстоятельств. В любом случае успешное лечение энуреза возможно только при условии активного, заинтересованного участия самих детей и их родителей. Медикаментозные методы лечения. В тех случаях, когда ночной энурез оказывается следствием инфекции мочевых путей, необходимо проведение в полном объеме курса лечения антибактериальными препаратами под контролем анализов мочи (с учетом чувствительности выделенной микрофлоры к антибиотикам и уросептикам). «Психиатрический» подход к терапии ночного энуреза включает назначение транквилизаторов со снотворным эффектом для нормализации глубины сна (Радедорм, Эуноктин), при резистентности к ним рекомендуется (обычно при неврозоподобных формах энуреза) прием перед сном стимуляторов (Сиднокарб) или препаратов тимолептитческого действия (амитриптилин, милепрамин и т.д.) [27]. Амитриптилин (Амизол, Триптизол, Эливел) обычно назначают в дозе 12,5–25 мг 1–3 раза в день (выпускается в таблетках и драже по 10 мг, 25 мг, 50 мг). Когда имеется подтверждение тому, что недержание мочи не связано с воспалительными заболеваниями мочеполовой системы, предпочтение отдается имипрамину (милепрамину), выпускаемому в форме драже по 10 мг и 25 мг. До 6-летнего возраста назначать вышеназванный препарат детям для лечения энуреза не рекомендуется. В случае назначения его дозируют следующим образом: до 7-летнего возраста с 0,01 г постепенно увеличивают до 0,02 г в день, в возрасте 8-14 лет: по 0,03–0,05 г в день. Существуют лечебные схемы, при которых за 1 час до отхода ко сну ребенок получает 25 мг препарата, при отсутствии видимого эффекта через 1 месяц дозу увеличивают вдвое. После достижения «сухих» ночей дозу милепрамина постепенно снижают до полной отмены [10]. При лечении невротического энуреза прибегают к назначению транквилизаторов: 1) гидроксизин (Атаракс) – таблетки по 0,01 и 0,025 г, а также сироп (в 5 мл содержится 0,01 г): детям старше 30 месяцев по 1 мг/кг массы тела/сутки в 2–3 приема, 2) медазепам (Рудотель) – таблетки по 0,01 г и капсулы по 0,005 и 0,001 г: суточная доза по 2 мг/кг массы тела (в 2 приема), 3) триметозин (Триоксазин) – таблетки по 0,3 г: суточная доза по 0,6 г в 2 приема (6-летним детям), 7 – 12-летним – около 1,2 г в 2 приема, 4) мепробамат (таблетки по 0,2 г) 0,1–0,2 г в 2 приема: утром 1/3 дозы, вечером – 2/3 дозы (курс продолжительностью около 4 недель). С учетом того обстоятельства, что в патогенезе энуреза большую роль играет незрелость нервной системы ребенка, задержка развития, а также выраженные проявления невротизации, в настоящее время широко используются препараты ноотропного ряда (кальция гопантенат, глицин, пирацетам, фенибут, пикамилон, семакс, инстенон, глиатилин и др.) [27]. Ноотропные препараты назначают курсами по 4–8 недель в комплексе с другими видами терапии в возрастной дозировке. Дриптан (оксибутинин гидрохлорид) в таблетках по 0,005 г (5 мг) может применяться у детей старше 5-летнего возраста при лечении ночного энуреза, возникшего вследствие 1) нестабильности функции мочевого пузыря, 2) нарушений мочеиспускания вследствие расстройств нейрогенного генеза (гиперрефлексия детрузора), 3) идиопатических нарушений функции детрузора (моторное недержание мочи). При ночном энурезе препарат обычно назначают по 5 мг 2–3 раза в день, начиная с половинной дозы во избежание развития нежелательных побочных эффектов (причем последний прием осуществляется непосредственно перед сном). К числу наиболее эффективных медикаментозных средств относится десмопрессин (являющийся искусственным аналогом гормона вазопрессина, регулирующего в организме выделение и всасывание свободной воды). На сегодняшний день наиболее распространена и популярна его форма под названием Адиуретин-СД в каплях. Один флакон препарата содержит 5 мл раствора (в 1 капле, наносимой из пипетки содержится 5 мкг десмопрессина – 1-дезамино-8-Д-аргинина-вазопрессина). Препарат вводится в нос (а вернее, наносится на носовую перегородку) по следующей схеме: начальная доза (детям до 8 лет – 2 капли в сутки, детям старше 8 лет – 3 капли в сутки) – на протяжении 7 дней, далее, при наступлении «сухих» ночей курс лечения продолжается в течение 3-х месяцев (с последующей отменой препарата), если же «мокрые» ночи сохраняются, то планомерно осуществляется увеличение дозы Адиуретина-СД на 1 каплю в неделю до получения стабильного эффекта (максимальная доза для детей до 8 лет составляет 3 капли в сутки, а для детей старше 8 лет – до 12 капель в сутки), курс лечения – 3 месяца в подобранной дозе, затем отмена препарата. В случае возвращения эпизодов энуреза практикуется осуществление повторного 3-месячного курса лечения в индивидуально подобранной дозе [28]. Опыт показывает, что при использовании Адиуретина-СД искомый антидиуретический эффект наступает уже через 15–30 минут после приема препарата, а прием 10–20 мкг десмопрессина интраназально обеспечивает у большинства пациентов антидиуретический эффект продолжительностью 8–12 часов [29–31]. Наряду с более высокой терапевтической эффективностью Адиуретина по сравнению с мелипрамином в литературе отмечается меньшая частота рецидивов ночного энуреза по завершении терапии данным препаратом [26]. Немедикаментозные методы лечения. Мочевые алармы (другое название – «мочевые будильники») предназначены для прерывания сна при появлении первых капель мочи с тем, чтобы ребенок мог закончить мочеиспускание в горшок или в туалете (при этом происходит формирование нормального стереотипа физиологических отправлений). Нередко оказывается, что указанные аппараты пробуждают не самого ребенка (если сон его слишком глубок), а всех остальных членов семьи. Альтернативой «мочевым алармам» служит методика ночных пробуждений по расписанию. В соответствии с ней ребенка будят в течение недели через каждый час после полуночи. По прошествии 7 дней его будят неоднократно в течение ночи (строго в определенные часы после засыпания), подбирая их таким образом, чтобы за оставшееся ночное время пациент не обмочился. Постепенно этот отрезок времени планомерно сокращают с трех часов до двух с половиной, двух, полутора и наконец до 1 часа после засыпания. При повторных эпизодах ночного энуреза дважды в неделю весь цикл повторяют снова. Физиотерапия. Если перечислить лишь некоторые другие, менее распространенные методы лечения ночного энуреза, то в их числе окажутся иглорефлексотерапия (иглоукалывание), магнитотерапия, лазеротерапия и даже музыкотерапия, а также целый ряд иных методик. Их эффективность зависит от конкретной ситуации, возраста и индивидуальых особенностей пациента. Указанные методы физиолечения обычно применяются в комплексе с медикаментозными препаратами. Психотерапия. Специальная психотерапия осуществляется квалифицированными психотерапевтами (психиатром или медицинским психологом) и нацелена на коррекцию общеневротических расстройств. При этом используются гипносуггестивные и бихевиоральные методики [27]. Для детей, достигших 10-летнего возраста, применимо использование внушения и самовнушения (перед отходом ко сну) так называемых «формул» самостоятельного пробуждения при позыве на мочеиспускание. Каждый вечер перед сном ребенок в течение нескольких минут старается мысленно представить себе ощущение наполненности мочевого пузыря и последовательность собственных дальнейших действий. Непосредственно перед засыпанием пациент должен с целью самовнушения несколько раз повторить «формулу» примерно нижеприведенного содержания: «Я хочу всегда просыпаться в сухой постели. Пока я сплю, моча крепко-накрепко заперта в моем теле. Когда я захочу помочиться, я быстро встану сам». Имеет значение и так называемая «семейная» психотерапия. Родители могут успешно применять систему поощрений ребенка за «сухие» ночи. Для этого сам ребенок должен систематически вести специальный («мочевой») дневник, который заполняется ежедневно (например, «сухие» ночи обозначаются «солнышком», а «мокрые» – «тучками»). При этом ребенку необходимо объяснить, что если в течение 5–10 дней подряд ночи будут «сухими», его ожидает приз. После эпизодов недержания мочи необходимо менять постельное и нательное белье (будет лучше, если ребенок сделает это самостоятельно). Следует особо отметить, что ожидать положительного эффекта от перечисленных психотерапевтических мероприятий можно лишь у детей с сохранным интеллектом. Диетотерапия. В целом в рационе значительно ограничивают жидкость (см. «Режимные мероприятия» ниже). Из специальных диет при ночном энурезе наиболее употребительной считается диета Н.И.Красногорского, которая повышает осмотическое давление крови и способствует задержке воды в тканях, что уменьшает мочеотделение. Режимные мероприятия. При лечении ночного энуреза родителям и другим членам семей детей, страдающих этим состоянием, рекомендуется придерживаться некоторых общих правил (быть терпимыми, уравновешенными, избегать грубости и наказаний детей и т.д.). Необходимо добиться соблюдения режима дня. Важно постоянно внушать детям, страдающим энурезом, веру в собственные силы и эффективность проводимого лечения. 1). Cледует максимально ограничить потребление ребенком любой жидкости после ужина. По-видимому, нецелесообразно совсем не давать детям питья, но общий объем жидкости после последнего приема пищи следует сократить, как минимум, вдвое (против используемого). Ограничивают не только питье, но и блюда с высоким содержанием жидкости (супы, каши, cочные овощи и фрукты). При этом питание должно оставаться полноценным. 2). Постель ребенка, страдающего ночным энурезом, должна быть достаточно жесткой, а при глубоком сне ребенка необходимо несколько раз за ночь переворачивать во сне. 3). Избегать стрессовых реакций, психоэмоциональных волнений (как позитивных, так и негативных), а также переутомления. 4). Избегать переохлаждения ребенка в течение всего дня и ночи. 5). Желательно в течение всего дня избегать давать ребенку продукты питания и напитки, содержащие кофеин или обладающие мочегонным действием (к их числу относятся шоколад, кофе, какао, все разновидности «колы», «фанты», «севен-ап», арбуз и т.п.). Если не удается полностью избежать их использования, необходимо рекомендовать воздерживаться от употребления указанных видов пищи и напитков на протяжении, по крайней мере, трех-четырех часов, предшествующих сну. 6). Необходимо настаивать на посещении ребенком туалета или «высадке» на горшок перед отходом ко сну. 7). Нередко эффективным является искусственное прерывание сна через 2-3 часа после засыпания с тем, чтобы ребенок мог опорожнить мочевой пузырь. Однако, если при этом ребенок мочится в сонном состоянии (не проснувшись полностью), такие действия могут привести лишь к дальнейшему ухудшению ситуации. 8). В детской комнате на ночь лучше оставлять неяркий источник света. Тогда ребенок не будет бояться темноты и покидания постели, если вдруг решит воспользоваться горшком. 9). В тех случаях, когда имеет место повышенное давление мочи на сфинктер, может помочь придание возвышенного положения тазовой области или создание возвышенности под коленями (подкладывание валика соответствующего размера). Профилактика. Мероприятия по профилактике ночного энуреза у детей сводятся к следующим основным действиям:
По достижении ребенком, страдающим энурезом, 6-летнего возраста дальнейшая «выжидательная» тактика (с отказом от каких-либо лечебных мероприятий) не может считаться оправданной. Шестилетние дети с ночным энурезом должны получать адекватное лечение. Важнейшим фактором, определяющим развитие энуреза, является соотношение между функциональной емкостью мочевого пузыря и ночной продукцией мочи. Если последняя превышает емкость мочевого пузыря, то появляется ночной энурез. Не исключено, что часть симптомов, расцениваемых в качестве аномальных у детей с ночным энурезом, таковыми не являются, поскольку эпизоды недержания мочи периодически отмечаются у здоровых детей. Литература 1. Norgaard J.P., Djurhuus J.C., Watanabe H., Stenberg A. et al. Experience and current status of research into the pathophysiology of nocturnal enuresis. Br. J. Urology, 1997, vol. 79, р. 825–835. 2. Лебедев Б.В., Фрейдков В.И., Шанько Г.Г. и др. Справочник по неврологии детского возраста. Под ред. Б.В.Лебедева. М., Медицина, 1995, c. 362–364. 3. Perlmutter A.D. Enuresis. In: «Clinical Paediatric Urology» (Kelalis P.P., King L.R., Belman A.B., eds.) Philadelphia, WB Saunders, 1985, vol. I, p. 311–325. 4. Zigelman D. Bed-wetting. In: «The Pocket Pediatrician». New YorkAuckland.Main Street Books/Doubleday, р. 22–25. 5. Справочник педиатра. Под ред. М.Я.Студеникина. М., Полиформ3, «Издатель-пресс», 1997, c. 210–213. 6. Адиуретин в лечении ночного энуреза у детей. Под редакцией М.Я.Студеникина. 2000, c. 210. 7. Заваденко Н.Н., Петрухин А.С., Пылаева О.А. Энурез у детей: классификация, патогенез, диагностика, лечение. Вестник практической неврологии, 1998, №4, c. 133–137. 8. Watanabe H. Sleep patterns in children with nocturnal enuresis. Scand. J. Urol. Nephrol., 1995, vol. 173, p. 55–57. 9. Hallgren B. Enuresis. A clinical and genetic study. Psychiatr. Neurol. Scand., 1957, vol. 144,(suppl.), р. 27–44. 10. Butler R.J. Nocturnal Enuresis: The Child’s Experience. Oxford: Butterworth Heinemann, 1994, 342 р. 11. Буянов М.И. Системные психоневрологические расстройства у детей и подростков. М., 1995, c. 168–180. 12. Rushton H.G. Nocturnal enuresis: epidemiology, evaluation and currently available treatment options. J Pediatrics, 1989, vol. 114, suppl., p. 691–696. 13. Bakwin H. Enuresis in twins. Am. J Dis Child, 1971, vol. 121, p. 222–225. 14. Jarvelin M.R., Vikevainen-Tervonen L., Moilanen I., Huttenen N.P. Enuresis in seven year old children. Acta Paediatr. Scand., 1988, vol. 77, p. 148–153. 15. Eiberg H. Nocturnal enuresis is linked to a specific gene. Scand. J. Urol. Nephrol., 1995, suppl., vol. 173, p. 15–18. 16. Rittig S., Matthiesen T.B., Hunsdale J.M., Pedersen E.B. et al. Agerelated changes in the circadian control of urine output. Scand. J. Urol. Nephrol., 1995, suppl., vol. 173, p. 71–76. 17. George P.L.C., Messerli F.H., Genest J. Diurnal variation of plasma vasopressin in man. J. Clin. Endocrinol. Metab, 1975, vol 41, p. 332–338. 18. Hunsballe J.M., Hansen T.K., Rittig S., Norgaard J.P. et al. Polyuric and non-polyuric bedwetting – pathogenic differences in nocturnal enuresis. Scand. J. Urol. Nephrol, 1995, vol. 173, suppl., p. 77–79. 19. Norgaard J.P., Jonler M., Rittig S., Djurhuus J.C. A pharmacodynamic study of desmopressin in patients with nocturanal enuresis. J. Urol., 1995, vol. 153, p. 1984–1986. 20. Krieger J. Hormonal control of sodium and water excretion in vasopressinand oxytocin-immunoreactive neurons in the paraventricular and supraoptic nucleus of the hypothalamus following urinary retention. J. Kyoto Pref. Univ. Med., 1995, vol. 104, p. 393–403. 21. Rittig S., Knudsen U.B., Norgaard J.P. et al. The diurnal rhythm of plasma atrial natriuretic peptide in children with nocturnal enuresis. Scand. J. Clin. Lab. Invest., 1991, vol. 51, p. 209. 22. Essen J., Peckham C. Nocturnal enuresis in childhood. Dev. Child. Neurol., 1976, vol. 18, p. 577–589. 23. Gillberg C. Enuresis: psychological and psychiatric aspects. Scand. J. Urol. Nephrol., 1995, suppl., vol. 173, p. 113–118. 24. Schaffer D. Enuresis. In: «Child and adolescent psychiatry: modern approaches» (Rutter M., Hershov L., Taylor E., eds.). 1994, Oxford: Blackwell Science, 1994, p. 465–481. 25. Devlin J.B. Prevalence and risk factors for childhood nocturnal enuresis. Irish Med. J., 1991, vol. 84, p. 118–120. 26. Коровина Н.А., Гаврюшова А.П., Захарова И.Н. Протокол диагностики и лечения энуреза у детей. М., 2000, 24 c. 27. Бадалян Л.О., Заваденко Н.Н. Энурез у детей. Обозрение психиатрии и медицинской психологии им. В.М.Бехтерева, 1991, №3, c. 51–60. 28. Циркин С.Ю. (ред.). Справочник по психологии и психиатрии детского и подросткового возраста. СПб.: Питер, 1999. 29. Студеникин М.Я., Петеркова В.А., Фофанова О.В. и др. Эффективность десмопрессина в лечении детей с первичным ночным энурезом. Педиатрия, 1997, №4, c. 140–143. 30. Современные подходы к лечению ночного энуреза препаратом «Адиуретин». Под ред. М.Я.Студеникина. М., 2000, 16 c. 31. Регистр лекарственных средств России «Энциклопедия лекарств» (Гл. ред. Ю.Ф.Крылов) – Изд-е 8-е, перераб. и доп. М., РЛС-2001, 2000, 1504 c. 32. Справочник Видаль. Лекарственные препараты в России: Справочник. М., АстраФармСервис, 2001, 1536 c. Автор: Шелковский В. И. Источник: ИМС НЕВРОНЕТ опубликовано 23/11/2009 18:44обновлено 28/07/2015— Неврология и психиатрия, Нефрология и урология lib.komarovskiy.net Все об энурезе (недержании мочи) у детей | | |||||||||||||||||||
|
День недели |
Как часто ребенок мочится |
|
|
Понед |
Днем |
7.00, 9.15 и тд. |
|
Ночью |
22.00, 3.00 |
|
|
Вторн |
Днем |
|
|
Ночью |
|
|
Такой дневник поможет врачу определить некоторые важные характеристики работы мочевого пузыря ребенка и возможно избавит вас от необходимости повторного визита к врачу.
Современная тактика лечения энуреза у детей
Современная схема лечения энуреза у детей предполагает комплексный подход. Основной целью лечения при энурезе является устранение причины энуреза и восстановление/обучение ребенка правильным туалетным навыкам. Правильное лечение энуреза возможно только после установления причины болезни. В тех случаях когда причиной энуреза служит недостаточная зрелость нервной системы и мочевого пузыря ребенка рекомендуется использование ноотропных препаратов. Лекарства из группы ноотропов восстанавливают нормальный обмен веществ головного мозга и способствуют его развитию. Чаще всего в лечении энуреза у детей используются Кортексин и Пантокальцин. Кортексин – представляет собой комплексный препарат содержащий большое количество биологически активных веществ, витаминов и минералов, необходимых для развития головного мозг. Кортексин выпускается в ампулах для внутримышечного введения. Детям кортексин вводят в дозе 10 мг в сутки, один раз в день в течение 10 дней.Пантокальцин это еще один известный ноотропный препарат. Пантокальцин стимулирует передачу нервных импульсов в головном мозге и способствует усвоению новых наквыков и обучению. При энурезе у детей Пантокальцин назначают по 25–50 мг три раза в сутки (утром и днем) в течение 2 месяцев. Исследования отечественных и зарубежных специалистов доказали высокую эффективность лечения энуреза ноотропными препаратами. В других случаях, когда причиной энуреза является повышенная активность и раздражительность мочевого пузыря используются лекарства блокирующие избыточную активность мышц мочевого пузыря. Одним из таких лекарств является Оксибутинин (Дриптан). Дриптан официально разрешен для лечения детей старше 5 лет. Дозировка лекарства подбирается индивидуально для каждого ребенка. Начальный курс лечения Дриптаном составляет 1 месяц. С той же целью может использоваться и препарат Толтеродин (Детрузитол), который лучше переносится детьми, но обладает таким же эффектом, что и Дриптан.При обнаружении у ребенка полиурии (выработка большого количества мочи) проводят лечение десмопрессином (Минирин) в форме таблеток или спрея (Пресайнекс).В тех случаях когда причиной энуреза у ребенка является инфекция мочевых путей (см. также цистит, пиелонефрит у детей) проводят лечение антибиотиками Аугментин, Супракс, Фурамаг, Канефрон Н (особенно эффективен при пиелонефрите у детей).При недержании мочи у детей положительные результаты дает и физиотерапия прогревание лобковой области в течение 20–30-минут парафиновой аппликацией.Кроме медикаментозного и физиотерапевтического лечения энурез требует и проведения психологической терапии. Психотерапия проводится детским психотерапевтом и направлена на закрепление в сознании ребенка полезных навыков и освобождение его опасных комплексов, связанных с недержанием мочи.
Иллюстрации с сайта: © 2011 Thinkstock.whiteclinic.ru
Энурез у детей
Энурез у детей – часто встречающееся в педиатрической практике заболевание. Это состояние, при котором ребенок в ночное время не может контролировать акт мочеиспускания. Данная патология не представляет опасности для жизни, но может привести к психическим нарушениям.
Ночной тип недержания мочи
Энурезом называется симптомокомплекс, характеризующийся рефлекторным мочевыделением во время сна. Причина – нарушение контроля со стороны нервной системы. Распространенность этой патологии у детей доходит до 20 %. Наиболее высокий показатель заболеваемости отмечается в возрасте 5 лет. Нередко наблюдается наличие энуреза у подростков до 14 лет.
Мальчики болеют чаще девочек. Детский энурез подразделяется на первичный и вторичный. В первом случае симптомы наблюдаются постоянно. Ремиссии непродолжительны или вовсе отсутствуют. Вторичная форма данной патологии устанавливается в том случае, если бессимптомный период составляет более полугода. Чаще всего отмечается первичное недержание мочи.
Энурез у детей бывает осложненного и неосложненного типа. В последнем случае, наряду с подтеканием урины, имеются дизурические расстройства с императивными позывами и поллакиурией. Эта форма заболевания отмечается у 15 % малышей. Существует классификация, основанная на этиологических факторах. Различают неврозоподобный, эндокринный, эпилептический и невротический типы энуреза.
Основные этиологические факторы
Существует несколько причин развития энуреза у мальчиков и девочек. Наибольшее значение имеют следующие факторы:
- наследственная предрасположенность;
- психические травмы;
- стресс;
- сахарный диабет;
- эпилепсия;
- токсикоз во время беременности;
- гемолитическая болезнь;
- гипоксия плода;
- родовые травмы;
- менингит;
- энцефалит;
- тяжелое течение гриппа;
- отравление токсическими соединениями;
- травмы черепно-мозговые (ушибы, сотрясения, диффузное аксональное повреждение).
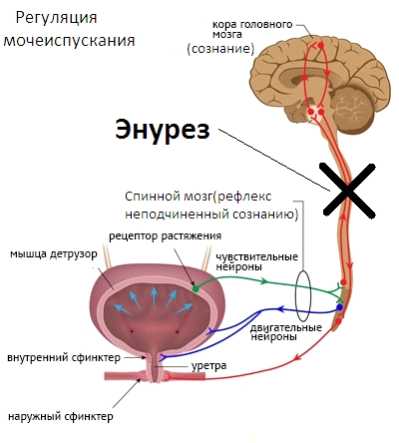
Причины энуреза у девочек и мальчиков включают перенесение заболеваний органов мочевыделительной системы. Это могут быть цистит, гидронефроз, сужение уретры или мочеточника.
Недержание мочи у ребенка часто обусловлено врожденными аномалиями. Иногда ночное недержание обусловлено нейрогенным мочевым пузырем. Другие причины связаны с паразитарными заболеваниями (гельминтозы), травмами спинного мозга и аномалиями его развития.
Очень часто недержание мочи у девочек и мальчиков развивается на фоне олигофрении и шизофрении. Механизм развития энуреза до конца не выяснен.
Наибольшее распространение получила теория, согласно которой данная патология наблюдается при нарушении контроля нервной системы за опорожнением пузыря.
Уже к 3–4 годам малыши способны осознанно мочиться. Развитие детского энуреза возможно тогда, когда формирование нервной системы происходит с задержкой. Причиной энуреза у мальчиков может стать эктопия мочевого пузыря.
Как проявляется энурез
Не каждый знает, с какими симптомами связан энурез у ребенка. Они зависят от вида заболевания – дневного, ночного или смешанного. Первый случай: непроизвольные микции наблюдаются, когда ребенок бодрствует. Причина – тормозящее воздействие коры больших полушарий на мочевой пузырь.
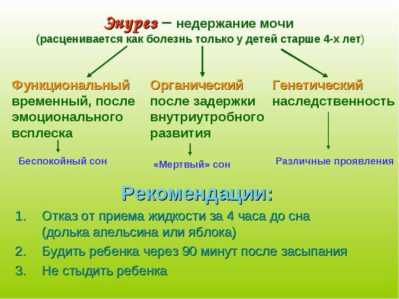
К предрасполагающим факторам относится однообразная деятельность. Частота непроизвольных микций может достигать нескольких раз в неделю. У других детей эпизоды энуреза наблюдаются гораздо реже. Нередко подобное происходит, когда больной засыпает. Это не обязательно должно происходить ночью.
Энурез у мальчиков наблюдается постоянно или периодически. Последний случай: речь идет о перемежающейся форме патологии. Больные дети во время микций ничего не ощущают и не просыпаются.
Чаще всего обмоченное постельное белье обнаруживают родители. Как правило, спонтанные микции приходятся на фазу глубокого сна.
Иногда дневное недержание мочи у детей совмещается с ночным. Тяжелее всего протекает осложненная форма энуреза. При ней возможны следующие симптомы:
- эмоциональная неустойчивость;
- нарушение стула по типу запора;
- беспокойность;
- неконтактность;
- нарушения сна;
- тики;
- заикание;
- снижение напора струи;
- частые позывы в туалет.
У некоторых детей мочеиспускание становится редким. Если данная патология выявлена у подростка, то в будущем он освобождается от службы в армии.
План обследования пациентов
Нужно знать не только причины недержания мочи у детей, но и методы диагностики этой патологии. Может потребоваться консультация сразу нескольких специалистов: невролога, педиатра, психолога, психиатра, уролога. Первоначально собирается подробный анамнез. Устанавливаются возможные факторы риска. Проводятся следующие виды исследований:
- пальпация живота;
- общий клинический анализ мочи и крови;
- неврологическое обследование;
- бактериологический анализ;
- МРТ или КТ;
- УЗИ мочевого пузыря и почек.
У мальчиков-подростков оценивается состояние предстательной железы. Обязательно проводится урологическое исследование.
Оцениваются скорость течения мочи, состояние сфинктеров, резервуарная функция пузыря, его сократимость и давление.
Эндоскопическое исследование проводится по строгим показаниям. При необходимости оценивается состояние головного мозга. Нужно исключить воспалительные заболевания (пиелонефрит, цистит, уретрит).
Лечебная тактика при недержании
Как лечить энурез, знает каждый опытный уролог и педиатр. Детское недержание урины днем, не связанное с соматической патологией, требует проведения психотерапии. Проще лечить детей, осознающих наличие у них патологии. Если выявлен ночной диурез, то мальчика нужно будить.
Необходимо обучить малыша вставать по звонку будильника. Подобное лечение энуреза у детей завершается успешно. Родителям можно спать рядом с малышом. Если на протяжении недели эффект отсутствует, то подобное лечение заканчивают. Если выявлен первичный ночной энурез у девочек старше пяти лет, проводится медикаментозная терапия.
Применяются Десмопрессин и его аналоги (Минирин, Ноурем и Натива). Противопоказания к их назначению включают полидипсию, низкий уровень натрия в крови, почечную недостаточность, непереносимость лекарства и хроническую сердечную недостаточность. Десмопрессин выпускается в виде капель и спрея. Лекарство принимается на ночь 1 раз в день, согласно схеме, установленной врачом.
Лечение энуреза у девочек и мальчиков длительное. Подросткам часто назначается препарат Спазмекс. Он способствует понижению тонуса мочевого пузыря. Лекарство можно принимать с 14 лет. Оно эффективно, если причиной энуреза у детей становится нейрогенность мочевого пузыря. Дриптан можно применять с 5 лет. Он позволяет нормализовать работу органа.
Когда энурез у подростков проявляется неврозом и тревогой, то могут назначаться антидепрессанты.
Дополнительно в схему терапии включают ноотропы. При обнаружении очагов инфекции назначаются антибиотики широкого спектра. Чтобы вылечить ребенка, нужно ограничить потребление жидкости перед сном. Не рекомендуется пить после 8–9 часов вечера.
Другие методы терапии
При наличии энуреза у детей причины возможны самые разные. Лечение блокирует основные факторы риска развития этой патологии. При ночном или дневном энурезе у детей терапия включает помощь психотерапевта. Она используется, если малышу уже исполнилось 10 лет. Детям до этого возраста подходит мотивационная терапия. Она предполагает поощрение за день без непроизвольного мочеиспускания.
Нередко применяется физиотерапия. Наиболее часто проводятся следующие процедуры:
- электрофорез;
- воздействие магнитным полем;
- электростимуляция;
- тепловые процедуры;
- иглоукалывание.
В схему лечения нередко включают ЛФК. К немедикаментозным методам терапии относится использование детекторов. Это небольшие аппараты в виде датчиков с будильником. Ночью с появлением первых капель мочи прибор подает сигнал. Реагируя на него, малыш просыпается и идет опорожняться. Детекторы помещаются в трусиках ребенка.

При недержании мочи у детей причины и лечение известны не всем родителям. Важным аспектом терапии является нормализация режима дня. Нужно придерживаться следующих рекомендаций:
- укладывать детей младше 10 лет в 9 часов вечера;
- не пить много жидкости во второй половине дня;
- исключить активные игры перед сном;
- тепло одевать малыша.
 Чтобы ребенок смог встать ночью и без проблем помочиться, можно подложить под кровать горшок. Ни в коем случае нельзя ругать детей за непроизвольные микции. Это происходит неосознанно. Каждый родитель должен уметь оказать своему ребенку помощь. При детском энурезе причины выявить удается не всегда.
Чтобы ребенок смог встать ночью и без проблем помочиться, можно подложить под кровать горшок. Ни в коем случае нельзя ругать детей за непроизвольные микции. Это происходит неосознанно. Каждый родитель должен уметь оказать своему ребенку помощь. При детском энурезе причины выявить удается не всегда.
Прогноз при этом состояния относительно благоприятный. У каждого 7-го ребенка наблюдается выздоровление без лечения. К совершеннолетию энурез диагностируется у 1–2 % детей. Эффективность проводимой терапии составляет 90%. Полное излечение наблюдается не у всех.
Если на протяжении 2 лет после курса терапии не было ни одного случая непроизвольного мочеиспускания, то такой ребенок является здоровым.
Таким образом, энурез является распространенной патологией среди детей и взрослых.
vpochke.ru
г.Самара, ул. Димитрова 131 [email protected] |
 |