|
|
||||||||||
|
Можно ли при артрите делать прививку от гриппа. Прививки при ревматоидном артритеМожно ли делать прививку от гриппа при ревматоидном артритеСодержание статьи Детский ревматоидный артрит – нужно длительное лечениеМногие годы пытаетесь вылечить СУСТАВЫ? Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день... Читать далее »
Детский ревматоидный артрит – это аутоиммунное заболевание, чаще всего неизвестного происхождения. Оно характеризуется поражением суставов и медленным хроническим течением с постоянным прогрессированием заболевания. Содержание: НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь…
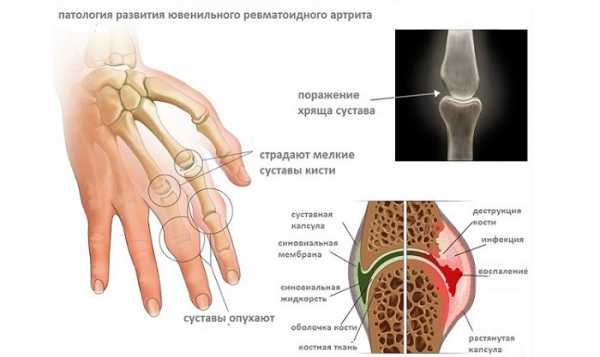
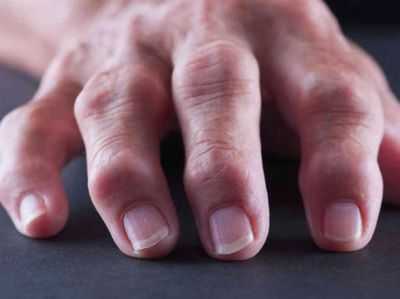
У детей это заболевание носит название ювенильного ревматоидного артрита (ЮРА). Ревматоидный артрит достаточно часто встречается среди заболеваний суставной системы, чаще им болеют взрослые (до 1,5% от всего населения). Дети страдают от этого заболевания реже – примерно 0,05%. Обычно это заболевание диагностируют у детей дошкольного возраста, до половины случаев обнаружения ревматоидного артрита приходится на возраст до 5 лет. До 1 года выявить симптомы практически невозможно, они маскируются под отклонения физического развития и не вызывают опасений у родителей и педиатров. Не смотря на то, что ювенильный ревматоидный артрит встречается редко, это заболевание имеет большое социальное значение, так как из-за поражения суставов нарушается нормальное развитие ребенка, что приводит к инвалидизации, сложностям в его социальной адаптации и развития. Причины возникновения заболеванияПричины появления артрита у детей до сих пор не изучены досконально. Это заболевание относится к аутоиммунным, то есть организм перестает узнавать собственные клетки и начинает разрушать ткани и органы. Это приводит к возникновению воспалительных реакций в тканях, как при аллергических заболеваниях, но здесь в роли аллергена выступают суставные ткани. Часто заболевание провоцируется инфекцией – стрептококки, стафилоккоки, вирусы и микоплазмы могут быть причиной начала заболевания. Эти микроорганизмы находят в организме ребенка, больного ЮРА, или само заболевание начинается после инфекции верхних дыхательных путей, скарлатины, ангины или гриппа. Но факторов, доказывающих непосредственное влияние этих микроорганизмов на возникновение заболевания, нет. В настоящее время считается причиной возникновения болезни измененная реактивность организма и повышенная чувствительность к разным факторам окружающей среды. Патогенез заболеванияРевматоидный артрит у ребенка развивается под влиянием совокупности нескольких факторов. Основным органом-мишенью служит синовиальная оболочка суставов, она первой поражается при этом заболевании. Под влиянием первичного антигена (пока точно не установлен, предположительно – бактерии или вирусы), происходит изменение иммунокомпетентных клеток. Их в дальнейшем организм рассматривает как чужеродные и начинает уничтожать. Плазматические клетки вырабатывают антигены, создается комплекс – антиген-антитело, сопровождающийся выбросом компонентов воспалительной реакции. В полость синовиальной оболочки выбрасывается большое количество лейкоцитов, которые приводят к возникновению новых антигенов. Иммунные комплексы из суставной оболочки попадают в кровь, разносятся по всему организму и вызывают поражения других органов и систем. Суставы из-за воспалительных реакций и повреждения ферментами и иммунными комплексами начинают разрушаться. Это приводит к нарушениям функций и строения хрящевой и костной ткани. При ревматоидном артрите возможно поражение сердца, почек, печени, легких, мелких сосудов. Могут возникнуть осложнения в виде миокардита, перикардита, плеврита, амилоидоза, гломерулонефрита, дистрофии и некроза печени. Каковы проявления заболеванияПервые признаки ревматоидного артрита обычно выявляются в возрастном диапазоне от 1 года до 4 лет. Реже заболевание начинается в подростковом возрасте или диагностируется у детей младше 1 года. Основными симптомами являются признаки поражения суставов. Начальная фаза заболевания – экссудативнаяВ начале заболевания появляется припухлость и болезненность в одном крупном суставе, чаще всего в коленном, а через несколько месяцев болезнь переходит на симметричный сустав. Одним из важных диагностических критериев заболевания служит симметричность поражения суставов. У детей чаще всего в начале заболевания страдают крупные суставы – коленные, локтевые, голеностопные, тогда как у взрослых – мелкие – межфаланговые и пястно-фаланговые. Движения в суставах становятся ограниченными, причиняют боль и ребенок принимает вынужденную позу, чтобы облегчить ее. На этой стадии диагностические признаки неярко выражены и, например, на фото проявления не видны. Пролиферативная фазаТеперь присоединяются симптомы поражения околосуставных тканей, воспаления оболочек суставов и сухожилий. Начинается деформация суставов, они приобретают шаровидную или веретенообразную форму. Одновременно с этим увеличивается деформация суставов, появляются признаки общей дистрофии, атрофии мышц и анемии. Различают 2 основных варианта клинической картины болезни: суставная форма – 60- 70% случаев и висцерально-суставная – встречается гораздо реже. Суставная форма заболеванияПри суставной форме заболевания чаще всего поражаются несколько суставов – от 2 до 4 групп, реже, в 10% случаев возникает моносуставное поражение (одного сустава) и полиартрит.
Основным клиническим симптомом является болевой. При тяжелых формах заболевания боли сильно выражены при движении конечности, возникают при прикосновении и малейшем движении. Особенно затруднено сгибание и разгибание суставов. При дальнейшем развитии болезни возникают контрактуры суставов, что приводит к еще большему ограничению движений и фиксации суставов в определенном положении. Суставно-висцеральная форма заболеванияПротекает значительно тяжелее, так как затрагивает внутренние органы. В зависимости от клинической картины выделают несколько форм болезни. Синдром СтиллаПри этой форме болезни возникает лихорадка, аллергические высыпания на коже, увеличение лимфатических узлов, поражение печени и селезенки и полиартрит.При этом заболевании быстро развивается ограничение движений в суставах, поражения внутренних органов и дистрофия мышц. Ребенок испытывает сильную боль, занимает вынужденное положение, постепенно развиваются контрактуры и изменения во внутренних органах. Часто развиваются миокардиты, плевриты, поражения почек и печени. Эта форма заболевания быстро прогрессирующая, с частыми рецидивами и неблагоприятным прогнозом. Аллергосептическая формаЗаболевание тоже начинается остро, с длительной лихорадки, до 2-3 недель, обильных высыпаний, поражения суставов и быстрого развития симптомов патологии внутренних органов. Быстро развивается поражение сердечной мышцы и легочной ткани. Появляются одышка, цианоз, расширение границ сердца, при прослушивании наблюдаются шумы, разнообразные хрипы в легких. При этой форме заболевания поражения суставов проявляется только болевым синдромом, изменения формы и нарушение функций минимальное и может развиться спустя несколько месяцев или даже лет после начала заболевания. Отдельные висцеральные формыЯвляются промежуточным вариантом. Чаще всего характеризуются поражением 3-4 групп суставов и вовлечением в патологический процесс одного внутреннего орагна. Течение ЮРА у детей может носить быстро прогрессирующий характер и медленно прогрессирующий. Диагностика заболеванияКак правило, диагностика данного заболевания у детей, особенно на ранних стадиях, довольно затруднительна. Для ее облегчения разработаны диагностические критерии ЮРА. По клиническим признакам:
Лабораторные исследования включают результаты рентгена и анализов жидкостей:
Главная сложность диагностики заключается в том, чтобы отличить данную болезнь от болезней соединительной ткани, протекающих с поражение суставов: ревматизмом, остеомиелитом, туберкулезом суставов, диффузными заболеваниями соединительной ткани. Подходы к лечениюЛечение болезни ревматоидный артрит – это целый комплекс мероприятий, направленных на борьбу с воспалительным процессом и аллергическими реакциями организма. Кроме этого, применяются средства для устранения симптомов заболевания – анальгетики, противовоспалительные средства, хондропротекторы и другие. Основные лекарственные препараты:
Профилактика заболеванияИз-за недостаточно изученных механизмов возникновения заболевания средств специальной профилактики не существует. Но можно выделить некоторые рекомендации:
Что потом?Прогноз заболевания зависит от формы и течения болезни.
Полезные статьи: artrit-sustav.ru Ревматоидный артрит прививки - Лечение СуставовАртритом в медицинской практике называют воспалительное заболевание суставов. Этот процесс может иметь совершенно различные причины и формы течения. В ряде случаев артрит бывает острым – при инфекции или после травмы, но чаще врачи сталкиваются с хронической формой заболевания. Хронический артрит (собирательное обозначение любых болезней (поражений) суставов) – вариант болезни, при котором воспаление сустава рецидивирует. Симптомы обострения сменяются на периоды ремиссии. Если такое течение наблюдается более 3 месяцев, артрит (собирательное обозначение любых болезней (поражений) суставов) признается хроническим. Причины и механизмы
Нужно понимать, что довольно много патогенных факторов способны вызывать артрит, хронический воспалительный процесс чаще всего возникает под действием сразу нескольких причин. В зависимости от формы заболевания имеются различные механизмы повреждения сустава. В ряде случаев соединительная ткань атакуется собственной иммунной системой, а иногда суставы повреждаются вследствие метаболических нарушений в организме. Среди обывателей часто встречается термин «воспаление хронического артрита», но он не совсем верен. Правильнее будет сказать «обострение артрита», поскольку само название болезни уже означает воспалительный процесс. Факторами риска обострений могут стать:
Если хронический артрит возник единожды, полностью избавиться от него невозможно. Следует избегать провоцирующих факторов, чтобы предотвратить обострения. Симптомы
Хронический артрит (собирательное обозначение любых болезней (поражений) суставов) – термин, объединяющий самые разные заболевания (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз), каждое из которых имеет не только особенности в причинах и механизмах развития, но и в лечении. Объединяются все эти заболевания некоторыми общими симптомами:
Важно не только установить наличие хронического артрита по характерным симптомам, но и выявить форму заболевания, чтобы назначить правильное лечение. Ювенильный
Ювенильная форма хронического артрита очень похожа на самый распространенный вариант – ревматоидный. Отличием является возникновение болезни в детском или юношеском возрасте. Особенностями заболевания являются:
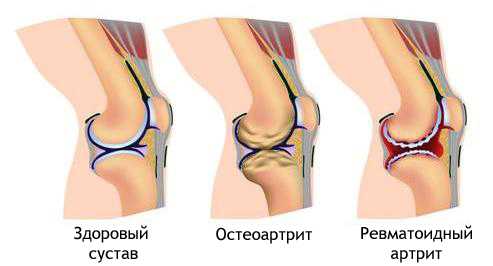
Диагноз ювенильного артрита чаще ставится уже в детском возрасте. Пациентам требуется всю жизнь профилактировать обострения болезни и купировать её симптомы. РевматоидныйОдна из самых частых и тяжелых форм хронического воспаления (это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение (alteratio) или действие патогенного раздражителя и проявляющийся в реакциях, направленных на устранение). Ревматоидный артрит возникает чаще у людей зрелого и пожилого возраста. Отличительными особенностями являются:
Ревматоидный артрит может серьезно ограничивать повседневную активность и профессиональные возможности. Требуется своевременное лечение ревматоидного артрита. Подагрический
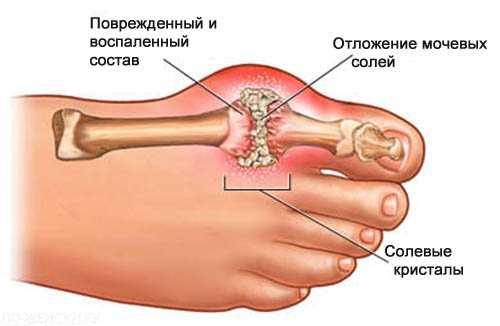
Из-за особенностей современного ритма жизни и питания увеличивается число заболевших такой патологией, как подагра. Этот метаболический синдром связан с накоплением в организме солей мочевой кислоты. Подагра имеет несколько клинических проявлений (водный или водно-спиртовой раствор или гель, предназначенный для преобразования латентного изображения, образовавшегося после экспонирования фотоматериала, в видимое), одним из которых является хронический артрит. Отличительные особенности заболевания:
В отличие от аутоиммунных форм заболевания (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз) подагра хорошо поддается лечению (процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности,). Обострений можно избежать соблюдая диету и принимая гипоурикемические средства. ПсориатическийХронический артрит – это всегда системное заболевание. Воспаление суставов редко протекает изолированно от других органов и систем, и чаще сопровождает другие болезни. Псориаз – заболевание кожи, при котором на её поверхности формируются типичные бляшки и очаги гиперкератоза. Эта патология ассоциирована с поражением различных внутренних органов. Одним из проявлений псориаза может стать хроническое воспаление (это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение (alteratio) или действие патогенного раздражителя и проявляющийся в реакциях, направленных на устранение) суставов. Оно имеет такие особенности:
Лечение псориатического артрита имеет сходства с ревматоидным, но дополнительно следует влиять и на внесуставные проявления заболевания. Серонегативный спондилоартрит
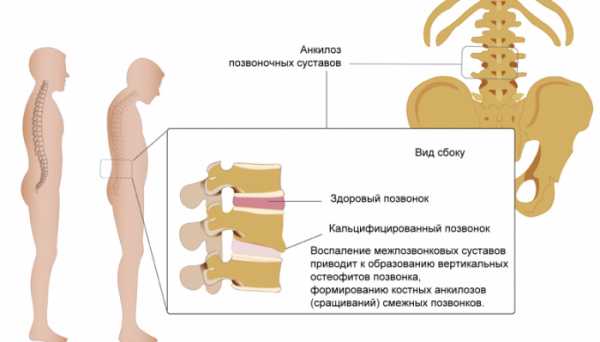
Еще одной формой (может означать: Форма предмета — взаимное расположение границ (контуров) предмета, объекта, а также взаимное расположение точек линии) болезни с аутоиммунным механизмом воспаления (это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение (alteratio) или действие патогенного раздражителя и проявляющийся в реакциях, направленных на устранение) является серонегативный спондилоартрит. Очень часто это заболевание называют болезнью Бехтерева. Особенности данной патологии:
Болезнь (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз) быстро лишает пациентов трудоспособности и приводит к инвалидизации. Требуется своевременное лечение. Диагностика
Хронический артрит при длительном течении можно установить уже по результатам сбора жалоб и осмотра пациента. Однако врачи всегда прибегают к лабораторным и инструментальным исследованиям для подтверждения диагноза:
Каждая форма болезни имеет определенные особенности диагностического поиска. Подтверждением заболеваний должен заниматься врач ревматолог. Лечение
Терапия различных форм хронического артрита имеет некоторые особенности. Во время обострений заболевания применяются:
Для того чтобы предотвратить обострения болезни используют базисную терапию. При аутоиммунных вариантах артрита для этого применяют:
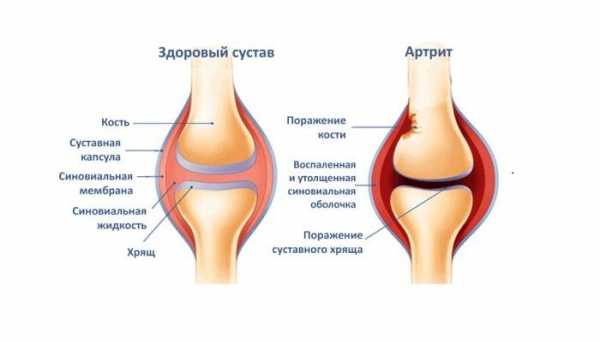
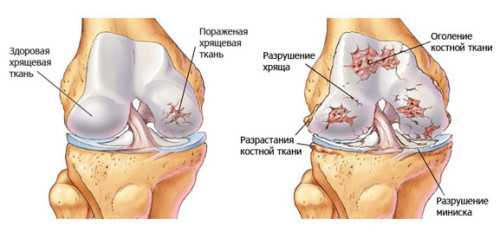
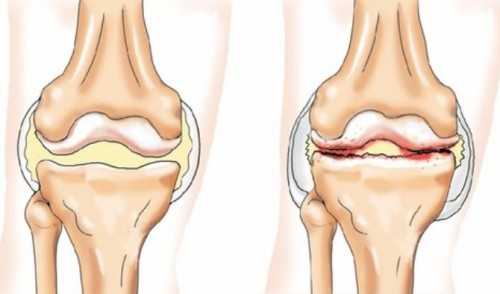
Обострения (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз) подагрического артрита профилактируются приемом гипоурикемических средств. Из них чаще всего применяется аллопуринол. Также не следует забывать про диету и исключение спиртного. Все формы артрита требуют также выполнения лечебной физкультуры, правильного питания. Хорошо помогает использование ортопедических средств, санаторное лечение и физиопроцедуры. Виды артрита и их особенностиВ современное время поражениям (индийский фильм 1953 года, режиссёр Рамеш Сайгал Поражение — советский четырёхсерийный фильм 1987 года, режиссёр Булат Мансуров Поражение (англ) опорно-двигательного аппарата подвергаются не только люди преклонных лет. Зачастую, это затрагивает и более молодое население трудоспособного возраста. Артрит — сводное название многих болезней, протекающих с поражениями одного или многих суставов. Характеризуется не только болью при обострениях, но и патологическими изменениями внешнего вида и функциональности суставов. Сам артрит характеризуется нарушением обмена веществ в суставной сумке и истончением внутрисуставного хряща, с последующими отечностью и воспалением. При этом нарушается подвижность сустава, в след за этим часто возникает его деформация.
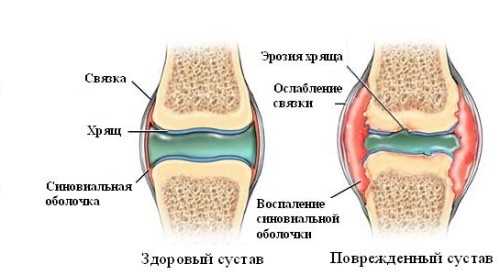
Строение суставаСустав состоит из суставной капсулы, хрящевой поверхности костей и суставной полости, заполненной жидкостью. Воспалительные процессы, обычно, протекают во внутренней части суставной сумки, под действием множества факторов. Воспалительные процессы, протекающие внутри сустава, со временем, могут распространяться и на остальные его части, провоцируя вторичные воспаления околосуставных тканей. Виды артрита по характеру заболевания (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз)По характеру течения болезни различают:
Острый артритОстрый артрит вызван единовременным воспалением сустава и связан, обычно, с наличием инфекционного заболевания. Такой вид артрита легко поддается лечению и не требует, как правило, повторного обращения за медицинской помощью. Распространенными симптомами острого артрита являются:
Хронический артритХронический артрит развивается постепенно, часто развитие хронической формы может спровоцировать острая стадия болезни, если его лечению (процесс, целью которого является облегчение, снятие или устранение симптомов и проявлений того или иного заболевания или травмы, патологического состояния или иного нарушения жизнедеятельности,) не уделялось достаточного внимания. При этом, хронический артрит может давать о себе знать как проявлением постоянных болей, так и периодически возникающими обострениями заболевания. О хроническом форме говорят тогда, когда болезненные ощущения беспокоят пациента в течение 3 месяцев и более. Основными симптомами хронического артрита являются:,
При длительном течении хронического артрита, его последствиями могут стать полная утрата эластичности и подвижности сустава, с последующей инвалидностью, а также неэстетичная деформация конечностей, не позволяющая вести прежний образ жизни. Лечение хронического артрита может протекать не один месяц, при этом не исключаются рецидивные явления.
Виды артритов по характеру заболевания и их симптомыАртрит является заболеванием, поражающим не только людей пожилого возраста. Сегодня даже дети могут подвергаться болезненным заболеваниям суставов. Часто проявления артритов наблюдаются в межсезонье и при резкой смене погодных условий. Причинами, вызвавшими проявления этой болезни (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз), может быть множество факторов, среди которых нарушения работы иммунной системы, осложнения перенесенных инфекционных заболеваний, частые психологические стрессы и генетическая предрасположенность. По характеру заболевания различают следующие виды болезни:
Ревматоидный артрит
Ревматоидный артрит, как правило, затрагивает небольшие суставы. Причиной появления ревматоидной формы заболевания называют инфекционную природу, хотя однозначного ответа, на вопрос об истинных причинах возникновения этой формы болезни (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз) у медиков не существует. В основе проявлений ревматоидного артрита лежат патологические и дистрофические изменения соединительной ткани сустава. Как правило, эта форма носит множественный характер поражения, именуемый полиартритом. В симптоматике заболевания различают:
Ревматоидный артрит имеет переменное течение болезни, отличающееся стадиями обострения и ремиссии. Прогрессирующий характер заболевания приводит к необратимым деформациям суставов, дегенеративным изменением хрящевой ткани и повышенной нагрузке на сухожилия, приводящей к их растяжению. Септический артрит
Септический или инфекционный артрит возникает вследствие наличия инфекции в организме пациента, с последующим проникновением болезнетворных микроорганизмов в суставную ткань. Симтомами септического артрита можно назвать:
Ввиду инфекционного происхождения септической формы (может означать: Форма предмета — взаимное расположение границ (контуров) предмета, объекта, а также взаимное расположение точек линии) (может означать: Форма предмета — взаимное расположение границ (контуров) предмета, объекта, а также взаимное расположение точек линии), проявления могут затрагивать и детей. У детей симптомы проявляются более выражено, чем у взрослых людей. Как правило, септический артрит поражает те суставы, которые подвергаются повышенной нагрузке: колени, плечи, тазобедренные суставы и поясницу. Часто поражения инфекционного типа вызывают полиартрит. Эта форма воспаления требует незамедлительного обращения за медицинской помощью, чтобы не допустить прогрессирования болезни и патологических необратимых изменений строения и функций суставов. Реактивный артритРеактивный артрит носит негнойный характер воспаления суставной сумки. Чаще всего, причинами реактивного типа воспаления являются ранее перенесенные пациентом заболевания мочеполовой системы и желудочно-кишечного тракта. Часто этот вид поражения (индийский фильм 1953 года, режиссёр Рамеш Сайгал Поражение — советский четырёхсерийный фильм 1987 года, режиссёр Булат Мансуров Поражение (индийский фильм 1953 года, режиссёр Рамеш Сайгал Поражение — советский четырёхсерийный фильм 1987 года, режиссёр Булат Мансуров Поражение (англ) (англ) настигает молодое население мужского пола, который наиболее подвержен язве желудка. Болезнь может развиваться как постепенно, так и может характеризоваться резко начавшимися симптомами. Чаще всего поражаются пальцы ног и кисти рук, а также плечи, тазобедренные суставы и колени. К симптомам реактивного артрита относят:
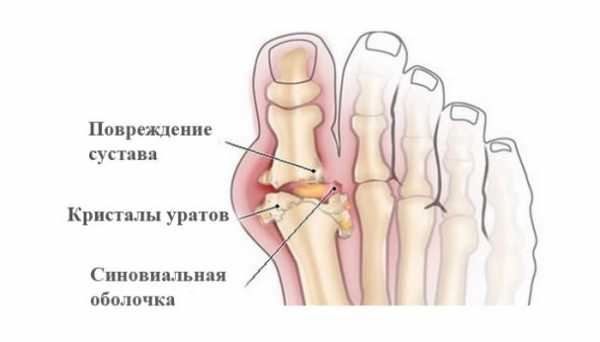
Первое проявление реактивного артрита продолжается, в среднем, около 2 месяцев с последующим наступлением стадии ремиссии. Характерной особенностью этого вида воспаления является обострение болезненных ощущений в состоянии покоя или сна. При отсутствии должного лечения реактивный тип может привести к развитию катаракты глаз. При обследовании на характер клинической картины, в обязательном порядке, сдаются анализы на наличие заболеваний, передающихся половым путем. Лечение этого заболевание заключается в антибиотикотерапии, курс которой составляет, в среднем, от 7 до 14 дней. Подагрический артрит
Подагрический артрит имеет первопричиной характерные нарушения обмена веществ в организме и повышенным содержанием солей и накоплением мочевой кислоты. Этот вид болезни поражает, в основном, кисти рук, голеностопные суставы и пальцы. Заболеванию подвержены люди старше 40 лет из-за возрастных изменений в организме и снижения физической активности. Очень часто подагра поражает людей с такими заболеваниями, как диабет, ожирение, гипертония. Развитие болезни провоцирует избыточное содержание в рационе пациента алкоголя, жирной и белковой пищи. Характерным признаком на начальных этапах является поражение только одного из суставов. К основным симптомам подагры относят:
Если подагрический вид не лечить при первых проявления клинической картины, со временем начинают появляться уплотнения в суставах, связанные с отложением солей. При отсутствии необходимого лечения приступы подагры проявляются все чаще. При этом, поражение подагрой охватывает не только изначально заболевший сустав, но и соседние. При лечении этого вида воспаления (это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение (alteratio) или действие патогенного раздражителя и проявляющийся в реакциях, направленных на устранение) суставной сумки, наравне с приемом медикаментозных препаратов, направленных на вывод мочевой кислоты и улучшение обмена веществ, в обязательном порядке прописывается строгая диета с увеличенным потреблением жидкости. Псориатический артритПсориатический артрит развивается из-за поражений кожных покровов и заболеваний ногтей. Этот вид артрита возникает в 10% случаев заболевания псориазом. Причинами, провоцирующими заболевание псориатической формой, могут являться хронический стресс, длительный прием нестероидных противовоспалительных препаратов, прием некоторых лекарств от гипертонической болезни и нарушение гормонального фона. Симптоматика заболевания проявляется в следующем:
При псориатическом типепоражаются, как правило, пальцы рук и ног, болезненные проявления характеризуются припухлостью тканей. Развитие болезни характеризуется сменой обострений (это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз) и ремиссий. При отсутствии необходимого лечения псориатический артрит может привести не только к деформации сустава, но и к его потере или хирургическому вмешательству, ввиду сопряженности заболевания как с нарушением кожных покровов, так и с поражением самого сустава.
Несмотря на многочисленные воспалительные заболевания опорно-двигательного аппарата, своевременная их диагностика и лечение помогут до преклонных лет сохранить двигательную активность и качество жизни на достойном уровне. Современные методики лечения предлагают комплексный подход к исцелению от заболевания, включающий в себя назначение медикаментов, физиотерапевтические процедуры, специальные диеты и лечение аппликациями. artrit.1sustavov.ru Можно ли при артрите делать прививку от гриппаЛечение артрита снижает эффективность прививки от гриппа14 января 2010 08:19У больных ревматоидным артритом слабая иммунная система, поэтому прививаться от гриппа им необходимо. Что бы прививка работала, надо соблюсти простое правило. Ревматоидный артрит аутоиммунное заболевание, которое приводит к хроническому воспалению суставов. Кроме того, поражаются околосуставные и некоторые другие ткани, органы и системы организма. По статистике, от нее страдает каждый сотый житель Земли. В Российской Федерации ревматоидный артрит поразил почти 7% населения. Эта болезнь встречается у людей самого разного возраста, но чаще всего у тех, кому за 30. Женщины болеют ею в пять раз чаще, чем мужчины. От ревматоидного артрита непосредственно больные не умирают, но по статистике, их жизнь сокращается лет на десять. Доктора рекомендуют больным ревматоидным артиритом каждый год делать прививку против гриппа. Но новое исследование нидерландских ученых из Гронингенского университета показало, что прием некоторых лекарств снижает эффективность противогриппозной вакцины. Результаты своей работы ученые опубликовали в январском выпуске журнала Артрит и ревматизм (Arthritis Rheumatism). Исследователи провели эксперимент, в котором наблюдали за развитием иммунитета после вакцинации от гриппа у здоровых людей и больных ревматоидным артритом. принимающих ритуксимаб (ритуксан, мабтера) или метотрексат. Никаких нежелательных эффектов на больных вакцина не оказала. Но в группе людей, проводящих лечение ритуксимабом, формирование иммунитета к гриппу заняло значительно больше времени. Практически в течение шести месяцев после лечения этим препаратом прививка против гриппа была неэффективна. А вот вакцинация, проведенная до начала приема ритуксимаба, обеспечивает некоторую защиту от гриппа. - Мы рекомендуем ежегодную прививку против гриппа всем, кто болен ревматоидным артритом. - говорит исследователь Сандер Ван Ассен (Sander van Assen), - Но тем, кто планирует провести курс лечения ритуксимабом, лучше сделать прививку до начала приема этого лекарства. Аутоиммунные заболевания это болезни, вызванные повышенной разрушающей активностью иммунной системы организма по отношению к собственным клеткам. Послать другу Распечатать Обсудить на форуме Электронное периодическое издание «Здоровье инфо» Зарегистрировано в Федеральной службе по надзору в сфере связи, информационных технологий и массовых коммуникаций 21 октября 2010 г. Свидетельство о регистрации Эл № ФС77–42371. Юридический адрес: 129301 г. Москва, ул. Космонавтов, д. 18 корп. 2 Почтовый адрес: 129301 г. Москва, ул. Космонавтов, д. 18 корп. 2 Телефон: +7 (495) 989-29-91 Редакция не несет ответственности за достоверность информации, содержащейся в рекламных объявлениях. Редакция не предоставляет справочной информации. Заколем вирус
Прививки от гриппа делают неживыми вакцинами, заболеть от них невозможно. Фото: Сергей Михеев/РГ В стране началась ежегодная кампания по профилактике гриппа. В Москве, например, можно сделать прививку буквально на бегу - передвижные кабинеты размещаются у станций метро. И все же многие сомневаются: насколько надежной будет защита? На вопросы читателей РГ ответил заведующий лабораторией вакцинопрофилактики и иммунотерапии аллергических заболеваний НИИ вакцин и сывороток им. Мечникова профессор Михаил Костинов. читайте также
Нас так активно агитируют вакцинироваться, что у многих возникает что-то вроде отторжения: мол, жили же раньше без прививок, и ничего. Зачем нужна прививка? Михаил Костинов: Каждый вправе решать сам: стоит делать прививку или не стоит. Никто никого не заставляет. Но! Жизнь нам не раз уже показывала, что такое грипп. Вы говорите: жили же раньше без прививок. Но давайте вспомним испанку 1918-1919 годов, когда, по разным оценкам, умерли от 50 до 100 млн человек. В 1957 году во время эпидемии азиатского гриппа (штамм h3N2) погибли 2 млн человек. 1968 год, эпидемия гонконгского гриппа. Только в США умерли тогда 34 тыс. человек. Можно вспомнить и пандемию 1976-1978 годов, которая началась в СССР, ее назвали русским гриппом. Наконец, недавние истории: птичий грипп 2003 года, некоторые его штаммы приводили к практически 100%-ной гибели. Пандемия свиного гриппа в 2009-2010 годах тоже для многих обернулась трагедией. Потому для нас, специалистов, этот вопрос - защищаться или надеяться, что пронесет, - даже не стоит. А убедить ярых антипрививочников, скажу честно, очень сложно. Но когда случается болезнь и, не дай бог, возникает тяжелое осложнение, тогда человек начинает рассуждать по-другому. Можно ли заболеть сразу после проведения прививки? Михаил Костинов: Да, можно. Но не из-за прививки, а в том случае, если ее сделали, когда человек уже подхватил вирус или заразился вскоре после вакцинации. На выработку антител, защищающих от конкретного вируса, нужно минимум две недели. Поэтому мы и рекомендуем сделать прививку как можно раньше - не дожидаясь осенних простуд. В первую очередь прививка нужна людям с ослабленным иммунитетом Что касается вопроса, может ли вызвать болезнь сама вакцина, - ответ: никогда в жизни. Это исключено, потому что вакцина не содержит живой вирус. Мы делаем прививки неживыми вакцинами. В них нет ДНК-, РНК-вируса, а лишь фрагменты, частицы белка разных штаммов гриппа. Болезнь они вызвать не могут в принципе, но организм реагирует на их наличие после прививки. Он начинает вырабатывать антитела, которые, собственно, и обеспечат нам защиту, если в организм проникнет живой вирус. читайте также
Какие виды вакцин существуют, какая между ними разница? Михаил Костинов: Ученые постоянно ищут новые пути защиты, создают более совершенные вакцины. Например, уже 20 лет в России зарегистрирована комбинированная вакцина против гриппа, в состав которой входит особое вспомогательное вещество - адъювант, которое усиливает ее действие. В результате можно уменьшить дозу при вакцинации, а эффект меньше не станет. В мире подобных этой вакцине, особенно если учесть ее безопасность, пока не создано. Тут мы всех опередили. Вообще же иммуногенность у всех имеющихся вакцин - и российского производства, и импортных - примерно одинаковая. Прививаться можно любой. Почему же импортные вакцины, которые предлагают в коммерческих клиниках, дороже отечественных? Михаил Костинов: На стоимость вакцины влияет не только, так сказать, ее содержимое, но и лекарственная форма. Если она просто в ампулах - она будет стоить дешевле. Если расфасованная в шприц - понятно, дороже. Тут речь скорее об удобстве применения. К тому же импортные вакцины дороже из-за дополнительных трат - доставки, таможенных сборов и т.д. С точки зрения эффективности все вакцины работают примерно одинаково.
В мобильных пунктах в Москве прививку сделали уже около 30 тысяч человек, а в поликлиниках - около 700 тысяч. Фото: Сергей Михеев/РГ Почему прививаться нужно каждый год? Михаил Костинов: Вирус гриппа мутирует. Специалисты по всему миру постоянно отслеживают его передвижение и как он себя ведет. Ежегодно в феврале - марте ВОЗ на основе этих прогнозов отбирает три штамма, которые рекомендует для проведения вакцинации в следующем сезоне. На основе этих рекомендаций и производится вакцина определенного состава. Как вы относитесь к московской инициативе - проведению прививок у станций метро? Михаил Костинов: Нормально отношусь. Это реальная возможность усилить охват вакцинацией взрослых здоровых людей, которые все работают, которым некогда ходить по поликлиникам. Если врачей, учителей, работников транспорта и ЖКХ прививают обязательно, то коммерческие предприятия, к сожалению, редко проводят вакцинацию на рабочем месте. читайте также
Сейчас дети пошли в сады и школы, начались простуды, как выбрать правильный момент для прививки? Михаил Костинов: Есть общее правило: если ребенок перенес ОРВИ, прививка проводится через 2-4 недели после выздоровления, в зависимости от того, насколько тяжело он болел. Если недомогание было легким, можно и через неделю. Это же правило относится и к взрослым. Прививки рекомендуют и пожилым. Но у них букет болячек, они принимают много лекарств, в том числе влияющих на иммунитет (например при ревматоидном артрите, аллергии). Можно ли делать прививку в таких случаях? Михаил Костинов: У нас распространен не совсем правильный подход: мы почему-то считаем, что прививки делаются исключительно здоровым людям. Хотя в первую очередь она должна защитить людей ослабленных. Потому мы рекомендуем прививать и полугодовалых малышей, и беременных, и стариков, и хронически больных. Аутоиммунные заболевания, о которых вы спросили, - отнюдь не помеха. Грамотные ревматологи это знают и рекомендуют своим пациентам сделать прививку. Ревматоидный Артрит И Прививка От ГриппаДисбактериоз, прививки от гриппа, мерцательная аритмия. Вакцинация от гриппа — Школа доктора Комаровского. Фото. Дисбактериоз: как не пропустить серьезные проблемы с кишечником. Прививки от гриппа. Головные боли из-за позвоночника: упражнения от С. Бубновского. Мерцательная аритмия — болезнь, которая приводит к инсульту: как ее обнаружить? Дисбактериоз, прививки от гриппа, мерцательная аритмия.Солистка Национальной оперы Анжелина Швачка пришла к доктору Комаровскому, чтобы разобраться в вопросе вакцинации от гриппа. Надо ли прививаться самим и прививать ребенка? Какими бывают вакцины от гриппа? В качестве вспомогательного средства лечения может использоваться Вобэнзим при ревматоидном артрите, но это средство не может заменить другие лечебные препараты. Вакцинация от гриппа — Школа доктора Комаровского.В этом разделе мы покажем вам видео о ревматизме суставов, а также его причины возникновения у человека.
В данной рубрике мы постарались собрать наиболее популярные видео материалы на тему ревматизма суставов его диагностики и лечения. Своевременное обращение к ревматологу облегчит жизнь и вам и вашим близким. Похожие новостиТемпература при ревматоидном артрите: причины Грипп? Орви? Орз? Лечение гриппа? 10 Самых невероятных медицинских рекордов. Интересные факты. Фото. Школа доктора Скачко. Первая помощь при гриппе Лечение гриппа и первая помощь при гриппе должны начинаться, как только появились первые признаки-симптомы гриппа. И не существенно, какой вирус гриппа вызвал заболевание. Грипп? Орви? Орз? Лечение гриппа? Удивительные истории и факты случаются не только в медицинских сериалах. Вот десятка самых фантастических документально зафиксированных медицинских рекордов. 10 Самых невероятных медицинских рекордов. Интересные факты. В этой рубрике мы покажем вам видео о. Упражнения при артрите коленного сустава Упражнения при артрите? Упражнения при артрозе суставов. Фото. Как заниматься спортом при артрите? Упражнения при артрите? Лечебная гимнастика и упражнения при артрозе суставов. Как делать гимнастику при артрозе. Если гимнастика при артрите делается во время ремиссии в комплексе с медикаментозным лечением, физиотерапией, под наблюдением реабилитолога, то она окажет бесценную помощь в терапии этого непростого заболевания. Упражнения при артрозе суставов. В разделе нашего сайта вы увидите видео сюжеты. Постановка диагноза ревматоидный артрит Ревматоидный артрит. Лечение ревматоидного артрита. Лечение заболеваний суставов. Лечение артрита, подагры. Фото. В данном ролике представлена краткая информация о диагностике и лечении ревматоидного артрита. Ревматоидный артрит. Лечение ревматоидного артрита. Лечение суставов (коленных, локтевых, тазобедренных, плечевых) без операции, без применения гормонов и нестероидных противовоспалительных средств. Демонстрация лечения ревматоидного артирита и подагры. Перед назначением лечения обязательно выполнение анализа на определение уровня мочевины и креатинина сыворотки крови для объективной оценки функций почек. Лечение заболеваний суставов. Лечение артрита. Ювенильный ревматоидный артрит у детей Ювенильный ревматоидный артрит. Настя Зоткина Благотворительный марафон «Тысячи добрых сердец». Фото. Результаты лечения ювенильного ревматоидного артрита (ЮРА) на продукции Феникс Fohow (Фохоу). Ювенильный ревматоидный артрит. Насте 13 лет. Диагноз: ювенильный хронический артрит, олигоартрит с поражением глаз (хронический увеит). Внимание следует обратить также и на двигательную активность малыша – это очень ответственный момент в формировании скелета. Чтобы предотвратить артрит в молодом возрасте, важно регулярно. Бубновского артрита коленного сустава Упражнения для позвоночника. Шейный остеохондроз лечение — доктор Бубновский. Цент доктора Бубновского — методика кинезитерапия, лечение артрита и артроза. Фото. Шейный остеохондроз лечение упражнениями, профилактика болезни. Лечение остеохондроза шейного и грудного отделов позвоночника. Безоперационное, немедикаментозное лечение заболеваний позвоночника и суставов. Упражнения для позвоночника. Шейный остеохондроз лечение — доктор Бубновский. Лечение движение, методика кинезитерапия. Артроз крупного сустава, межпозвоночная грыжа — лечение без операции. Важно вникнуть в его методику, понять. ПОДПИШИТЕСЬ НА ЕЖЕНЕДЕЛЬНУЮ ПОЧТОВУЮ РАССЫЛКУ ЛУЧШИХ ПУБЛИКАЦИЙ И НОВОСТЕЙ NARODNAYA - MEDITSINA.com Источники: http://www.zdorovieinfo.ru/news/meditsina/lechenie_artrita_snizhaet_effektivnost_privivki_ot_grippa/, http://rg.ru//09/21/privivki-ot-grippa-zachem-i-komu-ih-nado-obiazatelno-sdelat.html, http://www.narodnaya-meditsina.com/revmatoidnyiy-artrit-i-privivka-ot-grippa/ Комментариев пока нет! www.dolgojiteli.ru Ревматоидный артрит - Справочник - Доктор КомаровскийРевматоидный артрит — хроническое системное воспалительное заболевание, сопровождающееся поражением суставов, реже — серозных оболочек и мелких сосудов. Риск заболевания выше у гомозиготных носителей антигена HLA-DR4 и антигенов HLA-DR, третий гипервариабельный участок бета-цепи которых имеет определенную аминокислотную последовательность. Этиология и патогенез ревматоидного артрита остаются неясными. Однако показано, что при этом заболевании появляются антитела, направленные против белков теплового шока. Известно, что эти белки появляются на поверхности клеток синовиальной оболочки при бактериальных инфекциях. Возможно, антитела, направленные против бактерий, перекрестно реагируют с белками теплового шока, вызывая повреждение клеток синовиальной оболочки. Кроме того, многие микробы вызывают выработку цитокинов (интерлейкины-1, -6, -8, фактора некроза опухолей альфа), стимулирующих пролиферацию клеток синовиальной оболочки и продукцию макрофагами протеаз (например, коллагеназ), повреждающих ее. Изменение структуры собственных белков приводит к появлению аутоантител (например, ревматоидного фактора), которые усугубляют поражение синовиальной оболочки. Все эти процессы приводят к избыточной пролиферации синовиоцитов, разрушению хряща и кости и деформации сустава. А. Эпидемиология. Ревматоидный артрит — самое распространенное аутоиммунное заболевание. Им страдают 1—2% взрослых независимо от расы и климатогеографических условий, 70% больных — женщины. Заболевание начинается в любом возрасте, но чаще — в 30—50 лет. Б. Клиническая картина. Поскольку ни один из них не специфичен для этого заболевания, прежде чем поставить диагноз ревматоидного артрита, необходимо провести тщательные физикальное и лабораторные исследования. 1. Начало. Ревматоидный артрит обычно начинается постепенно. Характерно симметричное поражение мелких суставов кистей и стоп. Асимметричное поражение суставов, моноартрит и поражение крупных суставов в начале заболевания наблюдаются редко. Лихорадка — непостоянный признак ревматоидного артрита. Чаще отмечаются похудание, утомляемость и утренняя скованность, которая уменьшается в течение дня. 2. Поскольку ревматоидный артрит — системное заболевание, возможны внесуставные проявления: васкулит (характерны язвы на нижней части голени), плеврит, перикардит, пневмосклероз, синдром запястного канала, другие периферические нейропатии. Внесуставные проявления характерны для поздней стадии заболевания при его тяжелом течении и чаще наблюдаются у носителей антигена HLA-DR4. В. Лабораторные и инструментальные исследования 1. Рентгенография суставов. На ранней стадии ревматоидного артрита выявляется лишь отек мягких тканей, изменения суставов обычно появляются не ранее чем через 6 мес после начала заболевания. К ранним изменениям суставов относятся околосуставной остеопороз и сужение суставных щелей вследствие разрушения хряща. Впоследствии возникают эрозии — разрушение суставных поверхностей костей. Реже появляются околосуставные кисты. Кроме того, возможен периостит, который в большинстве случаев со временем исчезает. Если периостит сохраняется длительно, исключают синдром Рейтера, псориатический артрит или вторичную инфекцию. По мере прогрессирования заболевания эрозии становятся множественными, возникают подвывихи суставов. Для поздних стадий остеоартроза характерны костные разрастания и остеофиты. В отсутствие остеоартроза они обычно отсутствуют. Обследование при подозрении на ревматоидный артрит должно включать в себя: 1) рентгенографию кистей, стоп, лучезапястных и коленных суставов в задней прямой проекции (рентгенографию коленных суставов проводят в положении стоя), 2) рентгенографию шейного отдела позвоночника, 3) рентгенографию пораженных суставов. 2. Серологическое исследование. Выявление ревматоидного фактора в сыворотке больных — основной лабораторный признак ревматоидного артрита. 3. Для оценки активности заболевания и наблюдения определяют СОЭ. 4. Общий анализ крови. При обострении, как правило, отмечаются умеренный лейкоцитоз и тромбоцитоз. Выявляется нормоцитарная нормохромная анемия. Медикаментозное лечение ревматоидного артрита может осложняться хронической кровопотерей через ЖКТ. В этом случае возможна железодефицитная анемия. 5. Биохимическое исследование крови. Уровень железа и насыщение трансферрина железом обычно снижены, железосвязывающая способность сыворотки повышена. При электрофорезе белков сыворотки выявляется повышение концентрации гамма-глобулинов и других фракций глобулинов. Часто незначительно повышается активность щелочной фосфатазы сыворотки. Уровень мочевой кислоты, кальция и фосфатов, как правило, нормальный. Лечение НПВС может приводить к нарушению функции печени и повышению уровня креатинина. 6. Исследование синовиальной жидкости. Г. Лечение. На ранних стадиях ревматоидного артрита назначают противовоспалительные средства, для поддержания мышечной силы и объема движений в суставах показаны лечебная гимнастика и массаж. Обязательно проводят обучение больного. На поздних стадиях заболевания необходимы реабилитационные мероприятия и ортопедические операции. Независимо от стадии успех лечения зависит от взаимопонимания между врачом и больным. Тактика лечения зависит от активности заболевания, которая оценивается на основании данных физикального исследования: количество пораженных суставов, продолжительность утренней скованности (чем она дольше, тем выше активность заболевания), объем движений в суставах, мышечная сила (оценивается по силе сжатия кисти), время, за которое больной может пройти 15 м, объем выпота в полость сустава. Дополнительную информацию дает регулярное исследование СОЭ и ревматоидного фактора. 1. Аспирин обладает противовоспалительным, обезболивающим, жаропонижающим действием и уменьшает утреннюю скованность. Его назначают большинству больных ревматоидным артритом. а. Терапевтическое и токсическое действие аспирина зависит от уровня салицилата в сыворотке. Пока печеночные ферменты обеспечивают метаболизм аспирина, при увеличении его дозы уровень салицилата в сыворотке возрастает медленно. Затем даже небольшая дополнительная доза аспирина приводит к резкому повышению уровня салицилата в сыворотке. Скорость метаболизма салицилатов в печени у разных людей неодинакова. Быстрому увеличению уровня салицилата в сыворотке способствуют низкое содержание альбумина в плазме и повышение кислотности мочи. б. Дозы. Начальная доза аспирина для взрослых — 650 мг (2 таблетки по 325 мг) внутрь 4 раза в сутки. При необходимости дозу аспирина увеличивают каждые 5—7 сут. При такой схеме повышения дозы аспирина уровень салицилата в сыворотке успевает стабилизироваться. Лишь после этого можно оценить, правильно ли подобрана доза. Постепенное увеличение дозы позволяет предотвратить быстрое нарастание уровня салицилата в сыворотке и интоксикацию. Шум в ушах — важный признак, свидетельствующий о высокой концентрации салицилата в сыворотке. Следует помнить, что у детей и пожилых шум в ушах при передозировке аспирина может отсутствовать. Многие больные сами могут регулировать дозу препарата, отмечая появление кратковременного легкого шума в ушах примерно через час после приема очередной дозы. Однако при подборе дозы все же рекомендуется ориентироваться на концентрацию салицилата в сыворотке (20—30 мг%). При ревматоидном артрите используют препараты аспирина короткого (их лучше запивать щелочными растворами) и длительного действия. в. При ревматоидном артрите аспирин принимают постоянно, а не только при сильной боли. г. При неэффективности аспирина в терапевтических дозах определяют концентрацию салицилата в сыворотке. д. Типичные побочные действия аспирина — диспепсия и желудочно-кишечное кровотечение — обусловлены эрозиями желудка и двенадцатиперстной кишки. Скрытую кровь в кале обнаруживают у 70% больных ревматоидным артритом, принимающих аспирин. Риск кровотечения возрастает при одновременном употреблении спиртных напитков. Шум в ушах и тугоухость, как правило, обратимы, однако при их появлении дозу препарата необходимо снизить. Не следует назначать аспирин больным, получающим антикоагулянты. Реже наблюдаются крапивница, бронхоспазм, повышение активности печеночных ферментов и гепатит. е. Если аспирин эффективен, но оказывает побочное действие, применяют его препараты в виде таблеток, покрытых оболочкой, или назначают другие салицилаты, например неацетилированные: салсалат, холинсалицилат, дифлунизал. 2. Другие НПВС. Аспирин — самое эффективное и самое дешевое НПВС, применяемое при ревматоидном артрите. Применение других НПВС при этом заболевании оправдано тем, что они реже оказывают побочные действия, в первую очередь такие тяжелые, как желудочно-кишечное кровотечение. Поскольку терапевтические и токсические дозы НПВС у разных людей неодинаковы, их дозы подбирают индивидуально. Дозу любого препарата увеличивают постепенно, каждые 1—2 нед. Не следует превышать максимальную дозу, указанную в рекомендациях по применению. Если в течение 2 нед лечение препаратом в максимальной дозе неэффективно, его отменяют. Одновременное применение разных НПВС увеличивает риск желудочно-кишечного кровотечения и не имеет преимуществ перед монотерапией. НПВС назначают при неэффективности аспирина или противопоказаниях к его применению, а также в начале лечения другими препаратами, действие которых развивается медленно. При высоком риске желудочно-кишечного кровотечения одновременно с НПВС применяют мизопростол или омепразол, антацидные средства и Н2-блокаторы противопоказаны. 3. Лекарственные средства, замедляющие прогрессирование ревматоидного артрита. В эту группу входят хлорохин, гидроксихлорохин, сульфасалазин, метотрексат, препараты золота, пеницилламин и азатиоприн. Лечение этими препаратами проводится под наблюдением ревматолога. Для своевременного выявления побочных эффектов необходимо регулярное обследование. Средства, замедляющие прогрессирование ревматоидного артрита, показаны при тяжелом, без ремиссий, течении заболевания и неэффективности НПВС. По современным представлениям, эти препараты необходимо назначать уже на ранних стадиях заболевания. а. Хлорохин и гидроксихлорохин. Наименее выраженные побочные эффекты среди всех препаратов, замедляющих прогрессирование ревматоидного артрита, вызывает гидроксихлорохин. Он разрешен FDA к применению при ревматоидном артрите. В дозе 5—7 мг/кг/сут (обычно 400 мг/сут) внутрь препарат вызывает ремиссию у 20% и улучшение — у 50% больных. Однако его действие развивается только через 3—6 мес. Гидроксихлорохин можно назначать в сочетании с любым другим препаратом, замедляющим прогрессирование ревматоидного артрита. Показано, что применение гидроксихлорохина позволяет уменьшить дозу кортикостероидов, снижает уровень холестерина в сыворотке на 15—20%, угнетает адгезию и агрегацию тромбоцитов, но не увеличивает время кровотечения. Перечисленные эффекты гидроксихлорохина делают этот препарат особенно ценным при лечении больных, постоянно применяющих кортикостероиды. У 10% больных, принимающих гидроксихлорохин, отмечаются головная боль, тошнота, сыпь и гриппоподобный синдром, которые проходят вскоре после отмены препарата или снижения его дозы. Поскольку у 3% больных, принимавших препарат в течение 10 лет, развивается ретинопатия, каждые 6 мес больного должен осматривать офтальмолог. На раннем этапе изменения сетчатки обратимы. При лечении хлорохином ретинопатия возникает гораздо чаще — у 10% больных, принимавших препарат не менее 10 лет, причем изменения сетчатки часто необратимы. б. Сульфасалазин давно используется при ревматоидном артрите, хотя в США он до сих поре не разрешен к применению при этом заболевании. Сульфасалазин и гидроксихлорохин — наиболее безопасные средства, замедляющие прогрессирование ревматоидного артрита, однако сульфасалазин оказывает побочные действия несколько чаще, чем гидроксихлорохин. Основное противопоказание к применению сульфасалазина — его непереносимость. Начальная доза — 500 мг/сут внутрь, через 2 нед ее повышают до 1 г/сут, еще через 2 нед — до 1,5 г/сут и еще через 2 нед переходят на поддерживающую дозу — 2 г/сут. Поддерживающая доза для детей — 25—60 мг/кг/сут внутрь. У взрослых суточную дозу делят на 2 приема, у детей — на 3—4. Препарат эффективен у 50—70% больных, действие обычно развивается через 8—12 нед. Побочные эффекты — тошнота, потеря аппетита, олигозооспермия. Редкое, но очень опасное осложнение лечения сульфасалазином — агранулоцитоз. в. Метотрексат — цитостатик, антагонист фолиевой кислоты — в настоящее время применяется чаще других средств, замедляющих прогрессирование ревматоидного артрита. Его назначают внутрь, п/к, в/м или в/в 1 раз в неделю. Препарат эффективен у 80% больных, действие развивается через 2—6 нед после начала лечения. Показано, что после длительного (в течение 5 лет) применения метотрексат отменяют реже, чем другие средства, замедляющие прогрессирование ревматоидного артрита. 1) Оптимальная доза метотрексата для лечения ревматоидного артрита не установлена. Начальная доза препарата обычно составляет 10 мг/нед. Эту дозу назначают однократно или делят на 2 приема с интервалом в 24 ч. В зависимости от выраженности терапевтического и токсического действия дозу можно увеличить до 20 мг/нед или уменьшить до 5 мг/нед. Пожилым и больным с ХПН препарат назначают в более низких дозах. 2) Побочные действия метотрексата делятся на ранние и отсроченные. К ранним относятся желудочно-кишечные нарушения (25%), язвы слизистой рта (15%) и головная боль (10%) в течение нескольких суток после применения препарата. Риск этих побочных действий можно уменьшить, снизив дозу или назначив препарат парентерально. Отсроченные побочные действия наблюдаются у 10—30% больных. Это анемия, лейкопения или тромбоцитопения, которые быстро проходят после снижения дозы метотрексата. Менее чем у 1% больных развивается лекарственный пневмонит — тяжелое осложнение лечения метотрексатом, которое может угрожать жизни больного. Изредка наблюдается оппортунистическая инфекция (грибковая, пневмоцистная и другие). Часто повышается активность АсАТ и АлАТ (она становится максимальной на 3-и сутки после применения препарата). Каждые 8—12 нед (а в первые 2 мес лечения — каждые 2 нед) проводят общий анализ крови и определяют активность печеночных ферментов. Если активность АсАТ и АлАТ превышает 100 ед, препарат отменяют. Лечение возобновляют через несколько недель, при этом препарат назначают в более низкой дозе. Во время лечения метотрексатом полностью исключают прием спиртных напитков, в противном случае может развиться цирроз печени. Роль биопсии в диагностике цирроза печени спорна, однако большинство ревматологов рекомендует производить ее через несколько лет после начала лечения метотрексатом. При необходимости хирургического вмешательства метотрексат отменяют за 2 нед до операции (для нормального заживления раны и снижения риска инфекционных осложнений) и вновь назначают через 2 нед после нее. г. Препараты золота — ауротиомалат натрия, ауротиоглюкоза и ауранофин. 1) Ауротиомалат натрия и ауротиоглюкозу вводят в/м глубоко 1 раз в неделю. а) Дозы. Начальная доза — 10 мг/нед. В течение первых 4 нед ее постепенно доводят до 25 мг/нед, а затем до 50 мг/нед. Препарат в дозе 50 мг/нед вводят до развития терапевтического или токсического действия. Терапевтическое действие обычно развивается через 3 мес от начала лечения. После его достижения препараты назначают в поддерживающей дозе — 50 мг каждые 2—4 нед. В течение 1-го года лечения у 75% больных наступает улучшение, у 25% — ремиссия заболевания. Если препарат неэффективен в общей дозе 1 г, его отменяют. б) Побочные действия — сыпь, стоматит, угнетение кроветворения (тромбоцитопения, а затем лейкопения и анемия), поражение почек (первое проявление — протеинурия). Угнетение кроветворения и нефротоксическое действие — показание к отмене препаратов золота. Перед каждой инъекцией обязательно осматривают кожу, проводят общий анализ крови и анализ мочи. Если появилась сыпь, введение препарата приостанавливают и возобновляют в более низкой дозе после исчезновения сыпи. При применении препаратов золота часто наблюдается эозинофилия, однако она не является предвестником их токсического действия на костный мозг. Изредка тромбоцитопения развивается через несколько месяцев после отмены препаратов золота. У 1—3% больных ауротиомалат натрия вызывает анафилактоидные реакции. 2) Ауранофин — препарат золота для приема внутрь. Его назначают по 3 мг 2 раза в сутки. По эффективности не уступает препаратам золота для в/м введения, но реже оказывает побочные действия. Самое частое среди них — понос. д. Пеницилламин выпускают в таблетках и капсулах. Действие препарата развивается лишь через несколько месяцев после начала лечения. Побочные действия наблюдаются часто. У трети больных препарат неэффективен. 1) Дозы. Начальная доза у взрослых — 250 мг/сут внутрь в течение первых 4 нед. Каждый месяц дозу увеличивают на 125 мг/сут до максимальной — 1 г/сут. 2) Побочные действия — угнетение кроветворения, поражение почек и ЖКТ. Часто отмечается нарушение вкуса, однако оно исчезает после отмены препарата. Для раннего выявления тромбоцитопении, нейтропении, протеинурии и гематурии необходимо ежемесячно проводить общий анализ крови и мочи. При развитии любого из этих побочных действий препарат отменяют. Пеницилламин иногда вызывает лекарственный волчаночный синдром, который проходит вскоре после отмены препарата. е. Азатиоприн — иммунодепрессант, структурный аналог пурина. Разрешен FDA к применению при ревматоидном артрите. В дозе 1,0—2,5 мг/кг/сут внутрь препарат эффективен у 70% больных. Действие развивается через 4—6 мес после начала лечения. Препарат довольно хорошо переносится, однако у 20% больных отмечаются желудочно-кишечные нарушения, у 15% — изменение биохимических показателей функции печени, изредка — панцитопения. Азатиоприн повышает риск гемобластозов, поэтому длительно его не назначают (при применении препарата в течение 20 лет гемобластозы возникают у 10% больных). ж. Комбинации средств, замедляющих прогрессирование ревматоидного артрита. В последние годы некоторые ревматологи рекомендуют сначала назначать препараты, замедляющие прогрессирование ревматоидного артрита, в высоких дозах, а затем — в поддерживающих при условии их применения в комбинации. Для оценки эффективности этой схемы лечения необходимы дальнейшие исследования. 4. Кортикостероиды а. Кортикостероиды для системного применения. В прошлом кортикостероиды при ревматоидном артрите использовались настолько широко, что их побочные действия были основной причиной смерти при этом заболевании. Кортикостероиды быстро уменьшают воспаление и боль, однако их дозы обычно приходится увеличивать, а отмена часто вызывает обострение заболевания. Кроме того, кортикостероиды не влияют на течение ревматоидного артрита. 1) Ранние дозозависимые побочные действия кортикостероидов для системного применения — психические расстройства, нарушение толерантности к глюкозе и гиперлипопротеидемия. При длительном (более 4 нед) применении преднизона в дозе, превышающей 10 мг/сут (или другого кортикостероида в эквивалентной дозе), появляются отеки, стрии, жировой горбик, геморрагическая сыпь, ожирение с избыточным отложением жира на лице и туловище, покраснение лица, гирсутизм, угри, катаракта, глаукома, изъязвление слизистой ЖКТ, асептический некроз костей (особенно головки бедренной кости), артериальная гипертония, приливы, нарушения менструального цикла, слабость проксимальных мышц, остеопороз, панкреатит, неврологические и психические нарушения. 2) Показания и противопоказания. При тяжелых обострениях ревматоидного артрита, особенно сопровождающегося васкулитом, преднизон назначают в дозе 40—60 мг/сут внутрь в течение нескольких недель. При длительном течении заболевания, особенно у пожилых, преднизон назначают в дозе 5—10 мг/сут внутрь. В таких дозах кортикостероиды редко вызывают побочные эффекты, хотя возможны остеопороз, гипергликемия и гастрит. Угнетение функции надпочечников в этом случае незначительно. При улучшении дозу снижают на 1 мг/сут каждую неделю до минимальной поддерживающей. При обострениях, проявляющихся только артритом, применять преднизон в дозе, превышающей 15 мг/сут внутрь (или другой кортикостероид в эквивалентной дозе), более 4 нед нельзя. При язвенной болезни желудка в анамнезе, сахарном диабете и остеопорозе кортикостероиды не назначают. Исключение составляют случаи, когда имеются абсолютные показания для их применения. 3) Снижение дозы. Одна из основных проблем при длительном лечении кортикостероидами заключается в снижении их дозы. Хорошо известно, что при быстром снижения дозы кортикостероидов возникает гипоадреналовый криз, проявляющийся слабостью, утомляемостью, артралгией, головной болью, схваткообразной болью в животе и резким снижением АД. При длительном (более 6 мес) применении преднизона в дозе 20 мг/сут внутрь ее снижают по следующей схеме: в 1-й день дозу снижают на 10% каждые 2—6 нед, во 2-й — повышают так, чтобы общая доза за 2 дня оставалась прежней. Если в день приема сниженной дозы или при полном переходе на прием кортикостероидов через день ухудшение не наступает, начинают снижать дозу и во 2-й день (также на 10% каждые 2—6 нед). При возникновении обострения дозу увеличивают до минимальной эффективной и не снижают до тех пор, пока состояние вновь не улучшится. Если продолжительность лечения кортикостероидами не превышает 6 мес, их дозу можно снижать быстрее. Артралгия и миалгия, возникающие при отмене кортикостероидов, могут симулировать обострение ревматоидного артрита. 4) Заместительная терапия кортикостероидами после их отмены. При отмене кортикостероидов может появиться надпочечниковая недостаточность, тяжесть которой зависит от длительности их применения. Например, если кортикостероиды в высоких дозах применялись в течение 10 лет, то в ближайшие 2—5 лет после их отмены может быть угнетена реакция надпочечников на стресс (тяжелое заболевание, хирургическое вмешательство). При хирургическом вмешательстве у больных, длительно применявших кортикостероиды, необходима заместительная терапия, которую рекомендуется проводить по следующей схеме: перед анестезией — гидрокортизон, 100 мг в/в, в 1-е сутки после операции — метилпреднизолон, 15 мг в/в каждые 8 ч, на 2-е — метилпреднизолон, 10 мг в/в каждые 8 ч. Кортикостероиды не оказывают побочных действий, если их назначают не более недели. Для снижения риска остеопороза больным, длительно применяющим кортикостероиды, назначают препараты кальция, не менее 1 г/сут внутрь в пересчете на кальций. б. Внутрисуставное введение кортикостероидов. Внутрисуставное введение кортикостероидов длительного действия показано в тех случаях, когда боль и нетрудоспособность связаны преимущественно с поражением одного сустава. Перед внутрисуставным введением кортикостероидов необходимо исключить инфекционный артрит. 1) При внутрисуставном введении кортикостероидов необходимо соблюдать правила асептики, так как инфицирование сустава приводит к тяжелым осложнениям. Для инъекции используют иглы 21—22 G, достаточно длинные для того, чтобы достичь полость сустава. Для удаления выпота рекомендуется использовать иглы 18—20 G. 2) После удаления выпота в полость сустава вводят триамцинолон или метилпреднизолон. Раствор триамцинолона (40 мг/мл) вводят в следующем объеме: в суставы пальцев, лучезапястный, локтевой — 0,3 мл, в голеностопный и плечевой — 1 мл, в коленный — 2 мл. В несколько средних или крупных суставов одновременно препарат не вводят. Улучшение, наступающее после инъекции, сохраняется от 2 сут до нескольких месяцев. Для уменьшения риска повреждения суставного хряща инъекцию в один и тот же сустав проводят не чаще чем 1 раз в 2 мес и не более 4 раз в год. Больному объясняют, что необходимо избегать нагрузки на тот сустав, в который был введен препарат, поскольку это может вызвать его повреждение. 5. Физиотерапия а. Тепловые процедуры. Согревание (влажное тепло или нагретый парафин) уменьшают утреннюю скованность. б. При обострении артрита показано шинирование пораженного сустава. Поскольку длительное отсутствие движений в суставе при ревматоидном артрите приводит к контрактуре, по мере стихания обострения разрешают сначала пассивные, а затем и активные движения в суставе и упражнения с изометрической нагрузкой. Регулярные нагрузки на пораженный сустав способствуют более длительному сохранению его функции. Если после упражнений возникает боль, которая сохраняется более 1 ч, их интенсивность уменьшают, а частоту оставляют прежней. При поражении коленного сустава эффективны упражнения, укрепляющие четырехглавую мышцу бедра. 6. Реабилитация больных а. Чтобы определить, в какой степени заболевание влияет на бытовую и профессиональную деятельность, оценивают повседневную активность больного. б. Рекомендуют физические упражнения, направленные на увеличение подвижности в суставах, уменьшение боли и повышение переносимости дневной нагрузки. в. Для увеличения активности больного и уменьшения его зависимости от окружающих используются приспособления, облегчающие передвижение. Д. Обучение больных. Для успешного лечения необходимо, чтобы больной понимал суть своего заболевания и принимал активное участие в лечении. Больному объясняют, что хотя заболевание неизлечимо, лечение позволит улучшить его состояние и замедлить прогрессирование заболевания. Совместно с больным составляют диету и комплекс физических упражнений, обсуждают вопросы контрацепции. Если совокупность симптомов, наблюдаемых у больного, не отвечает критериям ревматоидного артрита, больному объясняют следующее. 1. Если симптомы сохраняются не более 6 мес, они скорее всего обусловлены не ревматоидным артритом. 2. Инвалидизирующая деформация суставов развивается лишь у 5—10% больных ревматоидным артритом. Источник: Г.Лолор-младший, Т.Фишер, Д.Адельман "Клиническая иммунология и аллергология" (пер. с англ.), Москва, "Практика", 2000 опубликовано 18/08/2011 11:46обновлено 17/06/2013— Аутоиммунные заболевания spravka.komarovskiy.net Прививка от кори при ревматоидном артритеСодержание статьи Многие годы пытаетесь вылечить СУСТАВЫ? Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день... Читать далее »
Многие люди недооценивают роль питания при болезнях.А между тем, замечено, что диета при ревматоидном артрите существенно улучшает состояние здоровья. Ревматоидный артрит — это заболевание суставов. Зачастую имеет хронический характер. Если не относиться к лечению серьезно, то заболевание часто имеет рецидивный характер. Боли в уставах имеют ноющий характер, с частыми обострениями. Что является причиной артрита? Ученые пока не пришли к единому мнению. Одни считают, что возбудителем болезни является вирус, другие, что стрессовое состояние, как физическое, так и умственное. Очень интересный вывод после исследований сделал австралийский доктор Р. Шатин. Он считает, что причиной возникновения болезни является восприимчивость к клейковине. Наблюдения показали, что люди, использующие в своем рационе много ржи, овса и пшеницы более склонны к заболеванию артритом. А вот английские исследователи пришли к выводу, что причиной может быть молоко и сыр, наблюдения показали, что если убрать из рациона эти продукты, то через некоторое время пациентам становилось лучше. Можно подвести общий итог, что протекание заболевания тесно связано с питанием. Ведь не зря подмечено «мы есть то, что мы едим». Поэтому к основному медикаментозному лечению врачи приписывают диету питания. НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь… Общепринятые правила при диете:
Эти несложные правила помогают в борьбе с обострениями. Исключение аллергеновАллергические продукты очень пагубно влияют на течение такой болезни как ревматоидный артрит. Во время обострения артрита для собственного блага необходимо убрать из рациона питания продукты, имеющие способность вызвать аллергию. Ведь артрит, это заболевание, связанное непосредственно с иммунной системой. В организме происходят процессы, заставляющие иммунитет работать против суставов. Во время приема пищи с аллергеном усиливается воспалительный процесс в суставах, соответственно и болевые ощущения становятся более сильными. Существует очень хорошая диета, помогающая выявить и исключить продукты с аллергенами, которые мешают нормальному функционированию организма в целом. Элиминационная диета как нельзя лучше справляется с этой задачей. Основной принцип этой диеты — исключение аллергических продуктов методом проб и наблюдения, безошибочный способ выявления аллергенов. Система диеты выстроена так, что на 1-2 недели из рациона питания исключается продукт, содержащий возможный аллерген. Его нельзя есть ни в чистом виде, ни в виде добавок к основным блюдам. Например, заведомо известно, что цельное молоко является аллергическим продуктом питания, следовательно, нельзя употреблять само молоко и блюда, в которые входит молоко. Во время двухнедельного периода организм очищается и выводит из себя вещества, которые содержатся в исключаемом продукте. Далее на один день вводим продукт снова и наблюдаем за реакцией организма. С первого раза реакции может и не быть, поэтому необходимо тест провести снова, только в этот раз исключаем аллерген на 3 дня. После, вводим снова исследуемый продукт. Следить за организмом стоит очень внимательно, можно даже завести дневник ощущений и делать соответствующие записи про состояние здоровья в каждый период теста. Для точного и правильного результата тест стоит проводить несколько раз. Во время теста, если продукт является виновником в ухудшении состояния здоровья, могут проявляться явные признаки аллергии и усиление симптомов. Возможны отечность тела, усиление болевых ощущений, слабость, повышение температуры. Выявив продукты, вызывающие аллергические реакции, необходимо навсегда или на период обострения симптомов убрать их из рациона питания больного. В первую очередь следует протестировать продукты, которые заведомо являются аллергическими:
Узнав, какие продукты нельзя употреблять, можно подобрать диету питания с учетом всех нюансов протекания болезни. Эффективная диета ДонгаВ медицине диета Донга классифицируется как стол № 10. Основным правилом этой диеты является исключение любого мяса из меню. Разработана в США и может быть помощником в сбросе лишнего веса, что существенно снижает нагрузку на суставы. Длительность диеты составляет 10 недель. Одновременно с мясом исключаются томаты, молоко и молочные продукты, уксус, яичный желток, специи, алкоголь и шоколад. 1 раз в неделю можно употребить мясо птицы. Безглютеновое питаниеТакая диета уместна только при артрите и сахарном диабете. Необходимо исключить из рациона питания продукты, содержащие глютен и белок. Замечено, что попадание глютена в кровь усиливает болевые ощущения в суставах. Во время лечения артрита нельзя употреблять пшеницу, рожь, ячмень. Средиземноморская кухняЯвляется противоположностью безглютеновой диете. Основа этой диеты — оливковое масло, овощи и различные крупы. Также можно добавлять в рацион бобовые и злаковые. Разработана диета в Швеции после ряда исследований, показавших, что больные, применявшиеся именно этот рацион, стали значительно лучше себя чувствовать. У них повысилась физическая активность, боли стали посещать реже. Придерживаться такой диеты можно регулярно. «Русский подход»Русскую диету разработали в институте ревматологии «РАМН». В зависимости от времени года делится на зимний и летний рацион. Особое правило при диете это то, что прием пищи расписан по часам. Летний рацион состоит в основном из фруктов и овощей. Рыба и мясо употребляются в пареном виде с минимальным количеством соли. Сахар, крепкий чай и кофе употреблять запрещено. Если перед сном мучает голод, можно выпивать стакан обезжиренного кефира. Примерное меню:
Зимний рацион практически не отличается от летнего. График приемов пищи такой же. Также овощи и фрукты, можно добавить квашенную капусту с минимальным количеством соли. Также расширяется рацион сухофруктов и орехов. Из напитков добавляется отвар из шиповника, нормализует работу почек. Хлеб употребляется в малых дозах не больше 100-150 г в сутки. Рекомендации скандинавовНа первый взгляд очень трудно сидеть на такой диете, но необходимо вытерпеть первую неделю, и организм привыкает к такому рациону питания. Другими словами, это низкокалорийная диета. Разрешается пить только чай из трав, морковный сок или сок из свеклы. В еду употреблять только овощные бульоны. На притяжении 4-х месяцев употреблять можно любые овощи. Из круп — только рис. Фрукты, сою, орехи можно употреблять небольшими порциями. Нельзя употреблять алкоголь, специи. Соли употребляется самый минимум. Запрещенные продукты при лечении:
Витамины и минералыДля поддержания тонуса и заряда энергией организму нужны витамины. При лечении врач, рассмотрев все нюансы протекания симптомов, может назначить отдельные виды витаминов. Например, витамин В9, именуемый еще, как фолиевая кислота, необходим для выработки новых эритроцитов. Для костей нужен Витами Д, который содержится не только в пищевых добавках, запас витамина восполняют и солнечные ванны . Витамин Е единственный витамин, способный предотвратить разрушение хрящевых тканей. У больных ревматоидным артритом снижается уровень селена, и это является причиной опухания суставов, поэтому врачи советуют принимать рыбий жир. Восполнить полиненасыщенные жирные кислоты помогут орехи и рыба, такая как тунец и форель. Ревматоидный артрит — очень тяжелое заболевание с плохими последствиями для человека. Поэтому на начальных стадиях заболевания стоит соблюдать советы врачей. Лечение будет протекать лучше, если соблюдать общепринятые правила. Соблюдать диету питания по всем правилам. Принимать еду небольшими порциями. Нельзя переедать, ведь малая активность в период обострения может перерасти еще и в ожирение, что еще больше усилит тяжесть болезни. Нельзя есть еду, которая может вызвать аллергию. Не нужно пренебрегать лечением. Следует следить за своим здоровьем. Анализ крови при артритеАртритом называется воспаление костных и хрящевых тканей сустава. Оно может быть вызвано инфекцией, травмой, аллергической реакцией или стать следствием другой патологии опорно-двигательного аппарата. В медицине различают реактивный, инфекционный, ревматоидный, ювенильный, травматический, псориатический и другие разновидности заболевания (всего их насчитывается больше 10). Подготовка к анализамВ связи с таким количеством вариаций постановка точного диагноза является достаточно сложной, поскольку начальные клинические проявления многих видов системных заболеваний соединительной ткани отличаются мало, а типичные симптомы проявляются на поздних стадиях, когда для лечения требуется затратить намного больше времени и усилий. При дифференциальной диагностике заболеваний суставов, кроме аппаратных методов обследования (рентгенографии, МРТ, УЗИ, контрастная артрография) в обязательном порядке проводят лабораторные исследования крови.
Чтобы результаты исследований были объективными, пациенту нужно соблюдать следующие правила:
Виды анализовПри диагностике артрита проводится несколько видов исследования крови, каждый из которых несет информацию о качественных и количественных отклонениях от нормы:
О чем говорят данные анализовНа основании результатов анализов можно сделать выводы о наличии воспалительного заболевания, а также определить его принадлежность к тому или иному виду артрита. Результаты ОАКОбщий анализ крови позволяет обнаружить наличие очага воспаления, но не обеспечивает классификацию заболевания. Наиболее важными показателями при диагностике артрита являются скорость оседания эритроцитов (СОЭ), а также количество гемоглобина и лейкоцитов. Нормой считаются показатели:
На видео ниже представлена более полная информация об основных показателях ОАК. При воспалительных заболеваниях количество лейкоцитов увеличено, потому что организм вырабатывает белые кровяные тельца для защиты от патогенных факторов и направляет их в «зону бедствия». Уровень гемоглобина, напротив, часто бывает снижен, поскольку жизненный цикл красных кровяных телец при воспалении укорачивается.
Самым надежным лабораторным методом, позволяющим обнаружить наличие воспалительного процесса, считается СОЭ. Помещенная в пробирку кровь постепенно разделяется: эритроциты, как более тяжелые частицы, оседают на дно, а легкие фракции остаются в верхнем слое. При воспалении белковый состав крови изменяется, и скорость оседания эритроцитов сразу же возрастает, достигая иногда 60 мм/ч и более. Результаты биохимического исследованияАнализ крови на биохимию дает возможность выявить воспаление и степень его развития, а также характерные для того или иного вида артрита изменения состава плазмы и фирменных элементов крови. Нормой считаются показатели:
При артрите наблюдается рост количества вырабатывающихся в печени фибриногенов (они отвечают за свертываемость крови), повышается уровень участвующего в продуцировании красных кровяных телец гаптоглобина. Высокой чувствительностью обладает уровня С-реактивного белка в сыворотке крови: повышенное содержание этого элемента обнаруживается в первые сутки развития воспалительного процесса.
Результаты биохимического исследования используются для дифференциальной диагностики заболеваний суставов. Так, увеличение концентрации сиаловых кислот, которые образуются при распаде тканей, могут свидетельствовать о наличии заболевания ревматоидного типа, превышение нормы мочевой кислоты ― о подагрическом артрите. НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь… Показатели ИФАИммуноферментный анализ основан на реакции «антиген-антитело» и проводится для идентификации возбудителя инфекционного артрита или типа аутоиммунной реакции организма, вызвавшей заболевание, он также дает возможность оценить степень тяжести заболевания. Основные показатели иммуноферментного исследования крови:
Высокий ревматоидный фактор обнаруживается в крови 5-7% здоровых людей, в то же время у 50% больных РА результат анализа на РФ отрицательный. Следовательно, данный метод диагностики не является абсолютно достоверным и служит для постановки предварительного диагноза.
Анализы крови при артрите являются одним из наиболее эффективных методов дифференциальной диагностики, позволяющим исключить другие, схожие по симптомам заболевания, и обнаружить патологию в самом начале развития, а иногда даже до появления ее первых внешних признаков. mysustav24.ru Ювенильный ревматоидный артрит › Болезни › ДокторПитер.руЮвенильный ревматоидный артрит – это артрит, которым страдают дети до 16 лет. Заболевание характеризуется воспалением и ограничением движения суставов. Длится оно дольше шести недель. Также эта болезнь известна как болезнь Стилла, детский хронический артрит и ювенильный хронический полиартрит. ПризнакиТипичные признаки ювенильного ревматоидного артрита – боль в суставе, его припухлость, скованность в движениях. Эти симптомы усиливаются по утрам или после короткого сна. При этом дети, даже маленькие, на боль не жалуются. Это заболевание может сопровождаться лихорадкой, потерей аппетита и снижением веса. В некоторых случаях на руках и ногах появляется сыпь. Иногда увеличиваются лимфоузлы. При ювенильном ревматоидном артрите возможно замедление роста. В некоторых случаях пораженные суставы развиваются с разной скоростью, и из-за этого длина рук или ног у ребенка может отличаться друг от друга. ОписаниеЮвенильный ревматоидный артрит – аутоиммунное заболевание, то есть иммунная система ошибочно воспринимает ткани собственного организма как чужеродные и пытается их уничтожить. Однако почему происходит подобный сбой в работе иммунной системы, специалисты до сих пор не знают. Предполагается, что запускать болезнь могут инфекционные заболевания, профилактические прививки, особенно против кори, паротита или краснухи. Причем после вакцинации ревматоидным артритом чаще заболевают девочки. Однако инфекция – не единственная причина развития ювенильного ревматоидного артрита. Он может также развиваться после травм суставов, переохлаждения, перегревания на солнце. При ювенильном ревматоидном артрите происходит негнойное воспаление синовиальных оболочек. Суставная жидкость при этом выделяется в повышенном количестве и скапливается в полости сустава. Синовиальная оболочка утолщается, прилегает к суставному хрящу и через некоторое время спаивается с ним. Происходит эрозия хряща. И через некоторое время хрящ разрушается. Причем время, в течение которого происходят эти изменения, у всех пациентов разное. По количеству пораженных суставов различают:
Олигоартрит может быть двух типов – первого и второго. 80 % детей, страдающих олигоартритом первого типа – девочки. Заболевание начинается в младшем возрасте, обычно поражаются голеностопные, коленные и локтевые суставы. Заболевание сопровождается хроническим иридоциклитом. Ревматоидный фактор (аутоантитела к иммуноглобулину G) отсутствует. В 10 % случаев у детей на всю жизнь остаются проблемы со зрением и в 20 % случаев – с суставами. Олигоартритом второго типа страдают в основном мальчики. Он развивается позже, чем олигоартрит первого типа. При этом поражаются крупные суставы, чаще всего, тазобедренные. Заболевание часто сопровождается сакроилеитом (воспалением крестцово-подвздошного сустава), в 10-20 % случаев к нему присоединяется острый иридоциклит. Ревматоидный фактор отсутствует. Часто у детей, переболевших олигоартритом второго типа, сохраняется спондилоартропатия (заболевание суставов и мест присоединения сухожилий к костям). Полиартрит разделяют на положительный и отрицательный по ревматоидному фактору. И тем, и другим страдают в основном девочки. Полиартрит, отрицательный по ревматоидному фактору может развиваться у детей в любом возрасте, и поражает он любые суставы. Изредка болезнь сопровождается иридоциклитом (воспалением сосудистой оболочки переднего отдела глазного яблока). В 10-45 % случаев исход болезни – тяжелый артрит. Полиартрит, положительный по ревматоидному фактору развивается обычно в старшем детском возрасте, поражает любые суставы. Изредка он сопровождается сакроилеитом. В 50 % случаев на всю жизнь у детей, перенесших это заболевание, сохраняется тяжелый артрит. 60 % детей, страдающих системным ревматоидным артритом – мальчики. Заболевание может развиться у ребенка в любом возрасте. Поражаться могут любые суставы. Ревматоидный фактор отсутствует. В 25 % случаев у переболевших на всю жизнь сохраняется тяжелый артрит. По характеру течения ювенильный ревматоидный артрит может быть острым, подострым, хроническим и хроническим с обострениями. ДиагностикаДля постановки правильного диагноза требуется консультация педиатра, ревматолога, травматолога-ортопеда. Обязательно нужно сдать общий и биохимический анализы крови. Также делают: ЛечениеОсновные задачи при лечении ювенильного ревматоидного артрита – снятие воспаления, удаление суставных проявлений, восстановление нормальной работы пораженных суставов, предотвращение их разрушения. Для снятия воспаления назначают нестероидные противовоспалительные средства или глюкокортикоиды. Часто для лечения ювенильного ревматоидного артрита назначают и иммуносупрессоры (препараты, подавляющие иммунную систему). Принимать эти препараты нужно непрерывно и длительно. А их отмена нередко вызывает обострение заболевания. При сильной деформации сустава проводят операцию по его восстановлению. Хороший эффект при лечении ревматоидного артрита дает физиотерапия. Она помогает снять воспаление и предотвратить деформацию составов. Часто применяют электрофорез, ультразвук, ультрафиолетовое облучение пораженных суставов, магнитотерапию и грязелечение. Образ жизниДетям, страдающим ювенильным ревматоидным артритом, противопоказаны профилактические прививки. А вот МАНТУ, несмотря на то, что туберкулин – это убитые культуры микобактерий туберкулеза, опасности для страдающих этим заболеванием не несет. Им нельзя принимать препараты, стимулирующие иммунитет. ПрофилактикаСпецифической профилактики ювенильного ревматоидного артрита не разработано, так как точной причины его возникновения врачи пока не знают. Но для предотвращения этого заболевания нужно снизить факторы риска. То есть, необходимо избегать переохлаждения, длительного пребывания на солнце, защищаться от инфекций. © Доктор Питер doctorpiter.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |