|
|
||||||||||
|
Бактериальные инфекции мочевыводящих путей. Лечение инфекции мочевыводящих путей у женщин антибиотикисимптомы и лечение :: SYL.ruИнфекция мочевыводящих путей — заболевание, которое имеет инфекционную природу и поражает как мужчин, так и женщин, вызывая при этом воспалительный процесс в органах мочевой системы. Как правило, наиболее часто ИМП поражают уретру, простату, мочевой пузырь, паренхиму почек и интерстициальную ткань. На сегодняшний день ИМП находится на втором месте по распространённости заболеванием, что связано с инфекционной природой. По последним статистическим данным, из-за своего анатомического строения женское население более подвержено ИМП. Так, к примеру, если сравнивать, то не менее 60% женщин хотя бы один раз, но испытывали симптомы воспаления мочевыводящих путей. Но, несмотря на малую вероятность развития этого заболевания у мужчин, у них оно не только имеет высокую вероятность длительного характера, но и возможны частые рецидивы. Причины возникновения
Как известно, стерильность и резистентность к колонизации бактерий являются нормой мочевыводящих путей от почек до наружного отверстия в уретре. К механизмам, поддерживающим такое состояние, относят: кислотность мочи, регулярное высвобождение мочевого пузыря во время мочеиспускания, уретральный сфинктер и иммунологический барьер на слизистых. Инфекция мочевыводящих путей, как правило, возникает при восходящем перемещении бактерий из уретры в мочевой пузырь и из мочеточника к почке. Происходит это за счёт того, что бактерии, вызывающие воспалительный процесс, чаще всего обитают в толстой кишке и выходят при дефекации. Если же в силу каких-либо причин они попадают в уретру, то, двигаясь по уретральному каналу, попадают в мочевой пузырь, где и становятся причиной начала воспалительного процесса. Не исключена вероятность развития этого заболевания и после введения в мочеиспускательный канал катетера, который, как правило, применяют в медицинских учреждениях для контроля за выделением мочи. В этом случае инфекция мочевыводящих путей возникает через длительное нахождение катетера, провоцирующего накопление и размножение микроорганизмов с последующим воспалением соответствующих органов. Именно поэтому опытными врачами выполняется своевременная замена катетеров с последующей их санацией. Не стоит забывать и о том, что такое заболевание, как сахарный диабет, из-за нарушений в иммунной системе также может стать причиной развития инфекционного воспаления в почках. Стоит отметить тот факт, что на сегодняшний момент существует инфекция мочевыводящих путей, причины и проявления которой до сих пор не известны и не изучены на 100%. Доказанным является факт появления данной патологии у женщин, применяющих диафрагмальное кольцо в качестве метода контрацепции. Также высокая вероятность появления этого заболевания у женщин, сексуальными партнёрами которых используются презервативы со спермицидной пеной. Высокий риск развития ИМП и у людей, не употребляющих большое количество жидкости и имеющих проблемы с мочеиспусканием. Инфекция мочевыводящих путей: симптомы
Как правило, данная патология относится к заболеваниям скрытого или латентного характера. Детальный расспрос может выявить жалобы на учащённое и болезненное мочеиспускание, чувство небольшого жжения в районе мочевого пузыря или уретры во время мочеиспускания. Данное заболевание довольно часто сопровождается плохим самочувствием, быстрой утомляемостью и слабостью во всём теле. Возможны ощущения умеренного дискомфорта в области паха. К особенностям проявления данной патологии относят ложные позывы на мочеиспускание, при которых моча выделяется в очень маленьких порциях. Стоит отметить, что инфекция мочевыводящих путей, симптомы которой проявляется помутнением мочи и сильной болью в пояснице, является характерным проявлением сильного воспалительного процесса в области почек. ДиагностикаПервым делом после общего осмотра лечащим врачом назначается перечень исследований, основным из которых является общий анализ мочи, позволяющий определить уровень лейкоцитов и количество бактерий. Следует учитывать, что в некоторых ситуациях первая порция не всегда информативна, так как может дать ложноположительный результат из-за попадания в неё «смыва» с области половых органов, как правило, чаще всего такое происходит у женщин. Учитывая тот факт, что в этом смыве также могут содержаться бактерии, достоверность анализа оказывается под большим вопросом. Исходя из этого, оптимальной является средняя порция — моча, что поступает с мочевыделительных путей, расположенных вверху. Именно её после получения и отправляют на лабораторные исследования. Нормой считаются результаты, при которых количество лейкоцитов не превышает 4 и полностью отсутствует бактериальная флора.
Но стоит помнить, что, к примеру, микоплазма или хламидия — инфекция мочевыводящих путей, которая не выявляется вышеуказанным способом. В этом случае рекомендовано использовать бактериальный посев мочи или соскоб выделений из половых органов, после использования которого и становится известно не только количество бактерий и лейкоцитов, но и предоставляется полная информация о тех препаратах, которые будут наиболее эффективными в данной ситуации. На сегодня принято считать, что уровень бактерий менее 103 Ко в 1 мл является показателем нормы. Внимание! Как дополнительный вариант диагностики можно использовать метод ПЦР, который применяется в том случае, когда после проведённого бактериального посева возбудитель не определён, а признаки инфекции мочевыводящих путей сохраняются. Для выявления более полной картины специалистами может быть назначено и рентгеноконтрастное обследование, заключающееся в оценке строения и состояния мочевыделительной системы. Называется такое обследование внутривенной урографией. Её применение не только позволяет получить вспомогательную информацию о состоянии внутренних органов, но и обнаружить возможные отклонения от нормы или наличие камней в почках. Не стоит также исключать и значимость результатов ультразвукового обследования почек и цистоскопии мочевого пузыря, которые не только идут в комплексе с другими лабораторными исследованиями, но и зачастую используются как первоочередная диагностика для постановки предварительного диагноза. Проявление ИМП у мужчин
Инфекция мочевыводящих путей у мужчин проявляется чаще всего вследствие мочекаменной болезни или при увеличении простаты, то есть с ситуациями, когда появляются преграды, препятствующие нормальному оттоку мочи. Как показывает практика, нередки случаи возникновения воспалительных процессов после инструментальных методов обследования. Исходя из этого, оптимальным вариантом в лечении данной патологии является избавление от этой преграды. Как показывает практика, хроническая инфекция в предстательной железе может создать дополнительные трудности в лечении заболевания. Обуславливается это тем, что обязательно необходим антибиотик при инфекции мочевыводящих путей с дальнейшим назначением восстановительной терапии. Следует учитывать, что выбор антибиотика должен основываться на ранее проведённых исследованиях, которые должны подтвердить его высокую чувствительность к данному микроорганизму. Классификация ИМПК одним из наиболее часто диагностируемых заболеваний мочевыводящих путей относят уретрит. Различают специфический и неспецифический. К специфическому относят воспалительный процесс в уретре, возбудителями которого являются различные половые инфекции. В отличие от специфического возбудителями неспецифического уретрита являются бактерии, грибы и другие инфекции, к примеру, герпетическая инфекция мочевыводящих путей, лечение которой начинается с приёма противовирусных препаратов. Из основных симптомов выделяют:
Циститом называется воспаление мочевого пузыря, характеризующееся частым и болезненным мочеиспусканием. Более всего подвержена данному заболеванию прекрасная половина человечества. Основной причиной цистита называют инфекции мочевыводящих путей у женщин, но не стоит исключать:
Бактериальное повреждение паренхимы почек называют пиелонефритом. Но не следует путать данное обозначение с тубулоинтерстицильной нефропатией, хотя бы до той поры, пока не будут получены документы, указывающие на инфекционное поражение. По последним статистически данным указывается, что менее 20% внебольничных бактериемий у женского пола развилось вследствии пиелонефрита. Стоит отметить, что пиелонефрит у мужчин развивается только при наличии патологии мочевыводящих путей. Симптоматика при остром пиелонефрите характерна как и для цистита. Отличительным же признаком наличия этого заболевания являются:
Наиболее часто пиелонефрит диагностируется у беременных женщин или девушек в возрасте от 20-25 лет. Стоит отметить, что данная инфекция мочевыводящих путей у детей практически не встречается. Проявления ИМП у детей
Проявления данной патологии характерны не только взрослым, но и детям. Так, на сегодняшний день к основным путям распространения заболевания у детей относят:
Стоит отметить, что в 90% случаях возбудителем является кишечная палочка, которая, попадая в уретру, вызывает там воспалительный процесс. К проявлению этого заболевания относят:
Как это ни прискорбно, но инфекция мочевыводящих путей у грудничка вызывает затруднения в диагностике. Это связано с тем, что для постановки правильного диагноза применяется экспресс-тест мочи, а для того, чтобы его показания не были искажены, необходима средняя порция мочи, которую взять достаточно непросто у маленьких детей. Возникновение ИМП у беременныхКак это ни прискорбно, но развитие данной патологии у беременных значительно выше чем у остальных людей. Такой высокий уровень заболеваемости, по словам медицинских специалистов, связан с несколькими причинами. Основными из которых называют:
Инфекция мочевыводящих путей: лечение, препараты
Как правило, лечение данного заболевания начинается с приёма антибактериальных препаратов. Исключения составляют обструктивные уропатии, различные аномалии анатомического и нейрогенного характера, требующие оперативного вмешательства. Неплохо себя зарекомендовало дренирование мочевыводящих путей при помощи катетера. Но следует ограничить или даже временно отложить инструментальное вмешательство в нижние отделы мочевых путей, подверженных данной патологии. Как показывает практика, инфекция мочевыводящих путей, вызывающая в дальнейшем уретрит, диагностируется у чрезмерно сексуально активных пациентов. На сегодняшний день специалистами рекомендовано назначить превентивную терапию до тех пор, пока не будут получены результаты анализов на ИППП. Из основных схем лечения можно выделить назначение цефтриаксона 125 внутримышечно, 1 г азитромицина однократно или 100 мг доксициклина 2 раза в сутки в течение недели. Для мужчин, у которых возбудителем уретрита являются бактерии, вирусы или грибы, назначаются фторинхонолы на период до 2 недель. Женщинам показано лечение по схеме, идентичной лечению при цистите. Лечение цистита обычно заключается в 3-дневном курсе приёма фторхинолонов, являющихся не только эффективным средством при проявлении симптомов острого цистита, но и устраняющим агрессивные микроорганизмы как во влагалище, так и в желудочно-кишечном тракте. Стоит учитывать что данный препарат является только оперативной помощью при первых проявлениях цистита и только дальнейшее обращение к специалисту сможет помочь ответить на вопрос: «Как лечить инфекцию мочевыводящих путей?». Пиурия, возбудителем которой считается С. Trachomats, вызывает у женщин уретрит. Лечение в этом случае необходимо проходить как самой женщине, так и её сексуальному партнёру. Как правило, для полного выздоровления достаточно одного курса терапии с применением препарата, чувствительного к выявленному микроорганизму. Но бывают случаи, когда его недостаточно, и в повторных анализах снова выявляется высокий уровень лейкоцитов совместно с ранее обнаруженным возбудителем. Тогда рекомендовано сдать дополнительные анализы на наличие пиелонефрита и пройти 2-недельный курс лечения ко-тримоксазолами. При диагностировании бессимптомной бактериурии у людей пожилого возраста или с диагнозом сахарного диабета лечение, как правило, не назначается. Но стоит отметить, что при наличии даже бессимптомной бактериурии у беременных она, как и любая другая ИМП, требует антибактериального лечения. Единственное отличие зависит от того, что не каждый препарат может подойти для женщин, находящихся в положении.
На сегодняшний момент считается, что острый пиелонефрит - инфекция мочевыводящих путей, лечение которой возможно только в стационарных медицинских учреждениях. Как показывает медицинская практика, курс лечения во многом зависит от первоначального состояния больного, наличии тошноты, рвоты и лихорадки. Стандартная схема лечения включает в себя парентеральную терапию, которая должна основываться на наиболее чувствительных к инфекции препаратах. Рекомендовано продолжать назначенную терапию до наступления клинического улучшения, которое обычно наступает в течении 4 -5 суток. Далее уже назначаются препараты для приёма внутрь продолжительностью до 2 недель. Особое внимание стоит уделить лечению пиелонефрита у беременных. В этом случае, кроме обязательной госпитализации, применяют парантеральную терапию р-лактамами. Народная медицинаПараллельно с медицинскими препаратами рекомендовано применять различные сборы трав, обладающих противомикробными и противовоспалительными свойствами. К одним из неоспоримых достоинств таких трав относят то, что они полностью лишены побочных эффектов, чего не скажешь про антибиотики, не правда ли? К одним из наиболее популярных трав, обладающих антибактериальным эффектом, принадлежат: толокнянка, ромашка, зимолюбка. Принимать травы рекомендуют в течение 2 недель по 4-5 раз в день. ПрофилактикаПрофилактика инфекций мочевыводящих путей при частых рецидивах у женщин заключается в следующем:
Если же всё-таки обострения не уменьшаются, то с профилактической целью может быть назначен приём антибактериальных препаратов внутрь. К примеру, однократный приём 50 мг нитрофурантоина или ко-тримоксазола 40/200 мг. Но стоит учитывать, что при приеме некоторых антибиотиков нарушается кишечно-печёночная циркуляция эстрогенов, что может негативным образом отразиться на эффективности оральных контрацептивов, которые принимает женщина. Профилактические меры у беременных, как правило, ничем не отличаются, чем не у беременных. Помните, что с более подробной информацией о данной патологии можно ознакомиться в разделе Международной классификации болезней (МКБ) "Инфекция мочевыводящих путей". www.syl.ru Инфекция мочевыводящих путей - лечениеЛечение инфекций мочевыводящих органов зависит от того, какие симптомы показывает заболевание, что, в свою очередь, определяется причиной воспалительного процесса. Инфекция мочевыводящих путей: симптомы и лечениеПри воспалении мочевыводящих путей будут как общие симптомы воспаления (общая слабость, головная боль, боли в мышцах, повышение температуры тела, потливость), так и местные симптомы со стороны воспаленного органа (местные боли – тупые, острые или распирающие, учащенное мочеиспускание, боли или рези при мочеиспусканиии). При воспалении меняется и сама моча – становится мутной, с осадком, хлопьями слизи или гноя, прожилками крови, часто выделяется мало мочи при частых позывах к мочеиспусканию. При хроническом воспалительном процессе симптомы обычно смазаны или отсутствуют при ремиссии, а при обострении напоминают острое воспаление. Лечение и необходимые препараты при инфекции мочевыводящих путей назначают с учетом остроты процесса, а при необходимости – и вида возбудителя после посева мочи на стерильность. Если инфекция мочевыводящих путей хроническая, или была антибиотикотерапия, лечение и препараты обычно врач назначает только посева мочи на стерильность. Чем лечить инфекцию мочевыводящих путей?Есть группы препаратов, которые используют при инфекции мочевыводящих путей, основная группа из них – антибиотики. Антибиотик часто назначают после посева мочи на стерильность и определения чувствительности выделенных из нее микроорганизмов к антибактериальным препаратам. Такой посев помогает лучше определить, как вылечить инфекцию мочевыводящих путей полностью. Если посев не проводился, то основное лекарство от инфекции мочевыводящих путей - антибиотики широкого спектра действия. Но многие из них обычно имеют нефротоксичный эффект, потому при почечной недостаточности не применяют Стептомицин, Канамицин, Гентамицин, Полимиксин.
Кроме антибиотиков и антисептиков, важную роль при лечении инфекции мочевыводящих путей играет диета. Нельзя употреблять в пищу продукты, которые имеют раздражающее действие на слизистую мочеполовых путей (острые, кислые, маринованные блюда, пряности, алкоголь, чай, шоколад, кофе). Из народной медицины для лечения применяют растения, которые тоже обладают уроантисептическим эффектом. В современной фармацевтической промышленности эти средства объединяют в комбинированные растительные препараты (Канефрон, Фитолизин, Урофлукс). В комплексном лечении используют витаминотерапию, иммуномодуляторы, физиотерапевтические методы лечения.
womanadvice.ru причины, симптомы, диагностика и лечение инфекций мочевыводящих путейЧто такое бактериальные инфекции мочевыводящих путей? Бактериальные ИМП могут поражать уретру, предстательную железу, мочевой пузырь или почки. Симптомы могут отсутствовать или включать учащение мочеиспускания, императивные позывы, дизурию; боль внизу живота и в поясничной области. Системные проявления и даже сепсис могут возникнуть при поражении почек. Диагностика основывается на анализах и бактериологическом исследовании мочи. Лечение бактериальных инфекций мочевыводящих путей — антибактериальная терапия. Среди лиц от 20 до 50 лет ИМП в 50 раз чаще встречают у женщин, чем у мужчин. Частота возникновения возрастает после 50 лет, но соотношение ее у женщин и мужчин уменьшается из-за увеличения частоты заболеваний предстательной железы. Причины возникновения инфекции мочевыводящих путейМочевыводящие пути от почек до наружного отверстия уретры в норме стерильны и обладают резистентностью к бактериальной колонизации, несмотря на частую контаминацию дистального отдела уретры кишечными бактериями. Механизмы, которые поддерживают стерильность мочевыводящих путей, включают кислотность мочи, освобождение мочевого пузыря при мочеиспускании, мочеточниково-пузырный и пузырно-уретральный сегменты, уретральный сфинктер, и иммунологические барьеры слизистой оболочки. Около 95 % инфекций мочевыводящих путей возникают при миграции бактерий восходящим путем из уретры в мочевой пузырь, и в случае острого неосложненного пиелонефрита — из мочеточника в почку. Остальные ИМП тема тогенные. Системная бактериемия может возникнуть в результате ИМП, особенно у пожилых. Около 6,5 % случаев внутрибольничных бактериемии связаны с ИМП. Осложненные инфекции мочевыводящих путей имеют место при наличии предрасполагающих факторов, благоприятствующих восходящей бактериальной инфекции; такими являются инструментальные вмешательства, анатомические аномалии, препятствие оттоку мочи и недостаточное опорожнение мочевого пузыря. Частый исход аномалий пузырно-мочеточниковый рефлюкс, который имеется у 30-45 % детей младшего возраста с клиникой ИМП. ПМР обычно бывает вызван врожденными дефектами, приводящими к недостаточности замыкательного механизма мочеточникового устья; чаще всего при коротком интрамуральном сегменте мочеточника. ПМР также может развиваться у пациентов с нейрогенным мочевым пузырем при повреждениях спинного мозга. Другие анатомические аномалии, предрасполагающие к ИМП, — это уретральные клапаны, позднее формирование шейки мочевого пузыря, удвоение уретры. Отток мочи может быть нарушен камнями, опухолями и увеличением предстательной железы. Опорожнение мочевого пузыря может быть нарушено нейрогенной дисфункцией, беременностью, выпадением матки и цистоцеле. ИМП, вызванные врожденными факторами, развиваются преимущественно детей; большинство остальных факторов риска ИМП характерны для взрослых. Неосложненные инфекции мочевыводящих путей возникают без предшествующих аномалий или нарушений оттока мочи. Они наиболее часто развиваются у молодых женщин, но также могут возникать и у молодых мужчин, имеющих незащищенный анальный половой акт, необрезанную крайнюю плоть, незащищенный половой акт с женщинами, влагалища которых колонизированы уропатогенами, и мужчин больных СПИДом. Факторы рискаженщин включаютсексуальные контакты, применение влагалищных диафрагм со спермицидами, антибиотиков и рецидивирующие ИМП в анамнезе. Нередко использование презервативов со спермицидными составами повышает риск инфекции мочевыводящих путей у женщин. Риск ИМП у женщин, применяющих антибиотики и спермициды, вероятно, возникает в результате нарушений состава вагинальной микрофлоры, способствующих избыточной колонизации. У пожилых женщин риск ИМП повышается в результате загрязнения промежности при недержании кала. Сахарный диабет повышает как риск возникновения, так и тяжесть инфекции мочевыводящих путей у мужчин и женщин. Причины бактериальныой инфекции мочевыводящих путейБольшинство бактериальных ИМП вызвано кишечными бактериями. В относительно нормальных мочевыводящих путях чаще всего выявляют штаммы £ col со специфическими факторами адгезии к переходному эпителию мочевого пузыря и мочеточника. Остальными неотрицательными патогенами мочевыводящих путей являются другие энтеробактерии, особенно Klebsella, Proteus mrabls Pseudomonas aerugnosa. Энтерококки и коагулазонегативные стафилококки — самые частые грамположительные возбудители инфекции мочевыводящих путей. £ col вызывает более 75 % внебольничных ИМП во всех возрастных группах; S. saprophytcus — около 10%. Среди госпитализированных больных £ col выявляют в 50 % случаев ИМП; грамотрицательные штаммы Klebsella, Proteus, Enterobacter Serrata — в 40 %; грамположительные бактерии Enterococcus faecals, S. saprophytcus S. aureus — в остальных случаях. Классификация инфекций мочевыводящих путейУретрит.Бактериальная инфекция уретры возникает, когда микроорганизмы колонизируют множественные периуретральные железы в луковичном и подвесном отделах мужской или на всем протяжении женской уретры. Передающиеся половым путем Chlamda trachomats, Nessera gonorrhoae Негрех smplex являются частыми причинами уретрита у мужчин и женщин. Цистит.У женщин неосложненному циститу нередко предшествует половой акт. У мужчин бактериальный цистит, как правило, осложненный и возникает в результате восходящей инфекции из уретры или предстательной железы или вторично после инструментальных вмешательств на уретре. Наиболее частая причина рецидивирующего цистита у мужчин — хронический бактериальный простатит. Нестерильная моча.Некоторые пациенты, главным образом пожилые женщины, имеют персистирующую бактериурию с меняющейся флорой, которая одновременно и бессимптомна, и рефрактерна к лечению. Количество лейкоцитов в моче у них может быть немного повышено. Большинство таких больных лучше оставить без лечения, потому что обычный исход лечения в таких случаях — формирование микрофлоры высокой резистентности. Острый пиелонефрит.Пиелонефрит — бактериальное поражение паренхимы почек. Данный термин не следует употреблять для описания тубулоинтерстициальной нефропатии до тех пор, пока не документировано инфекционное поражение. В среднем 20 % внебольничных бактериемии у женщин развиваются в результате пиелонефрита. Пиелонефрит не характерен для мужчин без патологии мочевыводящих путей. Хотя обструкция предрасполагает к пиелонефриту, у большинства женщин больных пиелонефритом нет очевидных функциональных или анатомических отклонений. Рефлюкс может быть результатом как самого цистита, так и анатомических дефектов. Эта тенденция значительно увеличивается при нарушениях уродинамики. Пиелонефрит или абсцесс почки могут быть результатом гематогенной ИМП, которая встречается редко и обычно развивается на фоне бактериемии вирулентных бактерий. Пиелонефрит часто встречается у молодых девушек и у беременных после инструментальных вмешательств или катетеризации мочевого пузыря. Почки обычно увеличены из-за инфильтрации полиморфно-ядерными нейтрофилами и отека. Инфекционный процесс распределен очагово, нерегулярно, начинаясь в лоханке и мозговом слое, распространяясь на корковый слой в виде расширяющегося клина. Клетки хронического воспаления выявляются уже через несколько дней и возможно формирование медуллярного или субкортикального абсцесса. Между очагами инфекционного процесса обычно расположена нормальная почечная паренхима. Папиллярный некроз может наблюдаться при пиелонефрите в сочетании с сахарным диабетом, обструкцией, серповидно-клеточной анемией, или нефропатией, связанной с анальгетиками. Хотя острый пиелонефрит ведет к сморщиванию почки у детей, у взрослых при отсутствии рефлюкса или обструкции оно возникает реже. Симптомы инфекции мочевыводящих путейУ пожилых пациентов ИМП часто бывает бессимптомной. Пожилые пациенты, а также больные с нейрогенным мочевым пузырем или постоянным мочевым катетером могут иметь клинику сепсиса, но не иметь урологических симптомов. При наличии симптомов они могут не коррелировать с локализацией инфекционного процесса ввиду значительного сходства, что создает определенные трудности для диагностики. При уретрите основной симптом это дизурия и, преимущественно у мужчин, выделения из уретры. Выделения обычно гнойные при поражении N. gonorrhoeae белые слизистые при других возбудителях. Начало цистита обычно внезапное, с учащением, императивностью позывов и болезненным, жгучим выделением малых порций мочи. Ноктурия с болью над лоном и в нижних отделах поясницы частый симптом. Моча часто мутная, а макрогематурия возникает у 30 % больных. Тем пература тела может подняться до субфебрильных цифр. Пневматурия может возникнуть, если источником инфекции мочевыводящих путей является мочепузырнокишечный или мочепузырновагинальный свищ. При остром пиелонефрите симптомы могут быть такие же, как и при цистите; у 30 % больных отмечается учащение мочеиспускания и дизурия. Однако при пиелонефрите типичные симптомы включают озноб, лихорадку, боли в боку, тошноту и рвоту. Если передняя брюшная стенка не напряжена, иногда можно про-пальпировать чувствительную увеличенную почку. Болезненность при перкуссии в костовертебральном углу, как правило имеется на стороне поражения. У детей симптомы часто скудные и менее характерные. ДиагностикаДиагноз требует подтверждения значительной бактериурии в образце правильно собранной мочи. Сбор мочи. При подозрении на заболевание, передающееся половым путем перед мочеиспусканием необходимо получить уретральный соскоб. После этого собирается чистая порция мочи или путем катетеризации. Для получения чистой, средней порции мочи наружное отверстие уретры обрабатывают легким непенящимся дезинфектантом и осушивают стерильным тампоном. Контакт мочи с кожей должен быть минимизирован путем раздвижения половых губ у женщин и оттягивания крайней плоти у мужчин. Первые 5 мл не собираются, следующие 5-10 мл подлежат сбору в стерильную емкость. Для мужчин образец считается положительным на инфекцию, передающуюся половым путем, при выявлении более 104 колоний в 1 мл; для женщин — более 105 колоний в 1 мл. У женщин пожилого возраста и женщин с влагалищными выделениями и кровотечениями, предпочтителен забор мочи путем катетеризации. Многие клиницисты также выполняют катетеризацию мочевого пузыря, если необходимо исследование органов малого таза. Поскольку внешняя контаминация при катетеризации минимальна, уровень более 103 колоний в 1 мл является диагностическим. Образцы мочи, полученные по постоянному уретральному катетеру, не подходят и не должны быть использованы для диагностики инфекции мочевыводящих путей. Исследование мочи. Микроскопическое исследование мочи полезно, но не является определяющим. Пиурией называют содержание более 8 лейкоцитов в 1 мкл нецентрифугированной мочи, что соответствует 2-5 лейкоцитам в одном поле зрения центрифугированного осадка. В действительности большинство пациентов с ИМП имеют более 10 лейкоцитов в 1 мкл мочи. Наличие бактерий при отсутствии пиурии, особенно когда найдены разные штаммы, обычно является результатом контаминации во время получения образца мочи. Микрогематурия имеется почти у 50 % пациентов, но макрогематурия — явление редкое. Лейкоцитарные цилиндры, которые требуют специфической окраски для дифференцировки с почечными канальцевыми цилиндрами, указывают только на воспалительную реакцию. Они могут иметь место при пиелонефрите, гломерулонефрите и неинфекционном тубулоинтерстициальном нефрите. Дипстик-тесты также широко используют. Положительный нитритовый тест со свежевыделенной мочой высокоспецифичен в отношении ИМП, но не очень чувствителен. Тест на лейкоцитарную эстеразу очень специфичен при наличии более 10 лейкоцитов в 1 мкл и при этом довольно чувствителен. В неосложненных случаях с типичными симптомами большинство клиницистов считают положительные дипстик и микроскопический тесты достаточными. В таких случаях, при наличии данных о вероятном возбудителе, бактериологическое исследование вряд ли изменит лечение, но значительно повысит его стоимость. Бактериологическое исследование рекомендовано, когда симптомы предположительны, а анализ мочи не достаточно информативен; когда очевидна осложнен ная ИМП, включая пациентов с сахарным диабетом, иммуносупрессией, недавними госпитализациями или инструментальными вмешательствами на уретре, или рецидивирующими ИМП; когда пациенту более 65 лет, или симптомы предполагают пиелонефрит. Бактериологическое исследование мочи должно быть выполнено с минимальной задержкой по времени или же образец должен быть сохранен при температуре 4 °С при предполагаемой задержке более 10 мин. Образцы, содержащие большое количество клеток переходного эпителия, для бактериологического исследования обычно непригодны. Иногда ИМП имеется, несмотря на низкое содержание колоний, вероятно из-за предшествующей антибактериальной терапии, сильного разведения образца мочи или препятствия оттоку инфицированной мочи. Повторное исследование улучшает диагностическую значимость положительного результата. Локализация инфекционного процесса. У многих пациентов клиническая дифференцировка инфекции мочевыводящих путей верхних и нижних отделов невозможна и исследование мочи с этой целью обычно не рекомендуется. Если у пациента имеется высокая лихорадка, болезненность в костовертебральном углу, пиурия и цилиндры в моче, вероятен пиелонефрит. Возможный не-инвазивный способ дифференцировки инфекции мочевого пузыря от почечной — это ответ на короткий курс антибактериальной терапии. Симптомы, схожие с циститом и уретритом, могут возникать при кольпите и вагините, дизурия при этом развивается в результате контакта мочи с воспаленными половыми губами. Кольпит можно отличить по наличию выделений с запахом и диспареунии. Другие иследования. У тяжелобольных пациентов следует исключить сепсис, для чего обычно необходимы полный анализ крови, электролиты, концентрация мочевины, креатинина и посевы крови на микрофлору. Пациентам с болями в животе исключают другие причины острого живота; пиурия может иметь место при остром аппендиците, воспалительных заболеваниях толстой кишки и других экстраренальных патологиях. Большинство взрослых пациентов не нуждаются в изучении структурных аномалий, кроме случаев рецидивирующей и осложненной инфекции мочевыводящих путей; подозрения на нефролитиаз; вновь возникшей почечной недостаточности или бессимптомной гематурии; сохранения лихорадки в течение 48-72 ч. Дополнительные методы исследования включают внутривенную урографию, ультрасонографию и КТ. У женщин с рецидивирующим циститом рутинное урологическое исследование не проводят, так как оно не влияет на лечение. Лечение инфекций мочевыводящих путейЛечение всех форм инфекций мочевыводящих путей требует анти-биотикотерапии. Обструктивная уропатия, анатомические аномалии и нейрогенные мочеполовые нарушения обычно требуют оперативной коррекции. Дренирование мочевых путей катетером при обструкции способствует быстрому разрешению ИМП. Иногда кортикальный абсцесс почки или паранефральный абсцесс также требует дренирования. Инструментальные вмешательства на нижних отделах мочевыводящих путей в присутствии ИМП должны быть по возможности отложены. Предотвращение бактериального загрязнения мочи перед инструментальными вмешательствами и антибактериальная терапия в течение 3-7 дней после могут предотвратить жизнеопасный уросепсис. Уретрит. Сексуально активные пациенты с симптомами уретрита обычно нуждаются в превентивной терапии в ожидании результата тестов на инфекции, передающиеся половым путем. Типичная схема включает цефтриаксон 125 мг внутримышечно, азитромицин 1 г внутрь однократно или доксициклин 100 мг внутрь дважды в день в течение 7 дней. Мужчинам с уретритом, вызванным возбудителями, не передающимися половым путем, назначают ко-тримоксазол или фторхинолоны в течение 10-14 дней; женщины лечатся по схеме, предложенной для цистита. Цистит. 3-дневный курс ко-тримокса-зола или фторхинолонов эффективно лечит острый цистит и устраняет потенциальные бактериальные патогены во влагалище и желудочно-кишечном тракте. Однократные схемы способствуют высокой частоте рецидивов и не рекомендуется. Более длительные курсы терапии назначают пациентам с недавними ИМП в анамнезе, с сахарным диабетом или с длительностью симптомов более 1 нед. При пиурии — но не бактериурии — у сексуально активной женщины предварительно предполагают уретрит, вызванный С. Trachomats, и назначают соответствующее лечение пациентке и ее половому партнеру. При рецидивировании симптомов и при наличии положительного бактериологического анализа и микроорганизма, чувствительного к 3-дневному курсу антибактериальной терапии, или при подозрении на пиелонефрит лечение преследует цель терапии почечной инфекции в виде 14-дневного курса ко-тримоксазола или фторхинолона. У некоторых пациентов с небольшим количеством колоний при бактериологическом анализе может развиться острый уретральный синдром в результате травмы или воспаления уретры или инфицирования N. gonorrhoeae, tuberculoss, грибковой инфекцией. Бессимптомная бактериурия. Обычно бессимптомная бактериурия у пациентов с сахарным диабетом, пожилых или пациентов с постоянным мочевым катетером не требует лечения. В то же время бессимптомную бактериурию у беременных активно наблюдают, она требует лечения как клинически явная ИМП, но при этом лишь некоторые антибактериальные препараты могут быть безопасно использованы. Лактамы, сульфонамиды, нитрофураны можно безопасно назначать на ранних сроках беременности, но сульфонамиды не следует назначать перед родами из-за риска развития ядерной желтухи. Лечение инфекции мочевыводящих путей, также показано при бессимптомной ИМП у пациентов с нейтропенией, после недавней трансплантации почки, которым запланировано инструментальное урологическое исследование, у детей младшего возраста с выраженным везикоуретральным рефлюксом и пациентов с частыми симптомами ИМП со струвитовыми камнями, которые невозможно удалить. Лечение обычно состоит из соответствующей антибактериальной терапии в течение 3-14 дней или более длительной супрессивной терапии при некурабельной обструкции. Острый пиелонефрит. Антибактериальная терапия возможна в амбулаторных условиях, если пациент сознательно следует советам врача, отсутствует тошнота и рвота, признаки обезвоживания и сепсиса. Стандартный курс включает прием ко-три-моксазола в соотношении 160/800 мг внутрь дважды в день или ципрофлоксацин 500 мг внутрь дважды в день. В противном случае пациент должен быть госпитализирован для назначения парентеральной терапии, основанной на чувствительности к антибактериальным препаратам наиболее частых штаммов микроорганизмов. Обычный курс может включать ампициллин с гентамицином или ко-тримоксазол с фтор-хинолонами или цефалоспоринами широкого спектра действия. Азтреонам, -лактамы с ингибиторами -лактамаз и имипенем + циластатин обычно являются препаратами резерва для осложненного течения пиелонефрита или после недавнего инструментального урологического исследования. Парентеральная терапия продолжается до разрешения лихорадки и других признаков клинического улучшения. В более чем 80 % случаев улучшение наступает в течение 72 ч. После этого можно назначить препараты внутрь, и выписать пациента после завершения 14-дневного курса. В сложных ситуациях может потребоваться более длительная антибактериальная супрессия и урологическая коррекция анатомических дефектов. При диагностике пиелонефрита во время беременности необходима госпитализация и парентеральная терапия р-лактамами с аминогликозидами или без них. Профилактика инфекций мочевыводящих путейЖенщинам, которые претерпевают более трех ИМП в году, могут помочь мочеиспускание непосредственно сразу после полового акта и отказ от использования диафрагм. Употребление клюквенного сока уменьшает частоту пиурии и бактериурии. Если указанные мероприятия не имеют эффекта, антибактериальная профилактика внутрь в низких дозах значительно уменьшает риск возникновения последующих ИМП, например ко-тримоксазол 40/200 мг 1 раз в день или трижды в неделю, нитрофурантоин 50 или 100 мг 1 раз в день или фторхинолон. Также могут быть эффективны ко-тримоксазол или фторхинолоны после полового акта. При рецидиве ИМП после 6 мес подобного лечения профилактику назначают на 2 или 3 года. Ввиду потенциальной эмбриотоксичности пациенты, принимающие фторхинолоны, также должны пользоваться эффективной контрацепцией. Некоторые антибактериальные препараты влияют на эффективность контрацептивов, нарушая кишечно-печеночную циркуляцию эстрогенов или усиливая метаболизм их в печени. Женщины, принимающие оральные контрацептивы, должны пользоваться барьерными контрацептивами во время приема данных антибактериальных препаратов. Эффективная профилактика ИМП у беременных женщин похожа на таковую у не беременных. Данная группа включает больных с пиелонефритом во время предыдущей беременности, пациенток с бактериурией во время беременности, которые имели рецидив после курса терапии, и пациенток, нуждающихся в профилактике рецидивирующей ИМП перед планируемой беременностью. Антимикробная профилактика в пост-менопаузальном периоде такая же, как описана выше. В дополнение к ней местное применение эстрогенов значительно уменьшает возникновение рецидивов ИМП у женщин с атрофическим уретритом и вагинитом. simptom-lechenie.ru симптомы у женщин, лечение и причиныОдной из частых причин обращения к врачу, являются инфекции мочевыводящих путей у женщин. Представительницы прекрасного пола чаще сталкиваются с этой проблемой из-за анатомических особенностей тела. Мочевыводящий канал, расположен в непосредственной близости ко влагалищу и анальному отверстию. Это способствует быстрому передвижению патогенных организмов в мочеполовой системе.
Что собой представляют инфекции?Инфекция — заражение патогенным микроорганизмом, который негативно воздействует на конкретную систему органов, в данном случае мочеполовую. При отсутствии диагностики и своевременной терапии, инфекция вызывает воспалительное осложнений. Игнорирование болезни приводит к переходу в хроническое течение, которое негативно влияет на все сферы жизни человека. Воспаления мочевыводящих путей могут иметь неприятные осложнения для женщин. Вернуться к оглавлениюПричины возникновения и видыВоспалительные процессы возникают вследствие попадания или активного размножения болезнетворных организмов в одном или нескольких органах. Причина и путь заражения бывают самыми разными. В отличие от заболеваний, передающихся половым путем, инфекции мочеполовой системы могут возникнуть в результате пониженного иммунитета, или травмы органов. Самые распространенные факторы такие:
Заболевания мочеполовой системы характеризуются наличием инфекции в одном или нескольких ее органах. В зависимости от сосредоточения патогенных микроорганизмов, разделяют: инфекции верхних мочеполовых путей и инфекции нижних мочеполовых путей. Они вызывают такие болезни:  Патогенные микроорганизмы могут вызывать сальпингит. Патогенные микроорганизмы могут вызывать сальпингит.
ВозбудителиСуществует множество микроорганизмов, способных вызвать заболевания мочеполового тракта. Они дифференцируются как: патогенные и условно-патогенные. Первые становятся причиной болезни при попадании в тот или иной орган. Условно-патогенные могут быть частью нормальной флоры женщины, но при определенном стечении обстоятельств (травма, снижение иммунитета), размножаются и вызывают инфекционно-воспалительный процесс. Медицина выделяет такие виды болезнетворных микроорганизмов:
 Заболевание может вызываться и вирусом герпеса. Заболевание может вызываться и вирусом герпеса.Иногда воспалительный процесс возникает на фоне другого заболевания, например в контексте герпеса, папилломавируса и цитомегаловируса. Большинство вышеназванных патогенных организмов могут мигрировать в человеческом организме вместе с кровью и вызывать заболевания различных органов и систем. Риск заразиться возрастает, когда женщина начитает жить половой жизнью, поскольку практически все инфекции передаются половым путем. Вернуться к оглавлениюСимптомы инфекций мочевыводящих путей у женщинЗаболевания мочеполовой системы у женщин имеют обширную симптоматику. Некоторые инфекции проявляются наличием специфических симптомов и признаков, другие протекают бессимптомно. Также существуют скрытые инфекции, им характерно полное отсутствие симптоматики. Зачастую пациентка узнает о наличии скрытой инфекции случайно, сдав общий анализ мочи во время беременности или перед оперативным вмешательством. К наличию болезни относятся такие симптомы:
Чем женские инфекции отличаются от мужских?Медицина разделяет инфекции на «мужские» и «женские» по специфике протекания заболеваний, но возбудители воспалительных процессов одинаковы у обоих полов. Везикулит относится только к мужским заболеваниям.По причине отличий строения мужских мочеполовых органов и женских, болезнь локализуется в разных местах. Исключительно «мужскими» заболеваниями считаются: баланопостит (воспалительный процесс головки члена и его крайней плоти), простатит (воспаление предстательной железы), везикулит (воспалительный процесс семенных пузырьков) и баланит (воспаление головки). Также различна и симптоматика некоторых болезней. Это связано с естественной анатомией, образом жизни и культурой питания человека. Однако отличия в протекании болезни не говорит о разных возбудителях. Вернуться к оглавлениюОбщие признакиИнфекционная болезнь имеет общие признаки у обоих полов. Как правило, пациенты чувствуют дискомфорт при мочеиспускании. Воспаленная слизистая ткань уретры реагирует жжением на попадание мочи. Также свойственны нехарактерные выделения из уретры, и у мужчин, и у женщин. Пиелонефрит, проявляется поясничными болями. Иногда, при инфекционном заболевании повышается температура. Появление на коже, или на внешних половых органах новообразований также может служить началом заболевания, независимо от гендерной принадлежности. Вернуться к оглавлениюРазличия течения некоторых заболеванийСтатистически, воспаление мочеполовой системы у женщин случается чаще чем у мужчин. Дело в том, что женский мочеиспускательный канал всего 4—5 см длиной, в то время как длина мужского 11—16 см. Инфекции, попавшие в организм женщины, быстрее поднимаются и поражают мочевой пузырь и почки. Однако, именно за счет относительно длинной уретры, воспаление мочеточника у мужчин протекает острее и значительно дольше лечится. У женщин протекание этого заболевания происходит менее заметно, поэтому чаще переходит в хроническое состояние. Также представительницам прекрасного пола более свойственны скрытые мочеполовые инфекции. По причине отсутствия симптомов, женщины чаще являются переносчиками патогенных организмов, чем мужчины. Вернуться к оглавлениюДиагностика болезней мочеполовой системыЧтобы поставить диагноз, нужно сдать общий анализ крови.Тема инфекций органов мочеполового тракта отлично изучена и, обычно, специалист не имеет проблемы с их выявлением. Как правило, врач собирает информацию о симптомах и проводит осмотр. Далее, назначает ряд клинических и лабораторных исследований. К стандартным анализам относятся:
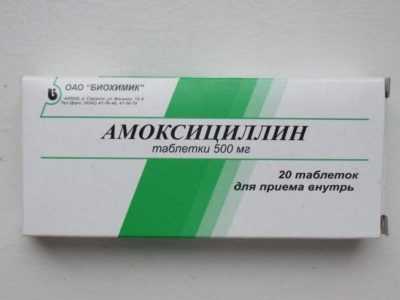
Также назначают специальные тесты, определяющие чувствительность бактерии к тем или иным антибиотикам. Полученные результаты дают полное представление о типе возбудителя, стадии развития болезни, воздействии ее на другие органы и системы человеческого организма. После установления точного диагноза, врач разрабатывает схему лечения. Вернуться к оглавлениюСпособы леченияПри лечении болезни мочевыделительной системы, назначают комплексную схему, которая состоит из медикаментозного лечения, диетического питания и определенного питьевого режима. Ранняя диагностика инфекционных заболеваний, устранение причины и проведение профилактических мероприятий, помогают быстро вылечить недуг с минимальными последствиями для организма. Вернуться к оглавлениюОбщие принципыВсе терапевтические мероприятия назначаются врачом.Лечение мочеполовой системы нацелено на уничтожение инфекционных возбудителей, снятие воспалительных процессов, восстановление здоровой флоры органа и предупреждение болезни в будущем. Корректная терапия разрабатывается только доктором и задачей пациента, является неукоснительно ей следовать. Правильное лечение заболеваний мочеполовой системы помогает предупредить их появление в будущем. Вернуться к оглавлениюАнтибиотикиОсновные препараты, которые применяют при инфекциях — это антибиотические медикаменты. Необходимые таблетки подбирают опираясь на чувствительность патогенного микроорганизма к определенному виду антибиотика. Лекарство принимают курсом, длительность которого определяет врач в зависимости от степени развития болезни. Крайне важно полностью пропить необходимое количество препарата. Даже если все проявления болезни прошли, это еще не значит, что пациент избавился от всех возбудителей. При прерывании курса лечения антибиотиком, у патогенных микроорганизмов может выработаться резистентность к препарату и повторное лечение не принесет результатов. Традиционно воспаление мочевыводящих путей лечат такими антибиотиками:
Средства от болиДля снятия болевого синдрома назначают Баралгин.Заболевания мочевыделительной системы сопровождаются болевыми ощущениями, что существенно влияет на качество жизни пациента. Для того чтобы снять или облегчить боль, применяются спазмолитики и обезболивающие препараты. Среди самых распостраненных: «Но-шпа», «Дротаверин», «Баралгин» и «Пенталгин». Следует отметить, эти препараты снимают болевые симптомы, но не лечат первопричину болезни. Вернуться к оглавлениюДругие препаратыВ комплексе с антибиотиками применяют антисептические средства, иммунномодуляторы и витамины. Антисептики, по типу йода, хлоргексидина и раствора марганцовки, наносят местно при внешних повреждениях наружных половых органов и тканей слизистой. Очень большую роль в лечении играют поддерживающие и укрепляющие препараты. Антибиотики, кроме болезнетворных микроорганизмов, уничтожают и полезные бактерии, чем нарушают флору организма, что, в результате, вызывает грибковые инфекции и расстройство пищеварительной системы. Вернуться к оглавлениюЛечение народными средствамиПри патологиях возможно лечение народными средствами. Лечить инфекционные заболевания травами стоит осторожно и после консультации с доктором. Как правило, используются травы, имеющие мочегонное действие, с их помощью патогенные организмы быстрее выйдут через мочевыводящие пути. Среди них брусника, шиповник, клюква и цикорий. Успокаивающими и антисептическими свойствами обладают такие травы, как ромашка и хвощ. Трава медуница отличается дубильными свойствами, и лечит воспалительные процессы слизистых тканей мочевого пузыря и других органов. Вернуться к оглавлениюДиета при заболеваниях мочеполовой системыМочеполовая система положительно реагирует на соблюдение определенной системы питания параллельно с основной терапией. Во время лечения важно отказаться от копченых продуктов.Больному рекомендуется ограничить употребление острых блюд, солений и копченостей. Избыток специй раздражает воспаленную слизистую и мешает полному выходу жидкости из организма. Также рекомендуется выпивать не менее 2 литров воды, это простимулирует работу почек и поспособствует тому, чтоб мочеполовая инфекция вышла. Вернуться к оглавлениюВозможные осложненияИнфекция мочевыводящих путей чревата неприятными последствиями. Самое распространенное — переход болезней в хронические формы. Невылеченные недуги ведут к нарушению репродуктивной функции, интимной сферы, патологиям беременности, почечной недостаточности, в тяжелых случаях — к летальному исходу. Решение не лечить инфекционное заболевание безответственно по отношению к половому партнеру. Ведь практически любая инфекция мочеиспускательных путей, передается при половом акте. Вернуться к оглавлениюПрофилактические мероприятияПрофилактика заболеваний мочевыделительной системы включает в себя ряд простых правил и мероприятий:
Очень важным фактором в профилактике, является обращение к квалифицированному специалисту при возникновении первых симптомов болезни. Сообщение о нарушении и терапия на ранних стадиях дает наиболее благоприятный результат и снижает риск рецидивов в дальнейшем. Соблюдение этих простых принципов поможет предупредить заболевание мочеполового тракта. prourinu.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |