|
|
||||||||||
|
Кишечная инфекция - как избежать больницы? Можно ли вылечить кишечную инфекцию без антибиотиковКак я победила инфекции без антибиотиков
История моего знакомства с бактериофагами началась несколько лет назад, когда мы с мужем поехали в Турцию. Отпуск прошел быстро, отдохнуть толком мы не успели, но зато я приехала со страшной простудой, после которой горло не проходило несколько месяцев: никакие таблетки, полоскания, прыскалки и прочие примочки не помогали. В результате я сменила несколько врачей, пока не попалась, дай бог ей здоровья, грамотная Лор, которая взяла у меня мазок из горла (предыдущие врачи лечили, как у нас, увы, принято — наобум Лазаря). Мазок показал наличие трех видов стафилококка. Только спустя какое-то время я узнала, что стафилококк — это супермикроб, который один из первых приспособился к антибиотикам, посему мое горло и не проходило, не смотря ни на какие лечения. Когда я услышала, что там целых три микроба, и зная, сколько лекарств мне уже не помогло, я приготовилась уже к целому списку лекарств и куче процедур типа светолечения, ингаляций и тп. Каково же было моё удивление, когда она мне выписала всего одно лекарство: стафилококковый бактериофаг. Все. И сказала — не переживайте, вам уже с первого раза станет легче. Я не верю в панацею, но вышло все ровно так как она сказала — я прополоскала этой солененькой водичкой нос, горло, и буквально спустя несколько часов, не проходящая несколько месяцев боль в горле стала отступать. Дней через пять горло было абсолютно здоровым. Естественно, за несколько лет этот опыт забылся. Этим летом у меня снова заболевает горло. Но ситуация осложняется: я кормящая мама, внутрь сильные антибиотики принимать нельзя. Кроме того, от меня цепляет инфекцию дочь и сопливится. Иду к детскому лору в нашу поликлинику. Он прописывает и мне и дочери полоскания горла и носа мирамистином, ринорином, и мне выписывает какие-то антибиотики, якобы разрешенные во время кормления. Но предупреждает — не поможет — сдайте мазок из горла в любой лаборатории. Я пропиваю курс, легче мне не становится. Иду в лабораторию. Сдаю мазок. Находят нейссерию и стрептококк якобы непатогенные. Я делаю вывод, что для меня они патогенные, раз организм от них болеет. И тут я вспоминаю про поездку в Турцию и лечение бактериофагом. Лезу в интернет. Нахожу средство — разработка наших отечественных ученых из Питера, где собраны несколько видов бактериофагов, в том числе от стрептококков и от нейссерий. Покупаю. Мажу горло и нос себе и дочери. Через пару дней мы выздоравливаем... И вот я добралась до моего последнего — недавнего приключения. С осени я нахожусь в интересном положении. У меня начинается токсикоз — со рвотой, снижением аппетита и тд. И вот мне кажется, если я съем йогурт — меня не вырвет. Покупаю. Ем. Начинается, извините, понос. Пью смекту, фестал, греша на ферментативные нарушения — не помогает. Пью энтерофурил — это кишечный антибиотик, разрешенный во время беременности. Пока пила, вроде все пришло в норму. Как закончила, сразу вернулся мой понос. У меня опускаются руки. Я понимаю, что мое самолечение добром не закончится. Но к врачу я обращаться не хотела изначально, так как очень не хотела загреметь в инфекцию. После вышеописанных приключений я сдаюсь. Вызываю скорую. Как и ожидалось, мне предлагают ложиться в инфекцию. Я не вижу другого выхода и, вызав маму из Воронежа сидеть с дочкой, ложусь. Я ожидала, что в первый же день мне возьмут анализ на микрофлору или как он там называется… Но, видимо, у государства нынче нет денег на анализы, Олимпиада ж важнее… Ладно, Бог с ней, с Олимпиадой. В инфекциимне выписывают смекту и мезим. Пока пила — все вроде бы нормализовалось. Через пару дней возвращаюсь домой с диагнозом — функциональное нарушение… Смекту не пью — все возобновляется с новой силой. И тут я снова вспоминаю про бактериофаги. Лезу в интернет. Читаю симптомы кишечных инфекций. Чисто интуитивно мне кажется, что именно мои симптомы больше походят на сальмонеллу. Иду в аптеку. Беру один пузырек сальмонеллезного бактериофага на один день. В тот же день мне становится легче. Делаю вывод — что с бактериофагом я угадала. Продолжаю курс. Возможно выводы делать рано, но понос у меня длился месяц в общей сложности, а тут я лечусь бактериофагом третий день и из них два дня я чувствую себя здоровой. Напишу, когда закончу курс. Так конечно, неправильно делать. Бактериофаг, естественно, должен подбираться на основании результатов анализа на посев микрофлоры, или как он там называется по научному… Но в последнем случае анализ у меня почему-то не взяли. Такая нынче у нас медицина… Даже на беременных пофигу. Так что для себя я сделал вывод, чем травиться кучей лекарств месяцами, легче сразу сдавать посев на микрофлору в лаборатории, а потом пропивать курс нужного бактериофага. дело в том, что противопоказаний у него вообще нет. Бактериофаг — это вирус, который питается определенным видом бактерий. То есть он её кушает, размножается и потом целая армия ему подобных доедает остатки вашей инфекции. В то время как для человеческих клеток эти вирусы абсолютно безопасны. Сама я про бактериофаги узнала случайно, как я вам уже описала выше. Почему то всю жизнь доктора нас пичкали антибиотиками. В то время как в советском союзе это доступное и безопасное лекарство как бактериофаг существовало всегда. Я даже когда-то проходила курсы медсестёр в универе, и даже там нам о бактериофагах ничего не рассказывали… Для моих родителей и свекров этот способ лечения тоже был открытием. И вот я решила поделиться с вами. Зная как «лечат» наши врачи, может быть кому-то пригодится мой опыт. Ваша я. www.baby.ru Чем лечить кишечную инфекцию у взрослых препаратыОцените эту статью Кишечная инфекция – это инфекционное заболевание, которое поражает желудок и приводит к расстройствам ЖКТ, вызывая диарею, рвоту и сильные боли в области желудка. Данное заболевание является 2 после гриппа по распространенности в мире и требует своевременного лечения. Часто, первую помощь приходится предоставлять на дому. Чем и как лечат кишечную инфекцию в домашних условиях? Как лечить кишечную инфекцию в домашних условияхБольного с кишечной инфекцией после осмотра отправляют в инфекционную больницу для дальнейшего лечения. Избежать госпитализации можно, зная, чем лечить кишечную инфекцию в домашних условиях. В каких случаях можно обойтись госпитализации?Пациентов с острой болью в желудке отправляют в больницу, но в некоторых случаях можно обойтись и без госпитализации:● Если нет температуры;● Если понос и рвота продолжаются менее суток;● Ели болезнь наблюдается у взрослого или ребенка от трех лет. Если болезнь наблюдается у грудничков, без больницы не обойтись.● Когда был вызов врача, и он приписал лечение на дому.● Если нет обезвоживания организма. На обезвоживание указывает слабость и сильная жажда. В случаях сильной интоксикации и острой боли без помощи врачей не обойтись. |
||||||||||||||||||||||||||||||||||||||||||||
|
Масса тела, кг |
Количество раствора, мл | |||
|
Обезвоживание I степени |
Обезвоживание II степени | |||
|
За 1 час |
за 6 часов |
за 1 час |
за 6 часов | |
|
5 |
42 |
250 |
66 |
400 |
|
10 |
83 |
500 |
133 |
800 |
|
15 |
125 |
750 |
200 |
1200 |
|
20 |
167 |
1000 |
266 |
1600 |
|
25 |
208 |
1250 |
333 |
2000 |
Самое главное правило в оральной регидратации - дробное введение жидкости, для этого родителям нужно набраться терпения, потому что поить ребенка придется долго и малыми порциями, через каждые 5-10-12 минут. Крохе первого года жизни однократно можно выпоить не более 5,0 мл (1 чайную ложку) жидкости, с года до трех лет - до 10 мл (две чайные или одну десертную ложку), старше трех лет и взрослым - до 15 мл (1 столовую ложку). Если ребенок отказывается или не может пить из ложки, можно выпоить за щеку из шприца без иглы, отлить разовый объем в маленькую бутылочку, старшим детям не нужно давать чашку с большим объемом жидкости, так как кроха испытывает жажду, самостоятельно сможет выпить больше жидкости и этим спровоцировать рвоту.
Если по каким-то обстоятельствам отпаивание оказалась неэффективным, состояние крохи стало ухудшаться, обезвоживание прогрессирует и т.д., это прямое показание для госпитализации в больницу. Там ему будет прописано внутривенное введение глюкозо-солевых и коллоидных (белковых) растворов. После стабилизации состояния будут продолжать оральную регидратацию. В отдельных случаях в стационаре регидратация проводится с помощью постановки зонда в желудок, то есть растворы медленно капельно поступают в желудочно-кишечный тракт (ЖКТ) ребенка в течение 12-18 часов.
Антибиотики – да или нет?
Кроме отпаивания и разве что сорбентов, о которых речь шла выше, все остальные препараты должен выписывать врач. Помните, что только врач после осмотра и подробной беседы сможет различить виды ОКИ, так как их проявления зачастую очень похожи. А иногда потребуется еще и посев кала и крови. Запрещается проводить аналогию с заболевшими взрослыми членами семьи, которые принимают препараты, даже если их назначит их доктор и давать такие же детям – это опасно.
Особенно это касается антибактериальных средств, они убивают в кишечнике почти всю микрофлору, потому как имеют обширные спектры действия. Достается и на нормальной флоре, очень важным обитателям кишечника ребенка –лакто-и бифидобактериям. Бактероидам и некоторым другим. Их число тоже снижается. Тут надо помнить, что при ОКИ лакто- и бифидобактерии призваны защищать поверхность кишечника от проникновения в нее болезнетворных микробов. Они не дают вредным микробам разрастаться, и выселяют непрошеных гостей. Поэтому следует отказаться от лечения малышей самим, особенно такими «старыми» лекарствами, как левомицетин и тетрациклины, потому что они губительны для нормальной микрофлоры, токсичны и вызывают массу побочных эффектов. Антибиотик никогда не применяется при водянистом типе диареи, исключением является только холера, но она является особо опасной и лечится только стационарно.
По современным стандартам лечению антибиотиками подлежат только ОКИ, в клинике которых наблюдаются воспалительные изменения в кишечнике (в кале можно увидеть слизь, зелень, кровь). Причем легкие формы таких инфекций у детей старше 2 лет часто не требуют назначения антибактериальных препаратов.
Существует группа инфекций, при которых антибиотик назначается всегда - дизентерия, амебиаз (амебная дизентерия), брюшной тиф, холера, причем независимо от степени тяжести.
Что еще может понадобиться?
В зависимости от жалоб, состояния ребенка и нарушений пищеварения крохи, врач может порекомендовать некоторые другие препараты. Ферменты в острый период не назначаются, так как могут усилить диарею и ухудшить состояние. Могут назначаться только отдельные компоненты и только в восстановительном периоде с целью разгрузки пищеварительного тракта и облегчения переваривания пищи. Обычно курс назначается не более двух недель с постепенной плавной отменой, чтобы не вызвать срыва работы кишечника.
При болях в животе, особенно у маленьких детей могут потребоваться препараты, снимающие болевой синдром. Часто причиной болей при ОКИ - это воспалительный процесс, усиление перистальтики кишки, спазм гладких мышц или метеоризм (повышенное газообразование). Для помощи при метеоризме используются ветрогонные средства - метеоспазмил, эспумизан, симетикон или сорбенты (неосмектин, смекта, лактофильтрум). При усилении перистальтики кишок врачом назначаются лоперамид и его аналоги. При спазмах мышц кишечника дают спазмолитики (например, но-шпа).
Противорвотные и антидиарейные средства у детей используются только в крайних случаях, потому, что рвота и понос являются защитными механизмами организма. С их помощью устраняются патогенные агенты и их продукты жизнедеятельности. В качестве антидиарейного средства часто используют смекту и рисовые отвары.
Различные биопрепараты в острой стадии, особенно при приеме антибиотика, назначать не имеет смысла – все полезные бактерии будут также разрушены этим же антибиотиком. Короткие курсы антибиотиков не оказывают выраженного повреждающего действия на микрофлору, и после окончания курса препарата микрофлора приходит в норму самостоятельно в течение 7-10 дней. При наличии длительного неустойчивого стула, который связан с развившимся на фоне инфекции с дисбактериозом кишечника, допустимо назначение пробиотиков - пробифор, полибактерин, энтерол, аципол и др. Курс обычно длится не менее 7–10 дней, параллельно назначаются лечебно-профилактические продукты питания, обогащенные бифидо- или лактобактериями - детский кефир, бифилин, Бифидок, ацидокефир, йогурт и др.
Можно ли вылечить ОКИ без лекарств или народными способами?
Не стоит ставить таких экспериментов, особенно с собственными детьми. Лечение любой инфекции должен осуществлять врач. Никакие «народные средства» или биодобавки не стоит использовать. В лучшем случае они не помогут, в худшем навредят и утяжелят состояние. Особо опасно при ОКИ использование таких «закрепляющих» средств, как, например, заваренные гранатовые корки или кора дуба, черника, черемуха, раствор картофельного крахмала и настой грецких орехов. Единственное не медикаментозное средство от ОКИ безусловно показанное маленьким детям – это грудное молоко, оно способствует скорейшему восстановлению и облегчает течение болезни.
Отдельное внимание стоит уделить питанию в острый период болезни и при выздоровлении. Но этому будет посвящен отдельный материал.
Алена Парецкая, педиатр
www.detskydoctor.ru
Чем лечить кишечную инфекцию у детей в домашних условиях — proinfekcii.ru

Чаще всего заражение происходит при попадании возбудителя через рот. Их существует несколько десятков, где самое безобидное обычное пищевое отравление. Но иногда приходится сталкиваться с ботулизмом или сальмонеллезом.
Питание просроченными продуктами, грязные руки или резкая смена рациона приводит к кишечным инфекциям. Хорошо, если все закончится частым посещением уборной. Но в некоторых случаях можно попасть в инфекционное отделение или вообще получить летальный исход. Наиболее подверженными этим инфекциям являются дети. Тем более инфекция может протекать более сложно. Зная чем лечить кишечную инфекцию у детей и как обезопасить от нее, получится сохранить здоровье малыша.
Чаще всего заражение происходит при попадании возбудителя через рот. Их существует несколько десятков, где самое безобидное обычное пищевое отравление. Но иногда приходится сталкиваться с ботулизмом или сальмонеллезом.
Виды и особенности кишечных инфекций
Кишечные инфекции делятся на:
- вирусные,
- бактериальные.

При энтеровирусной инфекции присоединяются боли в мышцах, возникают судороги. На ребенка накатывает слабость, он апатичен и присутствует светобоязнь. Также она дает осложнения с ЦНС, сердечно-сосудистые проблемы.
Хоть вирусных около десятка групп, но самыми распространенными являются энтеровирусная, аденовирусная и ротовирус. Эти вирусы передаются не только через еду или воду, но также через грязные руки и предметы, воздушно-капельным путем, фекально-оральным. При своем размножении в организме они вырабатывают энтеротоксин, который отравляет ребенка.
При бактериальной инфекции в организм попадают инфицированные патогенными бактериями продукты. В них микроорганизмы размножились и оставили после себя токсины. Чем их будет больше, тем быстрее начинается заболевание. Оно будет бурным и острым с синдромами гастрита и гастроэнтерита.
Признаки вирусной инфекции
Проявляются они через несколько суток после попадания в организм. Из-за этого трудно определить, как и где попал вирус. По симптомам можно понять, что это кишечная инфекция. Среди них:
- повышенная температура до 38-39°С,
- рвота 4-6 раз,
- жидкий стул с неприятным запахом,
- воспаление слизистых.
При энтеровирусной инфекции присоединяются боли в мышцах, возникают судороги. На ребенка накатывает слабость, он апатичен и присутствует светобоязнь. Также она дает осложнения с ЦНС, сердечно-сосудистые проблемы.
При аденовирусном заражении появляется насморк, конъюнктивит, жидкие испражнения. Обычно они происходят на острой стадии заболевания и тянутся 2 дня.
Признаки бактериальной инфекции
Протекает это заболевание с такими симптомами:
- повышенная температура до 38°С,
- колит,
- рвота,
- тенезмы (порывы на дефекацию),
- жидкий стул.

Все симптомы кишечной инфекции делятся на общие и местные. Среди общих признаков: интоксикация и обезвоживание.
Организм обезвоживается, ребенку не хочется активности, он вялый и бледный.
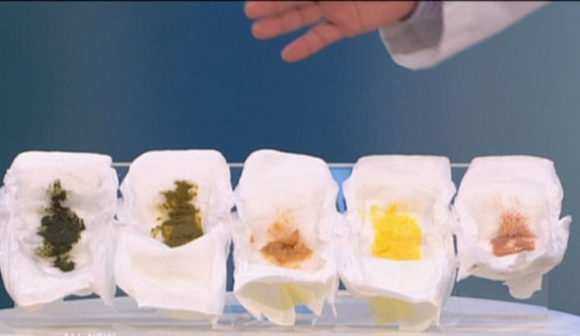
Стул при бактериальной инфекции может отличаться по цвету и примесям. Он бывает зеленоватым, желто-оранжевым, с хлопьями слизи или с кровью. При попадании в больницу нужно обязательно сообщить врачам о состоянии и цвете испражнений.
Клиническая картина заболевания
Все симптомы кишечной инфекции делятся на общие и местные. Среди общих признаков: интоксикация и обезвоживание.
При интоксикации обязательно повышается температура, появляется головная боль, слабость и рвота. При обезвоживании кожа и слизистые становятся сухими, снижается эластичность кожи, а мочи становится меньше и она темнеет.
При местных признаках: жидкий стул, боли в животе, рвота.
Симптоматика проявится поражением желудка в виде гастрита, поражением тонкого и толстого кишечника. В некоторых случаях происходит поражение чего-то одного, но часто поражения сочетаются. Именно от этого и будет зависеть клиническая картина.
Осложнения
Тяжелое течение отравления добавляет ребенку осложнения. Они могут выражаться в виде:
- нейротоксикоза,
- недостаточного кровообращения,
- легочной недостаточности,
- почечной недостаточности,
- желудочного кровотечения,
- гиповолемического шока.
При нейротоксикозе возникают судороги, ребенок не понимает где находится, бредит, появляются галлюцинации. Недостаточность кровообращения возникает при обезвоживании. При ней давление понижается, кожа бледнеет, происходит приглушение сердечных тонов.
Легочная недостаточность выражена в виде одышки и поверхностного дыхания. Проблемы с почками приводят к болям в пояснице и снижении суточного количества мочи. Гиповолемический шок возникает при потере жидкости, снижая температуру и массу тела.
Первые действия при отравлении
Так как при кишечной инфекции организм ребенка теряет большое количество жидкости, необходимо ее постоянно пополнять. Для этого можно приобрести в аптеке специальные дегидратационные препараты. Порошок этого средства развести в воде и дать выпить ребенку. Не нужно стараться сразу все пить, необходимо это делать маленькими глоточками через небольшое количество времени.

Обычно в большинстве случаев лечение острой кишечной инфекции у детей проходит в домашних условиях. При этом не нужно давать какие-либо препараты
Также нужно дать ребенку сорбенты. Они помогут вывести некоторое количество токсинов. Самым известным является активированный уголь. Его дают из расчета 1 таблетка на 10 кг веса. Но при желании можно приобрести другие сорбенты.
Если понос или рвота обильные, не стоит их останавливать. Таким образом организм пытается избавиться от токсинов. При этом обязательно нужно пополнять жидкость, которая теряется. Но нужно понимать, что позывы к рвоте и малое ее количество через некоторое время говорят лишь о том, что в кровь впиталось достаточное количество токсинов. Поэтому организм старается их вывести таким способом, но в этом случае он уже не действует. Поэтому целесообразно применять противорвотные препараты.
Как понять, что нужна медицинская помощь?
Обычно в большинстве случаев лечение острой кишечной инфекции у детей проходит в домашних условиях. При этом не нужно давать какие-либо препараты. Но есть такие инфекции, которые самостоятельно побороть невозможно и требуется медицинское вмешательство. Как же понять, что ребенка нужно отвезти в больницу?
- Если ребенок не может пить, постоянно срыгивая воду.
- При нахождении в испражнении и рвоте сгустков крови.
- При обнаружении обезвоживания.
- При диарее и рвоте с некоторыми симптомами.
- При постоянной боли в животе.
Обнаружить обезвоживание можно по сухости кожи и слизистых, по сухому языку, отсутствию мочеиспускания более 6-х часов. Также будет отсутствовать пот и слезы. На диарею и рвоту обратить особое внимание. Если им сопутствует сыпь на коже, резкая бледность, сильно повысилась температура и появилась головная боль, нужно отправляться в больницу. В стационаре обязательно применят инфузионную терапию, вводя внутривенно жидкость. Это поможет возместить ее потерю при рвоте и поносе.
Лечение бактериальных кишечных инфекций
Лечение в данном случае будет идти по нескольким направлениям. Прежде всего важно пополнять жидкость в организме ребенка. Так как запасов воды и соли в малыше невелики, то кишечные заболевания несут опасность. Поэтому важно полноценно пополнять воду.
Для этого используют специальные дегидратационные препараты или самостоятельно готовят раствор. Понадобится:
- 1 литр воды,
- 2 ст.ложки сахара,
- 1 ч. ложка соли,
- щепотка соды.
Все это размешать до полного растворения сыпучих ингредиентов и давать пить ребенку. Можно немного подогреть воду, что сделает питье приятнее. Если нет возможности сделать раствор или приобрести в аптеке, то подходит минеральная лечебная вода.
В некоторых случаях назначают антибактериальную терапию. Это происходит при снижении иммунитета, при гематологических болезнях или при тяжелом течении кишечной инфекции. Также обязательно нужно восполнить и нормализовать микрофлору кишечника. В этом случае принимают специальные препараты. Не менее важно в лечении назначение диеты, что является частью лечения.
Лечение вирусной кишечной инфекции
Лечение детей вирусной инфекцией практически не отличается от бактериальной. Также необходимо восполнить жидкость, нормализовать микрофлору и правильно питаться на время лечения. Отличие лишь в том, что вместо антибактериальной терапии назначается противовирусное лечение. Оно идентично лечению ОРВИ. Для него необходим комплекс противовирусных и укрепляющих средств.
Чем опасно обезвоживание
Обезвоживание очень опасно для детей. Вода необходима для организма, а ее нехватка может привести к страшным последствиям. Так как вода принимает активное участие в пищеварении и выведении токсинов, то при ее недостатке организм не сможет выводить эти токсины и накапливает их в выделительных органах. А это притягивает заболевание почек и мочевого пузыря.
Помимо этого нарушается состояние крови. Она становится густой, что приводит к повышению давления, тромбообразованию. Возникает почечная недостаточность, идут нарушения со стороны работы головного мозга.
Обезвоживание приводит к усугублению некоторых заболеваний. Самые опасные из них — заболевания выделительной системы и астма. Так как в организме дефицит воды, то дыхательные пути немного сокращаются, помогая в сохранении жидкости. А это негативно сказывается на дыхании. Оно становится поверхностным и частым. Если же у ребенка астма, то это грозит частыми приступами.
Появится ли иммунитет к вирусной инфекции?
При первом заболевании вирусной инфекцией организм начинает вырабатывать антитела, что позволяет говорить об относительном иммунитете. Он именно относительный, ведь возбудителей заболевания намного больше и при встрече организма с другими вирусами, эти антитела не помогут облегчить заболевание. А с возрастом количество антител будет снижаться, поэтому не удивительно, что ребенок может снова переболеть. Но в этот раз заболевание не будет слишком активным.
Поэтому на вырабатывание антител не стоит слишком надеяться. Все же это помогает в следующий раз иммунной системе воспользоваться выработанными антителами в более раннем возрасте и победить заболевание быстрее.
Если родители хотят обезопасить ребенка, то могут сделать вакцинацию, защищающую от ротовируса. Проводят ее в возрасте 1,5 — 8 месяцев отроду. Если прививку в раннем детстве не делали, то лечение вирусного заболевания будет идти по рекомендациям врача.
Питание во время лечения
Питание подбирается учитывая возраст ребенка и его состояние. Но вся пища должна легко усваиваться и быстро перевариваться. Для детей старшего возраста из меню исключают:
- молоко,
- жирную, острую, соленую пищу,
- жареные продукты,
- сырые овощи или фрукты,
- копчености.
Это связано со сниженной ферментативной функцией организма. ЖКТ просто не сможет переварить и усвоить такую пищу, а это ухудшит состояние ребенка. Но перевести ребенка на голодание, как это рекомендуют взрослым, невозможно. Во-первых, малыш просто не выдержит два дня голодовки. Во-вторых, это опасно для детей с низкой массой тела. Поэтому следует тщательно подбирать состав рациона. Лучше, если он будет вегетарианским, на основе круп и с добавлением овощей. Их можно отваривать или готовить на пару, запекать в духовке без масла и острых специй.
Грудничкам рекомендуют употребление кисломолочных смесей. При вирусной инфекции заменить обычную молочную смесь на низколактозную. В идеале вообще заменить ее на безлактозную. После лечения обязательно добавить в рацион смеси с бифидо и лактобактериями.
Как питаться после выздоровления
Низкая ферментативная недостаточность остается на некоторое время после выздоровления. Поэтому не стоит сразу же возвращаться к привычному меню. Лучше несколько дней потерпеть. Ведь часто бывает так, что у ребенка просыпается аппетит и родители готовы предоставить ему любую еду. Обычно она жирная и слишком тяжелая для неокрепшего кишечника. Попадая туда она начинает гнить, бродить и приводит к боли в животе.
В качестве лучшего питания использовать те же блюда, какие были во время болезни. Подойдут каши, фруктовые и овощные пюре, галетное печенье. Продлевается такое меню на 5 дней после выздоровления. За это время ферментативная активность восстанавливается и далее вводят в рацион привычную пищу.
Чтобы ускорить этот процесс и не тянуть такое длительное время, можно воспользоваться препаратами с необходимыми ферментами. Но нужно понимать, что это не панацея и организму нужно время для восстановления. Врачи не рекомендуют слишком сильно увлекаться препаратами, ведь сам организм и слизистые ЖКТ не могут так быстро восстановиться. Это приводит к неприятным болям в животе и ребенок снова чувствует себя неважно. Такая ошибка только продлит лечение, что скажется на общем состоянии малыша.
Профилактика кишечных инфекций
В основном применяется неспецифическая профилактика. Для этого очень важно придерживаться некоторых правил, что избавят от опасности заразиться.
- Соблюдать гигиену рук.
- Кипятить цельное молоко перед употреблением.
- Не кушать сырые яйца.
- Термически обрабатывать мясо в достаточном количестве.
- Мыть все фрукты и овощи перед употреблением.
- Готовую пищу хранить в холодильнике.
- Следить з сроками годности при покупке продуктов.
- Не кормить грудных детей цельным некипяченым коровьим или козьим молоком.
- Поддерживать в доме чистоту.
- Если заболел один из членов семьи, выделить ему отдельную посуду и обеззараживать ее при мытье.
Если лечение не дается и ребенку не становится лучше, не стоит ожидать чуда и надеяться справиться с этим самостоятельно. Особенно это касается очень маленьких деток. В идеале, если ребенку не становится несколько лучше в течение суток, то срочно обращаться в больницу. Недоглядев обезвоживание, можно нанести большой вред организму малыша. А прислушиваясь к профилактическим предприятиям в большинстве случаев удается обезопасить себя и свое чадо.
proinfekcii.ru
г.Самара, ул. Димитрова 131 [email protected] |
 |



 Как вылечить кишечную инфекцию в домашних условиях?
Как вылечить кишечную инфекцию в домашних условиях?