|
|
||||||||||
|
Корь: причины, симптомы с фото, диагностика и лечение, прививки. Прививка от кори фотоКорь симптомы и лечение профилактика фото у детей и взрослыхКожные недуги, поражающие покровы и организм, встречаются нередко, поражая представителей зрелого и детского возраста. Одной из таких болезней является корь. Симптомы и лечение, профилактика, фото – все это будет рассмотрено в материале.
Корь это что за болезньКорь – заболевание вирусного типа острой инфекционной природы, сопровождающееся повышением уровня восприимчивости с индексом 100%. При болезни наблюдается воспалительный процесс в слизистых оболочках путей дыхания и ротовой полости, также недуг сопровождается другими картинами клиники. Что такое корь – уже понятно, это заболевание известно с древних пор. Более 10 веков назад этот недуг был детально рассмотрен и описан медиками тех лет, и вирусная этиология была доказана неоднократно. Причины заболеванияЕсли рассматривать ответ на вопрос о том, корь – это вирус или бактерия, ответ склоняется к первому варианту. Ведь трудно представить, сколько различных проявлений имеет недуг корь. Возбудитель – РНК вирус, который обладает специальной формой сферы и внушительным диаметральным значением в 130 нм. В составе вируса есть спираль, три белка и оболочка внешнего характера. Все штаммы по структуре имеют сходства с возбудителями других заболеваний – это ветрянка, детская краснуха или нет. В условиях внешнего мира вирус не отличается высоким показателем устойчивости, поэтому существуя за пределами тела, он быстро погибает. Несмотря на это, практика медицины насчитывает ситуации распространения инфекции в воздушном пространстве. Также рассматривая ответ на вопрос «чешется корь или нет», можно однозначно ответить «да».
Патогенез заболеванияКорь, фото которой можно посмотреть в рамках материала, может передаваться посредством нескольких базовых путей взаимодействия. Например, это воздушно-капельный способ, посредством которого происходит выделение элемента больным человеком при кашле. Заболевшее лицо считается заразным, стартуя с последних этапов инкубационного периода. Обычно поражающее влияние заболевание оказывает на деток 2-5 лет, реже появляется сыпь у взрослых. У новорожденных жителей планеты присутствует иммунитет, который развивается у матерей также после перенесенного заболевания, поэтому повторные случаи проникновения внутрь заразы невозможны (хотя на практике встречаются такие случаи). В качестве главных ворот для возникновения инфекционного процесса выступают слизистые области на верхних путях дыхания, конъюнктиве. После репликации в клетках эпителия происходит проникновение возбудителя в кровь, далее развитие стартует уже в рамках инкубации. Происходит накапливание вируса в органах, тканевых элементах. Вирус имеет спектр действия, нацеленный на поражение в основном верхних дыхательных путей, бронхов, конъюнктивы, желудка с кишечником. Происходит также развитие воспалительного процесса, сопровождающееся проявлением огромных клеток в образованиях кишечника, так что есть риск развития серьезных осложнений. После выздоровления человек приобретает стойкий иммунитет к прогрессированию данного вирусного образования.
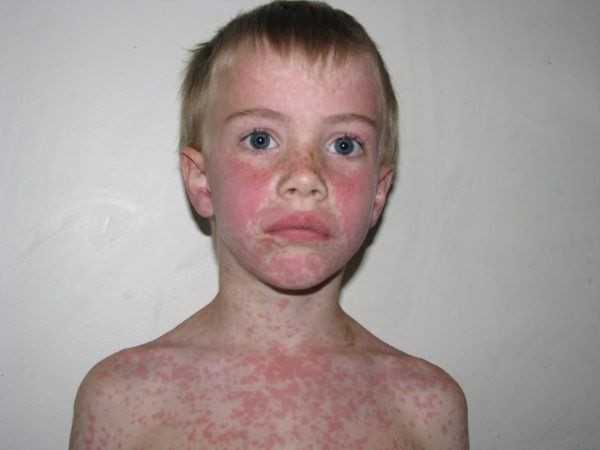
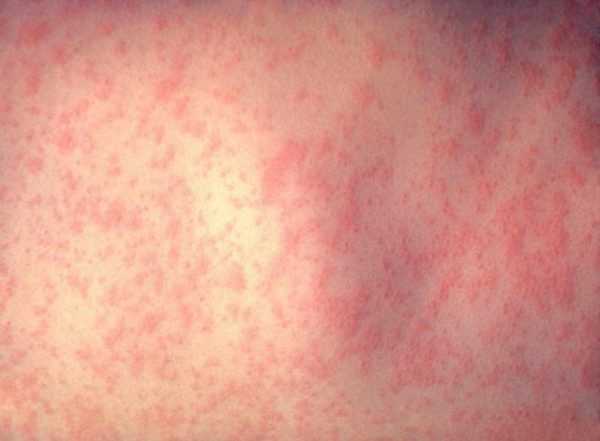
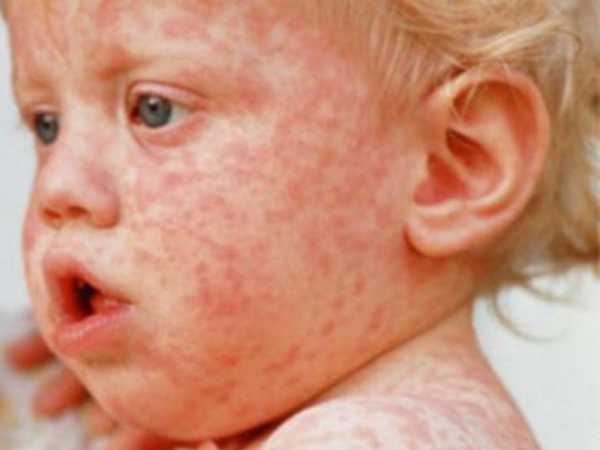
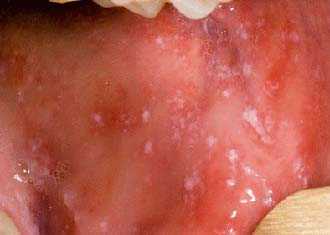
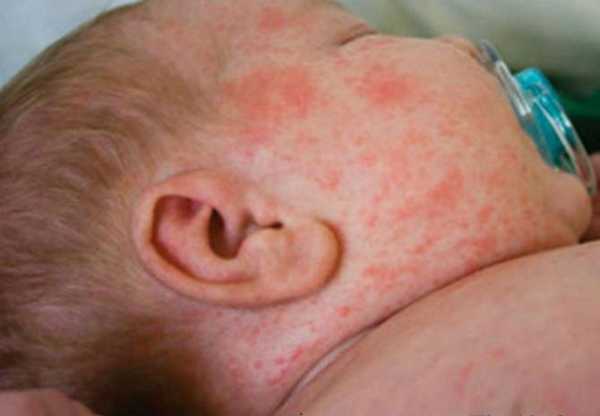
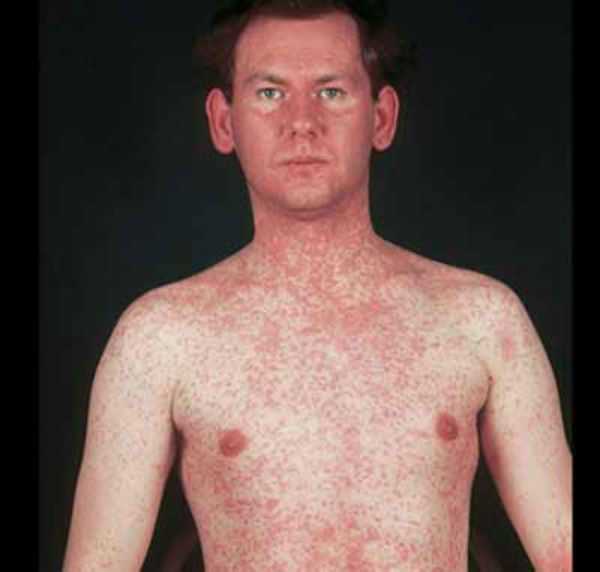
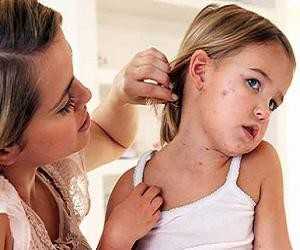
Корь у детей симптомы и лечение профилактика фотоСыпь у ребенка имеет несколько стадий, впрочем, как и само заболевание. Рассмотрим аспекты протекания недуга на каждом из этапов его функционирования. Здесь включен инкубационный период, длительность которого составляет порядка 10 дней. На протяжении болезни формируется 3 четкие стадии. Катаральный этапОн длится 3-4 дня. В качестве первого признака формирования болезни выступает повышение телесной температуры до 39 градусов. Больной ребенок может страдать от кашля, насморка, головной боли и недомогания общего характера. Корь у детей симптомы также имеет следующие: резкая смена настроения и повышенная капризность малыша, проблемы с бессонницей и аппетитом. Реакция в форме лихорадки держится двое суток, затем наступает стихание. Но насморк продолжает прогрессировать, возникает сухой кашель отрывистого типа. Главным фактором присутствующего заболевания выступает изменение голоса, который с нормального меняется на хриплый и огрубевший. Рассматривая корь, симптомы у детей – сыпь. Фото можно посмотреть здесь же. Они возникает как энантема и образуется в области мягкого (порой – твердого) неба. Пятна могут наблюдаться у заболевшего младенца в течение 2-3 дней, после чего они пропадают.
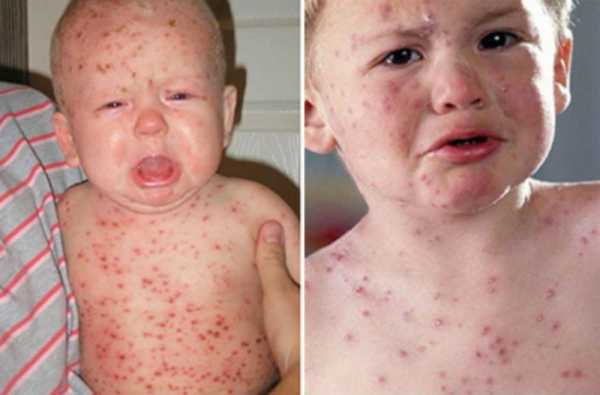
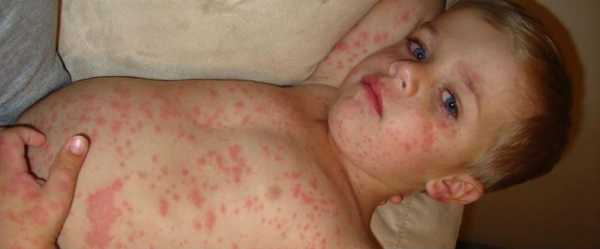
Вторая стадия кориПомогут определить корь у детей фото, представленные в статье. Это этап высыпания, в ходе чего процесс начинается с ухудшения общего состояния малыша. Наблюдается повышение температуры тела на несколько дней, состояние – лихорадочное. Но быстро все возвращается на свои места. Одновременно может обнаруживаться сыпь на лице, шее, теле, за областью ушей, распространяясь впоследствии по верху груди, конечностям.
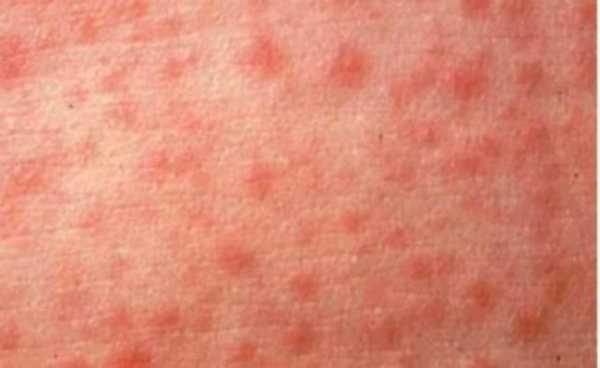
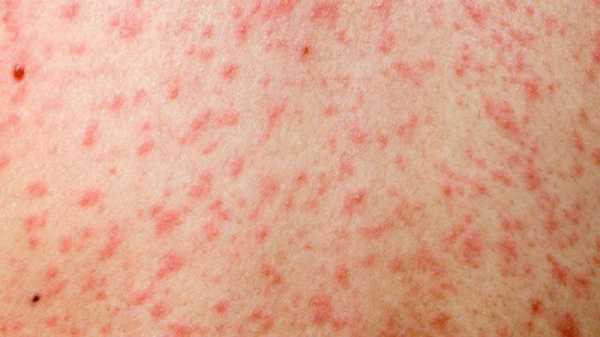
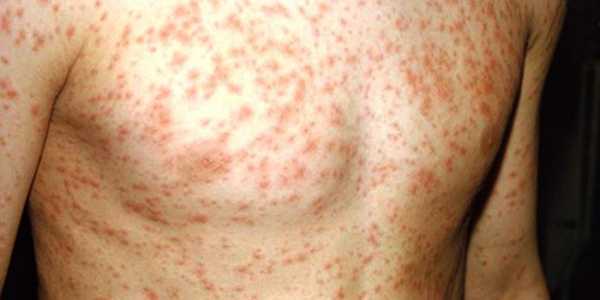
Узелки имеют розоватый оттенок и мягкую текстуру. Спустя несколько часов после образования наблюдается зона гиперемии. Элементы могут образовывать, сливаясь, большие пятна неверной формы. Порой они обильны, и тогда наблюдается проявление обширных полей эритемы. А порой болезнь скудна и не имеет проявлений. Явление сопровождается зудом.
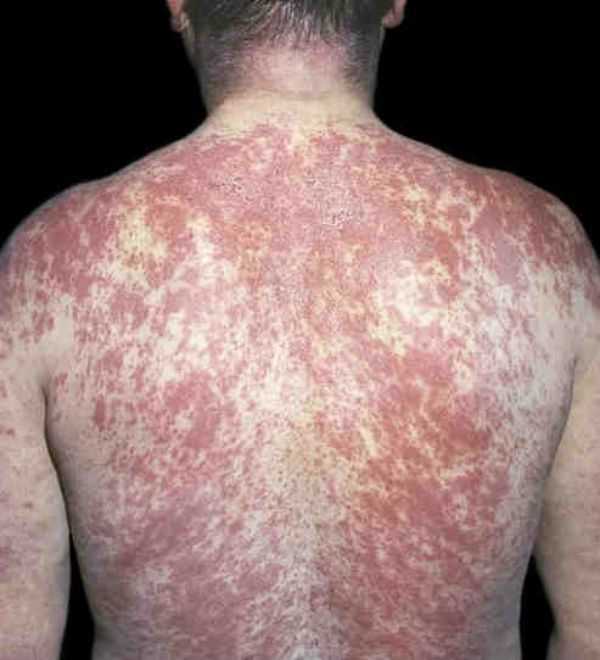
Третья стадияКорь (симптомы у детей) спустя трое суток начинает постепенно угасать в порядке, в котором происходило их образование. Наступает заключительная периодика недуга, при которой наблюдается пигментация или поправление. Сыпь на руках и ногах становится менее яркой, начинает обладать синюшным тоном и обретает уплотнения. Темные элементы, являясь последствиями кори, могут функционировать несколько недель. Последствия тяжелых форм редки, чаще всего это относится к маленьким деткам. Могут проявляться осложнения в виде гиповитаминоза, диатеза, хронических болезней. Могут возникать кератиты, диспепсия, фурункулы, поражения кожного покрова.
Терапевтический комплексОднозначных вариантов того, как проходит лечение кори у детей, не имеется. Медики ставят перед собой задачу устранения симптоматики. Для этого используются некоторые медикаментозные препараты антигистаминного характера, необходим строгий режим и следование диетическому ритму питания.
Народная медицинаЛечить корь (фото у детей представлено в статье) можно посредством натуральных лекарств.
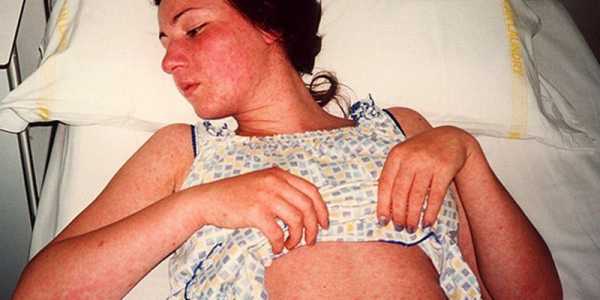
Корь у детей поможет вылечить Комаровский, на видео представлены наиболее действенные методики устранения данного недуга. Корь у взрослых симптомы и лечение профилактика фотоПомогут определить корь у взрослых фото сыпи, представленные в нашей галерее. Само заболевание обладает необычной симптоматической картиной, посредством которой диагностические методы не отнимают большого количества времени и не требуют проведения дифференциальной оценки.
В целом, корь симптомы имеет у взрослых такие же, что и у детей.
Определить корь (симптомы у взрослых) фото помогут как нельзя лучше. Ведь на них отображен характер высыпаний.
Лечебный процессКак и у деток, специального лечения здесь не существует, зато применяется препаратный комплекс, способствующий устранению симптоматики.
Корь (симптомы у взрослых) может быть легко побеждена, благодаря грамотному подходу к лечебному процессу.
Чтобы побороть корь, лечение у взрослых сводится к применению определенного комплекса препаратов, а также применяются народные средства, как и для деток. Их базовый список представлен выше в соответствующем разделе.
Корь краснуха паротит прививкаПоливалентная прививка в комплексе против ряда заболеваний позволяет обеспечить введение в организм иммунобиологического средства, приводящего к выработке невосприимчивости к инфекционным процессам. Прививка корь-краснуха-паротит является удобной в применении и поможет провести профилактику не только приведенных заболеваний, но и их последствий. Деткам препарат может вводиться с одного года, а взрослым может назначаться в любой временной момент, если нет базовых противопоказаний по использованию. Если наблюдается инфекционный или эпидемический процесс, можно использовать прививку как профилактическую меру. Проводятся такие мероприятия несколько раз, в соответствии с разработанным медиками календарем. Так, осуществляется введение препарата в 1 год, в 6 лет, 15-17 летнем возрасте, 22-29 лег, 32-39 и соответственно каждое десятилетие.
Прививка побочные действия может иметь в виде нескольких проявлений. Реакции могут носить местный и общий характер. В первом случае присутствует болезненность, заметное уплотнение в месте проведения укола, инфильтрация и ригидность. Во второй ситуации может проявляться повышение температуры, болезненность лимфатических узлов, сыпь на теле, кашель. Корь у взрослых после прививки обычно не наступает, но могут возникнуть осложнения.
Корь у взрослых профилактикаЧтобы не пришлось принимать огромное количество таблеток и заниматься длительным лечением процесса, стоит уделить внимание проведению профилактических мероприятий, играющих важную роль. У взрослых они подразумевают под собой несколько основных направлений. Сыпь на ногах и на прочих участках тела не побеспокоит, если своевременно позаботиться о ее предотвращении.
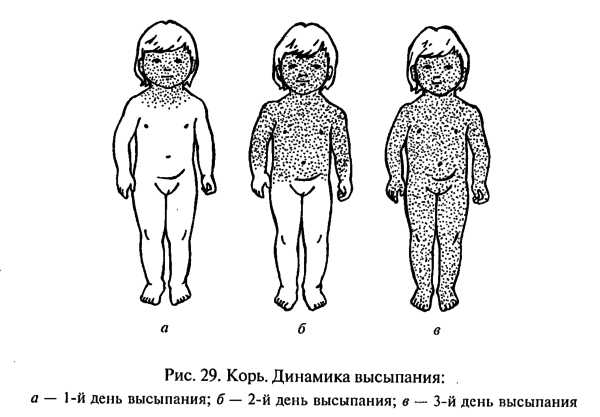
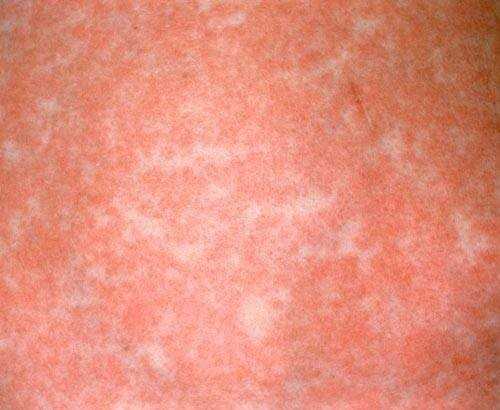
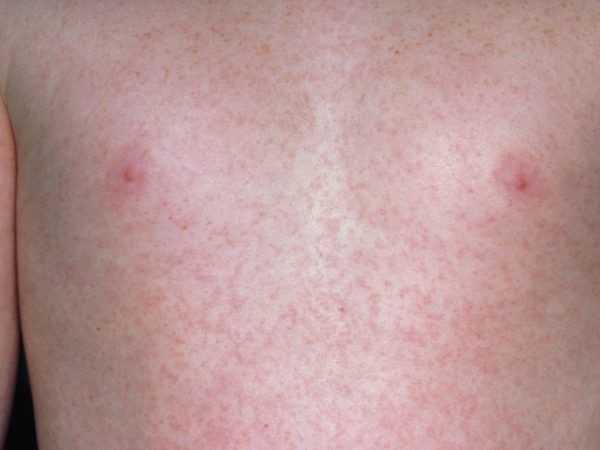
Грамотный подход к терапевтическому комплексу гарантирует отсутствие вероятности возникновения заболевания, крепкий иммунитет и спокойствие за ваше здоровье и здоровье малыша. Мы рассмотрели корь симптомы и лечение, профилактика, фото. А вы наблюдали такое? Оставьте свое мнение или отзыв для всех на форуме! syp-foto.ru Признаки и симптомы кори у детей и взрослых. ФотоКорь — это острое вирусное высокозаразное заболевание, для которого присущи симптомы острой респираторной инфекции, двухволновая лихорадка, поэтапное высыпание пятнисто-папулезной сыпи, конъюнктивит и интоксикация. Вирусом кори поражается только организм человека, куда возбудитель попадает воздушно-капельным путем. Ведущие симптомы кори у детей и взрослых связаны с развитием аллергических процессов, из-за чего данное заболевание относится в разряд инфекционно-аллергических. 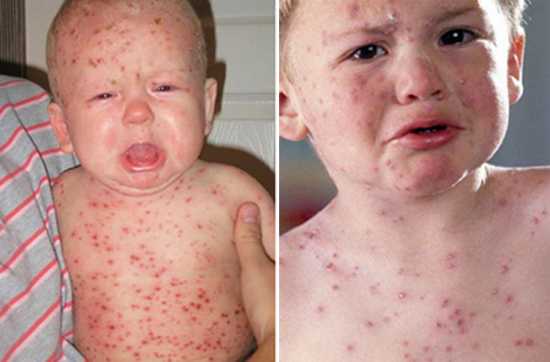 Рис. 1. На фото корь у ребенка. Сыпь на второй день высыпания. Как развивается корь (патогенез заболевания)Входными воротами для вирусов кори является слизистая оболочка полости рта, глотки, верхних дыхательных путей и конъюнктивальная оболочка глаз. В первую очередь вирусы поражают иммунные клетки — макрофаги, ретикулярные и лимфоидные клетки. Увеличение количества лимфомакрофагальных элементов приводит к разрастанию ткани и образованию очаговых инфильтратов. Активно размножаясь, вирусы начинают проникать в региональные лимфоузлы и кровь. Инкубационный период при кори составляют от 8 до 13 дней. 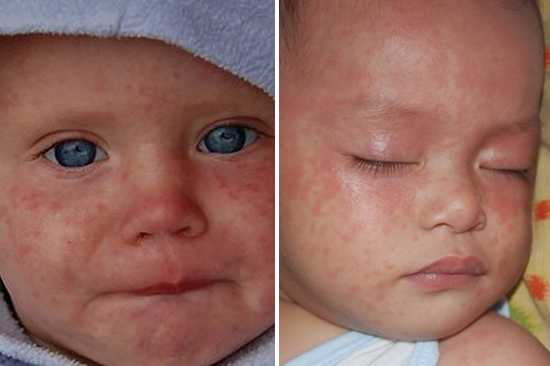 Рис. 2. На фото корь у детей. В первый день высыпаний сыпь локализуется на лице. Вирусемия при кориВирусемия (попадание возбудителей в кровоток) развивается на 3 — 5 день от начала инкубационного периода. Своего максимума она достигает в конце инкубационного периода и в начале периода высыпания. За это время вирусы фиксируются в клетках ретикулоэндотелиальной системы. Запускается работа иммунных механизмов, что приводит к массовому высвобождению возбудителей. Развивается вторая волна вирусемии. Вирусы повторно инфицируют клетки слизистой оболочки рта, глотки и верхних дыхательных путей. При заносе вируса в центральную нервную систему развивается коревой энцефалит. Поражаются кожные покровы. В некоторых лейкоцитах повреждаются хромосомы, некротизируется эпителий дыхательных путей. Вирусы кори вызывают гиперплазию лимфоидной ткани. В аденоидах и миндалинах, лимфатических узлах и селезенке, аппендиксе и коже, в легочной ткани и мокроте появляются гигантские многоядерные клетки Уортина-Финкельдея (Warthin-Finkeldey). Обнаружение данных клеток является патогномоничным признаком кори. На третий день высыпания количество вирусов в крови понижается, а на 4-й день исчезает их крови вовсе. В крови появляются вируснейтрализующие антитела. 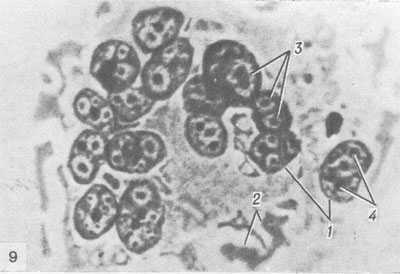 Рис. 3. На фото гигантские многоядерные клетки Уортина-Финкельдея. Происхождение сыпи при кориНа белковые компоненты возбудителей в организме больного развиваются аллергические реакции. Проницаемость мелких сосудов повышается, повреждаются их стенки. В органах и тканях (чаще дыхательной и пищеварительной системы) в слизистых оболочках развивается катарально-некротическое воспаление. Поражаются верхние слои кожи, на которых вначале появляется папулезная сыпь. В дальнейшем клетки эпидермиса подвергаются некротизации, что проявляется шелушением. В полости рта эпителий также подвергается некротизации. Он мутнеет. Очаги некроза становятся похожими на мелкие белые точки (пятна Бельского-Филатова-Коплика). Они появляются за сутки раньше высыпаний на коже. Сыпь на коже появляется поэтапно, начинается с головы и далее постепенно распространяется на все тело. 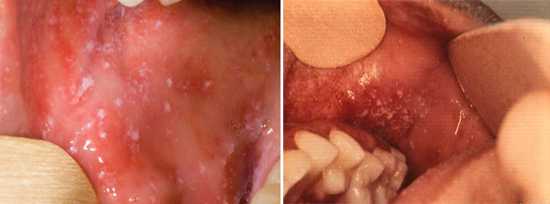 Рис. 4. На фото симптомы кори — пятна Бельского-Филатова-Коплика. Развитие осложненийВирусы кори в организме больного подавляют как общий, так и местный иммунитет. Под их влиянием снижается количество Т-лимфоцитов. Развивается анергия. Обостряются хронические заболевания. Присоединение вторичной инфекции становится причиной развития катарально-некротического воспаления в верхних дыхательных путях, пищеварительной системе и кожных покровах. к содержанию ↑Признаки и симптомы кори у детей и взрослыхПериоды заболеванияВ течении классической кори различают четыре периода: катаральный, период высыпаний, пигментации и выздоровления. Длительность заболевания в среднем составляет около 10 дней. Колебания составляют 8 — 21 день. Каждый из периодов длиться 3 дня. Катаральный период может удлиняться до 7 дней. Инкубационный периодИнкубационный период (период от момента заражения вирусами до появления первых симптомов заболевания) при кори составляет около 10 суток. Колебания составляют от 8 до 13 — 17 суток. 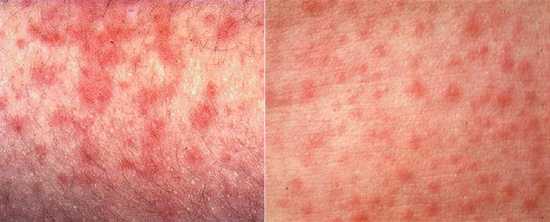 Рис. 5. На фото вид сыпи при кори. Признаки и симптомы кори в катаральный периодНачинается заболевание с развития воспаления слизистых оболочек верхних дыхательных путей и конъюнктивы глаз. Отмечаются обильные слизистые выделения из носа, охриплость голоса и сухой кашель. Температура тела повышается до 39оС. Появляются симптомы интоксикации: слабость, разбитость, общее недомогание и потеря аппетита. Конъюнктива глаз гиперемируется, веки отекают, из глаз появляются гнойные выделения. В крови отмечается снижение количества лимфоцитов (лимфопения). При появлении сыпи катаральные явления ослабевают и через 1 — 2 дня исчезают совсем. В полости рта на фоне гиперемированной, рыхлой и шероховатой слизистой оболочки появляются мелкие (с маковое зерно) беловатые пятна с красным венчиком по периферии. Высыпания носят название пятен Бельского-Филатова—Коплика. Они обычно располагаются на слизистой щек в области коренных зубов. На слизистой оболочке мягкого и твердого неба появляются пятна розового цвета (коревая энантема). К концу третьего дня отмечается снижение температуры тела, но в период появления коревой сыпи она вновь значительно повышается, а симптомы интоксикации и поражения верхних дыхательных путей усиливаются. Рис. 6. На фото симптомы кори — пятна Бельского-Филатова-Коплика на слизистой щек и коревая энантема в области неба. Сыпь при кориСыпь при кори имеет вид папул размером около 2-х мм, окруженных участком покраснения неправильной формы. Местами сыпь сливается и тогда их конфигурация похожа на сложные фигуры с волнистыми (фестончатыми) краями. Основной фон кожных покровов остается неизмененным. Иногда на фоне коревой сыпи отмечаются петехии (кровоизлияния). Сыпь у больного появляется на 4 — 5 день заболевания. Вначале она локализуется на лице, шее и за ушами. Через сутки сыпь распространяется на все туловище и покрывает верхнюю часть рук. Еще через сутки сыпью покрываются кожные покровы ног и нижнюю часть рук, при этом на лице сыпь начинает бледнеть. При тяжелом течении заболевания сыпь носит сливной характер. Она покрывает все кожные покровы, в том числе появляется на ладонях и подошвах. На коже появляются многочисленные кровоизлияния и даже кровоизлияния, диаметр которых превышает 3 мм (эхимозы, в быту — синяки). Кровоизлияния появляются также на слизистой оболочке глаз и рта. Одутловатость лица, век, носа и верхней губы, покраснение конъюнктивы глаз, гнойные выделения, ринорея — основные симптомы кори в этот период. Через 3 — 4 дня наступает период угасания сыпи. Снижается температура тела. На месте сыпи появляется пигментация — пятна бурого цвета. 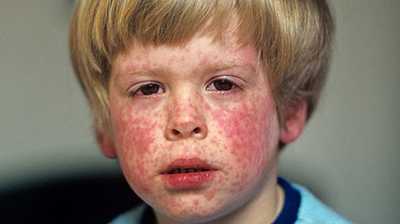 Рис. 7. На фото корь у ребенка, начальная стадия. Сыпь вначале заболевания локализуется на лице, шее и за ушами (первый день высыпаний). Рис. 8. На фото корь у детей. Сыпь появляется на туловище и верхних частях рук (второй день высыпаний). 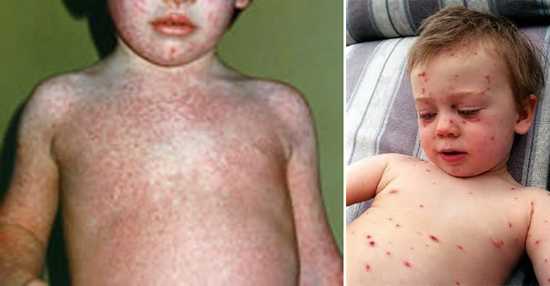 Рис. 9. На фото корь у ребенка. Сыпь при кори, 2-й день высыпаний. Признаки и симптомы кори у детей и взрослых в стадии пигментацииПигментация сыпи при кори обозначает, что инфекционный процесс перешел в стадию окончания периода заразности и восстановления больного. Пигментация сыпи, как и высыпания, происходит поэтапно. Она обусловлена проникновением в кожу эритроцитов во время высыпания и последующим распадом гемосидерина — пигмента, который образуется в результате распада гемоглобина. Процесс начинается на 7 — 8 сутки заболевания и удерживается до 7 — 10 дней. На участках сыпи отмечается отрубевидное шелушение. Постепенно нормализуется температура тела. Общее состояние больного нормализуется медленно. Явления астении и иммунодепрессии сохраняются длительное время. 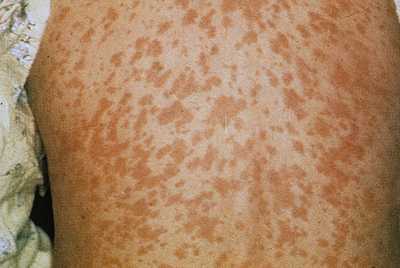 Рис. 10. На фото сыпь при кори в стадии пигментации. Признаки и симптомы кори у детей первого года жизниКорь у детей первого года жизни имеет свои особенности:
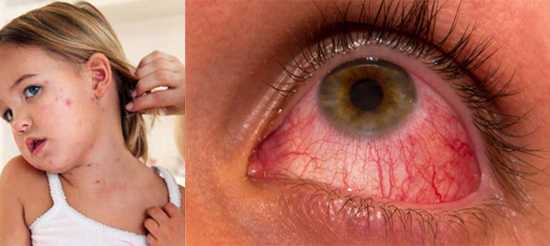 Рис. 11. На фото симптомы кори: увеличенные лимфатические узлы и конъюнктивит. к содержанию ↑Осложнения (последствия) кориmicrobak.ru фото, пути заражения, симптомы, лечениеКорь – это острое инфекционное заболевание с целым букетом симптомов. Вирус попадает из больного организма в здоровый воздушно-капельным путём. Корь у детей сопровождается пятнисто-папулёзной сыпью на коже, повышенной температурой, воспалением слизистых глаз, горла, носа. Заболевание очень заразно. Отказ от вакцинации часто приводит к тяжёлым последствиям. Причины возникновения и пути заражения
Контагиозность доходит до 96%. Непривитые люди, контактировавшие с больным человеком, почти всегда заражаются. В какое время больной корью опасен для окружающих? Инкубационный период – от 7 до 14 дней. Заразиться можно примерно с 7-го дня. Опасность сохраняется по четвёртый день высыпаний. Возбудитель кори наносит ощутимый вред:
Пути передачи:
Особенность вируса кори – слабая устойчивость к факторам внешней среды. Губительно действует:
Как вылечить ячмень на глазу? Прочтите эффективные методы. О лечении герпетиформного дерматита Дюринга узнайте из этой статьи. Первые симптомы и стадии заболеванияТечение одной из самых заразных болезней сопровождается неприятными проявлениями. Ребёнок становится капризным, беспокойным, ухудшается общее состояние. Как проявляется корь у детей? Стадии развития болезни и симптомы кори у детей:
Этап пятнисто-папулёзной сыпи:
Заключительная стадия:
Обратите внимание! После болезни иммунитет снижается, нередко маленький организм атакуют инфекции. Избегайте людных мест, давайте малышу больше витаминных комплексов, белковую пищу, овощи, фрукты, проводите достаточно времени на свежем воздухе. Методы леченияПрепарата, уничтожающего вирус кори, пока не существует. Терапия призвана облегчить состояние больного, уменьшить неприятные проявления. При первых признаках болезни вызовите врача. Диагноз ставится на основе клинических проявлений. Педиатр назначит лечение, учитывая течение заболевания, возраст пациента. Важно:
Лекарственные препараты
В зависимости от выраженных симптомов требуются:
Народные средства и рецептыЛекарственные травы, ягоды, домашние средства – хорошее дополнение к медикаментозному лечению. Выясните у врача, можно ли маленькому пациенту в его возрасте принимать отвары, настои. В большинстве случаев педиатры настоятельно рекомендуют фитосредства, сглаживающие основные симптомы. Проверенные рецепты:
Прививка от кори детям
Кода делают прививку от кори детям? График вакцинации:
Вакцинация проводится:
Последствия прививки кори у детей: после вакцинации иногда повышается температура, появляются слабые высыпания на теле. Через 2–3 дня все симптомы исчезают. Иммунитет сохраняется 15 лет. Прививку проводят здоровым детям. Простуда, инфекционные заболевания – повод для переноса срока вакцинации. С момента выздоровления должен пройти ещё некоторый период. Ребёнок окрепнет – сразу же сделайте прививку. Важно! Контролируйте состояние ребёнка. При ухудшении самочувствия после прививки немедленно обращайтесь к врачу. Возможные осложненияТяжёлые последствия развиваются у ослабленных малышей в возрасте до пяти лет. К сожалению, осложнения после кори не редкость. Часто диагностируется:
Избежать осложнений поможет:
Совет! Не занимайтесь самолечением. Учитывайте возраст больного при выборе тех или иных препаратов. Как избавиться от целлюлита на ногах? У нас есть ответ! Помогает ли мазь Вишневского от прыщей на лице? Узнайте ответ по этому адресу. Перейдите по ссылке http://vseokozhe.com/bolezni/lipoma/udaleniye.html и узнайте все о липоме на шее и голове. Профилактические рекомендацииКорь – очень заразное заболевание! Детские коллективы – одно из наиболее опасных в плане переноса инфекции мест. Ребёнка, заболевшего корью, обязательно изолируют. Меры профилактики при выявлении источника инфекции:
Не подвергайте ребёнка риску заражения корью! Избежать тяжёлых последствий поможет своевременная вакцинация. Не отказывайтесь от прививок. Помните – заболевание часто приводит к осложнениям. Далее видео «Школа доктора Комаровского», из которого можно узнать ещё больше подробностей про корь у детей: vseokozhe.com Корь: причины, симптомы с фото, диагностика и лечение, прививкиС недавних пор вновь регистрируются вспышки кори. Ухудшение эпидемиологической обстановки напрямую связано с увеличением отказов родителей от профилактики — вакцинации. Заболевшие дети создают очаг инфекции, в результате чего заболевают привитые дети и взрослые. Целое поколение взрослых людей, в числе которых и врачи, не знакомы с симптомами и течением кори, что приводит к серьезным промахам в диагностике и лечении. ОпределениеКорь – это высокозаразная вирусная инфекция, протекающая с поражением кожи, глаз и дыхательных путей. Индекс контагиозности кори близок к 100%, это означает, что каждый человек, не имеющий специфического иммунитета заражается после контакта с больным. Инфекция передается воздушно-капельным путем, причем может проникать в систему вентиляции и приводить к вспышкам заболевания даже без непосредственного контакта с ее источником. Корь – это инфекционная болезнь, поэтому в своем течении она обязательно проходит последовательные стадии.
Больной становится заразен в последние сутки-двое инкубации. В период катаральных явлений и первые 1-2 дня высыпаний он выделяет наибольшее количество вируса. С 5-го дня от момента появления сыпи человек перестает выделять возбудителя и становится не опасен в эпидемиологическом плане. Сыпь возникает на 3-4 день заболевания. Если сыпь появилась раньше или до повышения температуры и признаков ОРЗ, то она не имеет отношения к кори. Для кори характерно иммуносупрессивное действие – вирус угнетает активность иммунного ответа. Длится такой иммунодефицит около месяца. В этот период наиболее высока вероятность бактериальных осложнений, поэтому переболевшему человеку следует ограничить свою физическую и социальную активность. Иммунитет после перенесенной коревой инфекции пожизненный, поэтому раньше ей болели один раз в детстве. У современных детей специфический противокоревой иммунитет вырабатывается благодаря вакцинации. Он менее стоек, чем натуральный, поэтому раз в 10-15 лет прививку необходимо повторять. Угасание постпрививочного иммунитета обычно происходит к 17-20-ти годам, поэтому среди студентов и солдат наиболее вероятны вспышки кори. ПричинаКорь вызывает мелкий РНК-вирус из семейства парамиксовирусов. Он чрезвычайно просто устроен: молекула РНК, несущая генетическую информацию о строении вириона окружена белковой капсулой. Вирус имеет на своей поверхности патогенные белки, которые приводят к склеиванию и разрушению эритроцитов крови человека и позволяют ему проникать в живые клетки. Возбудитель кори поражает различные ткани: слизистую оболочку верхних дыхательных путей, глаз, эпидермис. иммунные клетки, нейроны головного мозга, легочную ткань. Вирус легко инактивируется вне организма. В капельках слюны больного он сохраняется всего 30 минут, а при высыхании погибает мгновенно. Вирус чувствителен к действию различных дезинфицирующих средств, ультрафиолетового облучения, нагревания. Дольше всего он хранится в замороженном виде, что используют при заборе биоматериала для исследования. Вирус проникает в восприимчивый организм аэрозольным путем и сразу же прикрепляется к слизистым оболочкам верхних дыхательных путей. Он проникает внутрь эпителиальных клеток и запускает процесс репликации – встраивает свою РНК в клеточную ДНК, после чего клетка начинает работать на нужды захватчика. Она производит строительный материал для новых вирионов и собирает их. В результате внутри живой клетки накапливаются дочерние копии вируса. Когда размножение вируса достигает своего пика, вирусные частицы массово выходят из эпителиальных клеток и проникают в кровь. Клетки эпителия при этом гибнут, слизистая воспаляется и проявляется катар (боль в горле, кашель). Большое количество вируса в крови влечет за собой интоксикацию и повышение температуры тела. На 4-5 день недомогания возбудитель поражает кожный покров с появление характерной сыпи. Одновременно с экспансией возбудителя работает иммунитет. Иммунные клетки активно нарабатывают защитные антитела для нейтрализации вируса и выведения его из организма. Уже через 5 дней от появления сыпи вирус перестает обнаруживаться в крови и больной становится не заразен. СимптомыПроявления кори в различные стадии болезни неодинаковы. Во время инкубации вируса слишком мало в организме и человек чувствует себя здоровым. В некоторых случаях за день-два до появления признаков ОРЗ развивается продрома (предболезнь). Больной начинает недомогать, ощущает вялость, у него снижается работоспособность, нарушаются аппетит и сон. После инкубации и продромы наступает период катаральных проявлений. Появляются обильные выделения из носа, в первые дни жидкие и прозрачные, затем густые и зеленые. Больной ощущает першение и боль в горле, при осмотре зев воспален, миндалины гипертрофированы. но налета на них нет. Кашель в этот период сухой или со скудной мокротой, может быть лающим при поражении гортани. Голос становится осиплым. Иногда в период катаральных проявления можно заметить пятнистую сыпь на слизистой оболочке щек, неба. Она быстро сливается и образует сплошную гиперемию слизистой. Через сутки-двое от начала поражения дыхательных путей резко повышается температуры тела выше 38,0 С. Состояние больного прогрессивно ухудшается: нарастают катаральные явления и интоксикация, усиливается кашель. У больного увеличиваются почти все группы лимфоузлов. но в первую очередь затылочные, шейные, подчелюстные. В этот же период развивается конъюнктивит. Глаза заболевшего краснеют, его беспокоит ощущение песка, инородного тела в глазах, светобоязнь, слезотечение. Безошибочный симптом болезни – пятна Бельского-Филатова-Коплика. Они появляются строго за 1-2 дня до начала периода высыпаний. Пятна представляют собой мелкие папулы белого цвета, окруженные красным венчиком. Внешне они напоминают манную крупу, рассыпанную по слизистой оболочке щек. Папула не отделяется от слизистой шпателем, так как плотно припаяна к ней. Располагаются пятна на слизистой оболочке щек напротив премоляров. К периоду высыпаний они всегда исчезают. Кожные высыпания появляется на 4-5 день от начала болезни, то есть, на фоне поражения верхних дыхательных путей и высокой температуры. Сыпь распространяется стадийно – это характерный признак инфекционной болезни. В первый день сыпные элементы можно обнаружить за ушами и по линии роста волос, постепенно они распространяются на все лицо. Во второй день сыпь появляется на шее, туловище, плечах, бедрах. В третий день сыпь достигает самых отдаленных участков тела – предплечий, кистей рук, голеней и стоп. С четвертого дня элементы сыпи начинают отцветать в том же порядке, в котором высыпали. Элементы сыпи представляют собой небольшие возвышающиеся над кожей мягкие бугорки – папулы. Папула имеет розовый цвет и окружена красным пятном. Пятна имеют тенденцию к слиянию, поэтому на коже больного образуются причудливые фигуры с неровными краями. При любой обильности сыпи остаются участки неизмененной кожи. В момент появления сыпи состояние больного наиболее тяжелое. Температура поднимается выше, возможны бред, судороги. Через 1-2 дня болезнь идет на спад, на 5-й день начинает отцветать сыпь. Часто она оставляет после себя участки повышенной пигментации – пятна розово-коричневого цвета. Участки кожи, пораженные сыпью, сильно шелушатся. Спустя 7-14 дней гиперпигментация и шелушение исчезают. Наступает полное выздоровление. Симптомы инфекции у детей и взрослых мало отличаются. Разницу составляют лишь возрастные особенности. Дети более склонны к экссудативной реакции, отеку, поэтому катаральные явления, выделения из носа у них более выражены. Тяжелее всего корью болеют дети до года, у них часто возникают тяжелые осложнения в виде энцефалита, пневмонии. Признаки кори по фотоСыпь при кори у детей
Сыпь при кори у взрослых Инфекций, протекающих с сыпью – великое множество, поэтому диагностикой и лечением должен заниматься исключительно специалист. Весьма схожее по клинической картине заболевание – краснуха. но в отличие от кори она чрезвычайно опасна для беременных женщин. Краснуха отличается от кори следующими признаками:
ДиагностикаДоктор устанавливает диагноз на основании данных:
Подтверждают диагноз специфическими лабораторными исследованиями. В первые дни катаральных проявлений в крови больных определяется противокоревой иммуноглобулин IgM, ко второй неделе заболевания появляется IgG. Обнаружение в крови больного IgM свидетельствует о кори. IgG в норме обнаруживается у всех привитых людей, у которых сформировался иммунитет против инфекции. В связи с этим, диагноз не ставят на основании однократного его обнаружения. Кровь берут два раза – через 2 недели от начала заболевания и через 4. Нарастание титра антител в 4 и более раз свидетельствует от перенесенной кори. Надежный метод диагностики кори – обнаружение вируса методом ПЦР. Для исследования используют кровь, мочу, смыв из ротоглотки, мазок из носоглотки, ликвор. Материал необходимо собрать до 5-го дня с появления сыпи, так как позже больной человек вирус не выделяет. Косвенный метод подтверждения диагноза – микроскопическое исследование мазка мочевого осадка или мазка из носоглотки. При кори в них обнаруживаются клетки с гигантскими ядрами. ЛечениеЛегкую и среднетяжелую формы болезни лечат амбулаторно, больных с тяжелым течением госпитализируют в инфекционное отделение. Больному назначают постельный режим, обильное теплое питье (морс из смородины, клюквы). В комнате пациента должны быть плотные темные шторы, так как свет раздражает ему глаза и усиливает головную боль. В острый период болезни для него наиболее комфортен полумрак, мягкий рассеянный свет. Специальной диеты больному не требуется, питание должно быть по потребности. В период выраженной интоксикации аппетит у человека полностью пропадает. Не следует кормить его насильно, особенно, если это ребенок. Организм в этот момент устремляет все силы на борьбу с инфекцией и ему сложно переваривать крупные молекулы белка или жира. Пища должна быть жидкой, теплой, содержать легкоусвояемые белки (куриный бульон). Важно достаточно поить больного, так как высокая лихорадка быстро приводит к обезвоживанию. Недостаток жидкости в организме значительно ухудшает состояние пациента и затягивает выздоровление. Обратите внимание: специфического лечения кори нет! Терапия направлена на поддержание сил организма и облегчение состояния пациента. Среди противовирусных препаратов показаны препараты, усиливающие защитные силы иммунитета больного. Детям назначают препараты интерферона 2альфа, взрослым вводят иммуноглобулин человеческий нормальный. Применение антибиотиков правомерно только при развитии бактериальных осложнений. В этом случае назначают препараты широкого спектра действия. Осложнения, как правило, лечат в стационаре, антибиотики вводят внутримышечно и внутривенно. Выбор препарата зависит от предполагаемого вида возбудителя, чаще всего назначают цефалоспорины, полусинтетические пенициллины. Отечность слизистых оболочек дыхательных путей и глаз снижают, назначая антигистаминные препараты (супрастин, зодак). Супрастин дополнительно оказывает седатирующее действие (успокаивает, вызывает сонливость), что хорошо сказывается на состоянии пациента. Обрабатывать элементы сыпи антисептиками не следует. Они не оказывают никакого влияния на течение болезни, сыпь самостоятельно купируется через 3-4 дня от появления. Риска инфицирования папул нет, так как они не зудят и не нарушают целостность эпидермиса . Прививка от кориВакцинация – единственный эффективный способ предотвратить корь. Прививка входит в Нацкалендарь прививок РФ и проводится всем малышам в возрасте 12 месяцев по месту жительства бесплатно. Ревакцинация осуществляется в возрасте 6-ти лет. Поствакцинальный иммунитет сохраняется в течение 10-15 лет, после чего следует повторить ревакцинацию. Определить напряженность иммунитета против кори можно, сдав кровь на IgGк возбудителю. Если антитела в крови отсутствуют, необходимо повторить прививку независимо от времени последней вакцинации. Вакцина от кори – это препарат, содержащий живой инактивированный вирус. Такой вирус вызывает образование защитных антител, но не способен вызвать заболевание. Вакцинация показана всем детям, в том числе при врожденном или приобретенном иммунодефиците. Прививка безопасна и хорошо переносится. Побочные реакции после введения вакцины встречаются редко и обычно обусловлены дефектами наблюдения ребенка (вакцинация в момент острого заболевания) или техники выполнения инъекции. Контролировать вирус возможно только в том случае, если охват прививками населения составляет 95-97%. Современному поколению людей повезло родиться во времена, когда многие детские инфекции практически ликвидированы либо хорошо поддаются лечению. Молодые врачи не сталкиваются в своей практике с корью и ее тяжелейшими осложнениями – коревым менингитом, интерстициальной вирусной пневмонией, слепотой. Однако, активная антипрививочная компания последних лет нанесла существенный урон профилактике кори. Родители, отказывающиеся от прививок, создают незащищенную прослойку детей, которые затем формируют очаг инфекции. Сохранение подобной тенденции – прямой путь к увеличению смертности и детской инвалидности. Каждый родитель должен понимать, какому риску он подвергает своего ребенка, отказываясь от прививок.
healthyorgans.ru Прививка от кори фото - Все про паразитовСодержание статьи Дизентерия: симптомы и лечение, профилактика, прививка и диагностикаМногие годы пытаетесь избавиться от ПАРАЗИТОВ? Глава Института: «Вы будете поражены, насколько просто можно избавиться от паразитов принимая каждый день... Читать далее »
Дизентерией называется острая кишечная инфекция, которая передается фекально-оральным путем. Для данного заболевания характерны симптомы общей интоксикации и диареи. Возбудитель данного заболевания – бактерии шигеллы (Shigella) распространены повсеместно. Заражение происходит при проникновении бактерий из кишечника зараженного человека в область желудочно-кишечного тракта к здоровому. Это происходит через насекомых, воду или грязные руки. Дизентерия распространена на территории развивающихся стран, где имеется скученность населения и условия антисанитарии.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь…
Шигеллы являются опасными микроорганизмами, которые при проникновении в организм поражают слизистую толстой кишки, что сопровождают такие симптомы, как жидкий стул с примесью слизи и крови. При этом часто присутствует характерная болезненность в период дефекации. В некоторых случаях может присутствовать лишь легкий понос, при котором содержимое кишечника имеет неприятный запах и пенистую консистенцию. Стадии дизентерииСуществует несколько стадий дизентерии, определение которых необходимо для того, чтобы можно было назначить эффективное лечение:
Дизентерия может протекать в организме бессимптомно, но при этом человек (носитель) является разносчиком инфекции. Обычно это происходит после того, как человек перенес дизентерию и патогенные бактерии продолжают выделяться из кишечника, притом как симптомы болезни полностью отсутствуют.
Дизентерия является серьезным заболеванием, которое при несвоевременном лечении может стать причиной развития серьезных осложнений, таких как инфекционно-токсический шок, перитонит, инфекционно-токсическое поражение ЦНС и пневмония. Именно поэтому после того, как появились первые симптомы дизентерии, следует незамедлительно обратиться к врачу для подтверждения диагноза. Назначать лечение дизентерии у взрослых и детей должен врач, так как самолечение при данной инфекции может стать причиной серьезных осложнений. Постановка диагноза при дизентерииПосле того, как появились симптомы дизентерии, рекомендуется посетить врача. При любой форме жидкого стула в первую очередь назначается анализы на выявление шигеллеза. Диагностика дизентерии осуществляется с помощью следующих методов:
Лечебные мероприятия при дизентерииПосле того, как диагностика дизентерии проведена и установлена стадия заболевания, специалист назначает лечение. Все проводимые мероприятия должны быть рассчитаны в соответствии с индивидуальными особенностями каждого человека. При тяжелых формах болезни в обязательном порядке больному прописывается постельный режим. Больные, у которых имеются среднетяжелые формы инфекции, могут покидать палату для посещения процедур и уборных. При легких формах болезни допускается лечебная физкультура и больному назначается палатный режим. Значимость диеты в леченииДиета в лечении дизентерии занимает очень важно место. На протяжении острого периода болезни рекомендован стол №4. После улучшения общего состояния и появления аппетита назначается стол №2. После этого через несколько дней больной, как правило, выписывается из больницы и переводится на общий стол. Медикаментозное лечение дизентерии
Лечение при дизентерии включает в себя назначение антибактериальных лекарственных препаратов. Перед тем, как выписать лекарство врач в обязательном порядке определяет устойчивость шигелл к тому или иному антибиотику. Для этого проводится специальная диагностика, которая требует некоторого времени. В назначении комбинации антибактериальных препаратов нуждаются больные с крайне тяжелыми формами болезни. Сколько будет длиться лечение дизентерии, зависит от состояния больного. При среднетяжелой форме болезни достаточно 3-4 дня для выведения патогенных бактерий из организма. Тяжелые формы болезни требуют более длительного лечения, не менее 4-5 дней. На протяжении периода раннего выздоровления возможно сохранение кашицеобразного стула и присутствие умеренных явлений метеоризма. Схемы леченияЛечение дизентерии должно проводиться под строгим контролем инфекциониста. Только врач может подбирать дозировки лекарственных средств с учетом стадии заболевания и общего состояния больного. В основном назначаются следующие схемы лечения:
Тяжелая инфекция устраняется также при помощи капельного вливания Альбумина (10% раствор) и гемодеза или иных кристаллоидных растворов. Для общего поддержания организма больного рекомендованы капельницы с глюкозой и инсулином по 1000-1500 мл. Токсины из кишечника выводятся с помощью энтеросорбентов и ферментных препаратов. При остром течении заболевания спазмы в области кишечника можно удалить с помощью Папаверина или Дротаверина. Значительный болевой синдром купируется с помощью раствора Но-шпы или Платифиллина, которые вводятся внутримышечно. Лечить биоценоз кишечника после дизентерии рекомендовано с помощью биоспорина, бактисубтила или бактиспорина, которые рекомендуется принимать не менее 7 дней. Хронические формы дизентерии рекомендовано лечить в условиях инфекционного стационара при помощи фторхинола и иммунотерапии. В обязательном порядке проводится лечение протозойных и глистных инвазий, а также иных сопутствующих болезней. Далее принимаются меры по устранению кишечного биоценоза. Прогноз при любой форме дизентерии благоприятный пои условии своевременного обращения к врачу. Меры профилактики
Профилактика дизентерии необходима для предупреждения распространения инфекции. Для этого проводятся исследования для выявления заболевания, и при его обнаружении больные изолируются. Госпитализация, как правило, необходима лицам с хронической и острой стадией болезни. При среднетяжелых формах дизентерии допускается лечение в домашних условиях при обеспечении правильного ухода за больным и проведении противоэпидемических мероприятий. К домашнему лечению не допускаются люди, в семье которых проживают дети, посещающие школьные и дошкольные учреждения и лица, работающие на пищевых предприятиях. Больные, которые проживают в общежитии, также госпитализируются в обязательном порядке. В профилактических целях выписка из стационара осуществляется только после того, как будет получен трехкратный отрицательный результат посева кала после окончания антибактериальной терапии. Лица, перенесшие хроническую форму болезни в обязательном порядке должны наблюдаться в кабинетах инфекционистов на протяжении года, а после острой дизентерии – 3-6 месяцев. Люди, работающие на пищевых предприятиях, после выписки в обязательном порядке направляются для контрольной диагностики в СЭС, и после этого допускаются до работы. При наличии хронической формы дизентерии к работе с пищевыми продуктами люди не допускаются. Специфическая профилактика на сегодняшний день не проводится. Вакцинация против дизентерииПрививка от дизентерии является важным критерием профилактики инфекционного заболевания. Она помогает сформировать специфический иммунитет к дизентерии. Вакцина представляет собой раствор липосахарида, который вводится внутримышечно. Прививка от дизентерии стимулирует выработку антител, что через 2 или 3 недели способствует развитию невосприимчивости к данной инфекции. Сохраняется полученный эффект на протяжении года. Вакцинация может проводиться одновременно с другими профилактическими прививками. Прививка от дизентерии противопоказана в следующих случаях:
В общем будьте здоровы, а уж если почувствовали недомогание, не ленитесь обратиться к врачу за консультацией. источник Схема лечения лямблиоза у взрослыхЛямблиоз вызывается у детей и взрослых простейшими паразитами лямблиями отряда жгутиковых. Паразитируют глисты в основном на слизистой тонкого кишечника, вызывая ее раздражение, приводящее к воспалительному процессу, а также поражают печень. Диагностика лямблиоза без проведения соответствующих анализов затруднена, поскольку симптоматика заболевания весьма схожа на кишечные инфекции различной этиологии. Клиническая картина течения заболевания может наблюдаться как в тяжелой форме, так и в легкой, когда признаки лямблиоза не проявляются вовсе. Попадание возбудителя заболевания в организм человека может произойти различными способами. Но, как правило, человек инфицируется при непосредственном контакте с носителем заболевания. Попав в организм человека, простейшие локализуются в кишечной области, поражая слизистую. Причины лямблиоза кроются в элементарных вещах. Загрязненный водоем, плохо очищенная водопроводная вода, инфицированные домашние животные или грызуны несут в себе цисты лямблий. Всего 10 цист, попавших в организм человека, способны вызвать развитие заболевания. Скорость процесса развития микроорганизмов зависит от уровня кислотности желудочного сока и сопротивляемости организма в целом.Как отмечают отзывы паразитологов, лямблии не несут человеческому организму особой опасности. Конечно, инфицирование простейшими ‒ это весьма неприятный факт, который проявляется ощутимыми симптомами. Для взрослых лечение лямблиоза должно быть соблюдено с той же тщательностью, что и для детей, чтобы обеспечить полное избавление организма от простейших, говорит инфекционист московской детской клиники Фентези на Гарибальди-15, педиатр Дарья Сергеевна Макарова. Симптомы течения хронического заболеванияХарактерные симптомы лямблиоза у взрослых и детей хронической формы проявляются в качестве синдрома интоксикации, включающего в себя:
Исходя из наблюдений, клиническая картина хронической формы заболевания протекает в сопровождении схваткообразных болей, локализующихся в области живота. Нередки случаи возникновения диспепсии. Аппетит резко снижен. Общее состояние сопровождается тошнотой, мигренью, недомоганием, раздражительностью и крайней эмоциональной нестабильностью.Помимо этого, симптомы лямблиоза проявляются у взрослых и детей в виде сильных болей под правым ребром, усиливающихся при несоблюдении диеты. В жалобах пациентов, особенно женщин, на данном этапе отмечается горькая сухость во рту, а также тошнота и общее недомогание. Наблюдаются болевые ощущения в эпигастральной зоне, нестабильность испражнений с редкими болями вокруг пупочной области. Отмечаются перманентные головокружения, резкий спад аппетита и обложенный язык с налетом желтушного оттенка. Пальпация эпигастрия в точке протекции области желчного пузыря отзывается чувствительной болью.В общих анализах крови, особенно у детей, отмечается высокий показатель уровня гемоглобина, что вызывает бледность кожных покровов. Хронический лямблиоз в запущенном состоянии проявляется как интоксикация всего организма, вызванная продуктами жизнедеятельности простейших. Нередко симптомы лямблиоза запущенной формы могут проявляться как шелушащиеся стопы и ладони, а конечности поражаются «гусиной кожей». В уголках губ зачастую образуются заеды с глубокими трещинами. Наблюдается обилие выпадающих волос, хрупкость и отслаивание ногтей. Не зарегистрировано ни одного случая летального исхода при хроническом течении болезни, даже если не было назначено соответствующее лечение при лямблиозе. Симптомы острой формы болезниОбострение болезни сопровождается внезапными резкими болями в средней и верхней области живота. Избыточное скопление газов и метеоризм часто сопровождают лямблиоз, симптомы которого ярко проявляются в момент обострения. Инфицированный пациент теряет в весе, страдая от диареи и ярко выраженной болезненности пищеварения – диспепсии. У детей нередки случаи инфекционно-аллергических проявлений. Лямблиозу, как правило, подвержены взрослые люди с ослабленным в значительной степени иммунитетом. Причем у женщин и детей заболевание возникает чаще, нежели у мужчин, отмечают отзывы врачей. Характерными признаками обострения заболевания является ярко выраженный синдром диареи в сопровождении повышенной температуры со значительным поражением тонкого кишечника, констатирует инфекционист Д.С. Макарова. Сопутствующие симптомы острой формы лямблиоза:
Правильно диагностированное и своевременно начатое лечение лямблиоза позволяет предполагать благоприятный прогноз. Всего через неделю даже у детей наблюдается значительное улучшение состояния и наступает выздоровление.Отсутствующее при лямблиозе лечение, как правило, приводит к подострой стадии течения заболевания, что вызывает хронический лямблиоз. Диагностика заболеванияЛямблиоз – инфицирование, которое должно быть подвергнуто тщательной диагностике, особенно у детей, поскольку его симптомы весьма схожи на иные проявления других желудочных инфекций. Поэтому существует стандартный набор анализов, чтобы выявить истинное заболевание, которые необходимо сдать при подозрении на поражение лямблиями:
Результат собранных и изученных данных по проведенным анализам позволяет подобрать соответствующую терапию для каждого отдельно взятого случая – для каждого пациента лечение при лямблиозе подбирается индивидуально. Медикаментозная терапия заболеванияДля взрослых пациентов разработана методика проведения поэтапной терапии. Схема лечения лямблиоза предусматривает три этапа с обязательной посттерапевтической разработкой рациона питания со стороны диетологов.Первый этап включает в себя две недели интенсивной терапии, основанной на уменьшении степени размножения простейших. Также в рацион вводятся продукты, способствующие недопущению развития половозрелых особей паразитов в организме человека. Размещенные в сети фото прекрасно демонстрируют разницу между особями паразитов, готовыми к размножению, и недоразвитыми личинками лямблий. В диету включены продукты, лишенные жиров и содержащие большое количество клетчатки. С их помощью улучшается отток желчи. В качестве желчегонных средств нередко применяют отвары и настои трав. Этап первыйПринцип лечения при лямблиозе основан на улучшении ферментозной активности. Также коррекции при помощи медикаментозных средств подвергается сразу несколько процессов ‒ метаболический и иммунологический. По своей протяженности первый этап полностью зависит от симптоматики и степени поражения паразитами. Из потребления практически полностью исключаются углеводы, параллельно назначаются сорбенты и ферменты, а также антигистаминные средства. Медикаментозное лечение лямблиоза как для детей, так и для взрослых проводят методом противопаразитарной терапии:
В качестве вспомогательной терапии, кроме ферментов, в состав лечения вводят гепатопротекторы. НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ! Для избавления от паразитов наши читатели успешно используют Intoxic. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.Подробнее здесь… Этап второйОн является продолжением первого этапа с привнесением в курс терапии к противопаразитарным препаратам дополнительных медикаментозных средств:
На втором терапевтическом этапе при лечении лямблиоза обязательно назначается слабительное. Этап третийНа финишном этапе борьбы с лямблиозом пациенту назначаются адаптогены, корректирующие реакционную работу антител. На данном этапе назначаются пребиотики и пробиотики, предотвращающие развитие дисбактериоза. Протяженность третьего этапа может составить более трех недель, но это зависит от особенностей организма пациента. Профилактические мерыВвиду того, что заболевание в основном передается через водную среду, профилактика лямблиоза в первую очередь состоит в качественной обработке питьевой воды. Элементарное кипячение воды из-под крана предотвратит попадание цист паразита в организм человека в случае зараженности питьевого источника. Немногие знают, что хлорирование не приносит желаемого эффекта, поскольку циста лямблии остается живой в хлорированной воде на протяжении 72 часов. Это очень живучий паразит, который не боится морозов и более 70 дней жизнеспособен во внешних условиях, утверждает инфекционист Д.С. Макарова. Профилактика лямблиоза сводится к следующим простым мерам:
В качестве профилактических мер, как отмечают многочисленные отзывы бывших пациентов, прекрасно могут быть использованы средства народной медицины. Народные средства изгнания простейшихНародные методы, направленные на лечение лямблиоза, включают отвары и настойки из трав и, как отмечают отзывы пациентов, самые распространенные продукты питания:
В заключение следует отметить, что все народные методы, посвященные лечению при лямблиозе, подразумевают неоднократное употребление средств с организацией кратковременных перерывов между приемами. Как правило, средства принимаются на протяжении 2-3 месяцев с промежутками между приемами 10-12 дней. chervi.glistus.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |


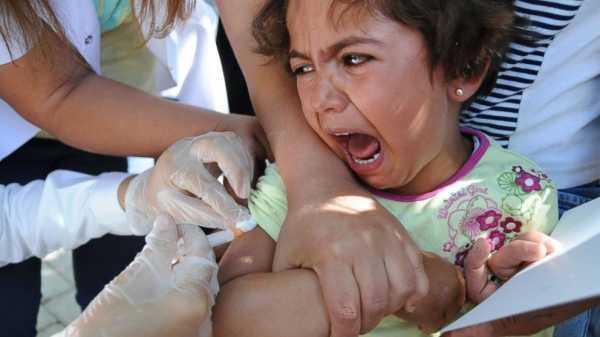

 Вирус кори после проникновения в организм высоко активен. Он производит гигантские клетки с несколькими ядрами. Их задача – плодить новые вирусы.
Вирус кори после проникновения в организм высоко активен. Он производит гигантские клетки с несколькими ядрами. Их задача – плодить новые вирусы.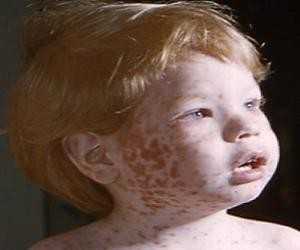 При лечении кори у детей врач в большинстве случаев назначает:
При лечении кори у детей врач в большинстве случаев назначает: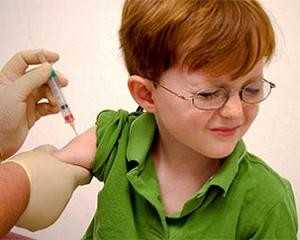 Вакцинация – надёжный метод, предупреждающий заражение опасной инфекционной болезнью. Что такое прививка? Это намеренное инфицирование организма минимальными дозами ослабленного вируса. Обнаружив «чужака», организм борется с ним, вырабатывает антитела.
Вакцинация – надёжный метод, предупреждающий заражение опасной инфекционной болезнью. Что такое прививка? Это намеренное инфицирование организма минимальными дозами ослабленного вируса. Обнаружив «чужака», организм борется с ним, вырабатывает антитела.