|
|
||||||||||
|
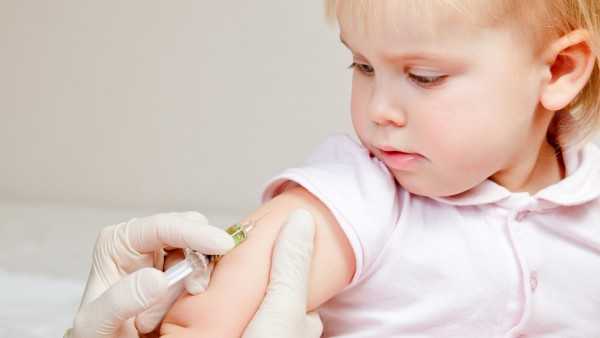
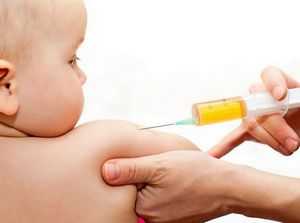
О прививках. Как подготовить ребёнка к прививке. Как подготовить ребенка к прививкеО прививках. Как подготовить ребёнка к прививке.Главная/Будь здоров/Питание дошкольника/О прививках. Как подготовить ребёнка к прививке.О прививках. Как подготовить ребёнка в прививке? Родители знают: уберечь свое чадо от инфекционных заболеваний в большом детском коллективе, будь то ясли, детский садик или школа, практически невозможно. Единственным средством защиты детей остаются прививки. Цифры в календаре прививок означают лишь приблизительный возраст, с которого можно начинать вакцинацию. Но родителям всегда стоит помнить, что нужный момент подбирается индивидуально. Если у малыша есть отклонения в развитии (не только отставание, но и опережение) или противопоказания (аллергия и т.п.) лечащий врач может отойти от строгого графика. Раньше срока делаются лишь прививки в случаях, если в группе детского садика или семье кто-то заболел заразной болезнью. Отложить прививку необходимо, если ребенок только что перенес какое-либо инфекционное или вирусное заболевание. Нужно хорошенько долечить его и только тогда отправляться на прививку. Врачи советуют переждать как минимум месяц после выздоровления, а также воздержаться от плановых прививок во время эпидемий гриппа и ОРЗ. Количество плановых прививок рассчитано на самый слабый иммунитет. Потому что практически у всех наших детей сегодня он именно такой. И даже еще слабее, потому что участились случаи заболевания привитых детей, чей организм не способен выработать необходимые антитела даже будучи специально спровоцированным вакциной. Правда, в случае заболевания привитый ребенок переносит его в несравнимо более легкой форме и никогда не погибает. Вакцины не оказывают на организм ребенка по-настоящему вредного воздействия. Реакция на внесение в организм «заразы» хотя часто и пугает родителей (повышение температуры, краснота, припухлость и болезненность в месте прививки), но неизмеримо легче самой инфекции, против которой делается прививка. Чем мы можем помочь нашему малышу, чтобы прививка подействовала с максимальной пользой? Уже за 5-7 дней до прививки постарайтесь отгородить ребенка от многочисленных сборищ – и не только детских. Не стоит вести его на рынок, запихивать в переполненный автобус и идти с ним на юбилей к любимой троюродной бабушке. Если ребенок часто страдает пищевой аллергией, придется несколько дней соблюдать диету, отказавшись от всех «запретных» лакомств. Накануне искупайте ребенка, ведь, как правило, несколько следующих дней ему придется обойтись без ванны. В день прививки измерьте ребенку температуру. После прививки будьте повнимательнее к малышу. Его «обычные» капризы на этот раз могут быть вызваны недомоганием: побалуйте его ласками, но не лакомствами. Контролируйте температуру – ее повышение до38,5 градусов можно считать нормой. Она держится не дольше 2-3 дней и снижается без применения каких-либо лекарственных препаратов. Если состояние ребенка выходит за рамки обычного легкого недомогания, побалуйте его ласками, но не лакомством.
О профилактике поствакцинальных осложненийКогда подходит время делать ребенку плановую прививку, у родителей возникает масса опасений и подозрений, касающихся ее безопасности. Как подготовить ребенка к вакцинации и в последствии отличить нормальную реакцию детского организма от негативной? Особенно эти вопросы волнуют родителей детей, страдающих хроническими заболеваниями.Вакцинация - единственный способ защиты от ряда заболеваний, которые невозможно вылечить другими средствами или само лечение может вызвать осложнение (например, корь, дифтерия и пр.). Врожденной невосприимчивости к инфекционным заболеваниям, от которых существуют прививки - нет. Если мама ребенка когда-то болела ими, то первые 3--6 месяцев жизни доношенный ребенок может быть защищен материнскими антителами, которые попали к нему через плаценту во время беременности и через грудное молоко. У недоношенных детей и детей на искусственном вскармливании такой защиты нет. Поскольку возможность заболеть из-за контактов с другими людьми велика, очень важно прививать малышей с самого раннего возраста. Как же подготовить малыша к прививке и попытаться свести к минимуму риск возникновения осложнений?
Первая прививка (на первом году АКДС делается трижды) прошла без особенностей, но после второй прививки ребенку начали вводить новое питание, и у малыша появилась впервые аллергическая сыпь, значит, перед третьей прививкой следует профилактически дать ребенку противоаллергический препарат, чтобы высыпания не повторились. Для профилактики поствакцинальных осложнений врач должен, в первую очередь, оценить состояние здоровья ребенка перед прививкой. Выявить противопоказания к ней -- временные и постоянные (например, выраженная аллергическая реакция на предыдущее введение подобной вакцины), и решить вопрос о необходимости назначения каких-либо предварительных дополнительных обследований и лекарственных препаратов. Перед прививкой врач (фельдшер) осматривает ребенка, измеряет температуру (она должна быть нормальной - 36,6 градусов С), подробно расспрашивает родителей о жизни ребенка, перенесенных им заболеваниях и прочее. Родители, в свою очередь, должны проинформировать врача о всех особенностях и проблемах здоровья своего малыша. О чем необходимо сказать врачу:
Если при осмотре перед прививкой врач делает заключение, что ребенок практически здоров, проводится прививка. Когда и как прививают больных детей?Если у ребенка имеются заболевания, находящиеся в настоящее время вне обострения и ему нужно сделать прививку, то к мерам профилактики, проводимым у здоровых детей, добавляются предварительные обследования. Решается вопрос о необходимости назначения различных препаратов за 3--4 дня до проведения прививки и на весь период после процесса: 3--5 дней после введения неживых, химических вакцин и т.д., и 14 дней при использовании живых вакцин. В своих прошлых публикациях мы указывали на возможность развития осложнений после прививок . Их профилактика включает еще целый комплекс мероприятий, к которым относится соблюдение техники вакцинации, назначение в ряде случаев до прививки и после лекарственных средств, помогающих избежать осложнений, определенный режим и питание ребенка, патронаж (специальное наблюдение) после вакцинации. Медицинские работники навещают привитого ребенка на дому или узнают о состоянии его здоровья по телефону, чтобы не пропустить ситуации осложнения, развившиеся после прививки. Какие признаки могут указать на неврологические проблемы ребенка при осмотре перед прививкой?У маленьких детей - напряжение, выбухание большого родничка в вертикальном Для подтверждения или исключения патологии проводят дополнительные исследования, например, ультразвуковое исследование головного мозга - нейросонографию, когда датчик аппарата устанавливается на большом родничке и на экране отображается картина строения мозга. Многие педиатры, неврологи склонны настороженно относиться к вакцинации детей с неврологическими проблемами из-за боязни усугубить течение патологии в поствакцинальном периоде. Это не правильно, так как инфекция, от которой проводится прививка, гораздо более опасна для ребенка с поражением нервной системы. Например, коклюш у таких детей, особенно в возрасте до года может вызывать тяжелые поражения мозга, судороги и прочее. К сожалению, иногда о поражении нервной системы начинают думать уже после прививки, которая спровоцировала временные ухудшения в работе этой системы. Поэтому основным средством предупреждения поствакцинальных осложнений со стороны нервной системы является своевременное выявление неврологической патологии у новорожденного, ее лечение и проведение прививок на фоне медикаментозной терапии или по ее окончании. Какие медикаментозные средства обычно применяют при подготовке к иммунизации детей с неврологическими проблемами? Детям с повышенным внутричерепным давлением и гидроцефальным синдромом, назначают мочегонные средства (в том числе травы), препараты, улучшающие кровоток и обмен веществ в мозговой ткани. Курсы терапии повторяют 2-3 раза в год, в эти же периоды может быть проведена иммунизация ребенка. Если прививкуделают после завершения лечения, то желательно в момент иммунизации снова провести короткий курс ранее применявшихся средств (мочегонных, успокоительных и т.п.). Если у ребенка были судороги, вызванные повышенной температурой, прививкиможно проводить не ранее, чем через 1 месяц после приступа. До и после прививки назначают противосудорожные, и иногда мочегонные лекарства. Детям, перенесшим судороги, причиной которых являлась температура выше 38,0 градусов С, в дальнейшем можно делать все прививки. Если судороги были на фоне температуры менее 38,0 градусов С, то не вводят коклюшную вакцину, входящую в состав комплексной вакцины против коклюша, дифтерии, столбняка (АКДС). Остальные вакцины могут быть использованы. Всем детям, ранее имевшим судороги или предрасположенным к ним, после прививки назначают и жаропонижающие препараты, так как вакцины могут вызвать высокую температуру и снова провоцировать судороги. При наличии у ребенка эпилепсии, вакцинация также осуществляется не ранее, чем через 1 месяц после приступа, без коклюшной вакцины, на фоне противосудорожной терапии. При тяжелых формах эпилепсии вопрос о прививках решается индивидуально с врачом невропатологом. Дети с непрогрессирующими поражениями нервной системы (хромосомные, генетические заболевания, врожденные аномалии развития, детский церебральный паралич и т.п.), психическими заболеваниями вне острого периода, с умственной отсталостью и перенесшие воспалительные заболевания нервной системы не имеют противопоказаний к прививкам. Их вакцинируют с использованием симптоматической (применяемой при лечении конкретного заболевания) терапии или не назначают лекарств совсем. Прививки и аллергические заболеванияДостаточно частой патологией на первом году жизни и в более старшем возрасте являются аллергические заболевания: пищевая аллергия, бронхиальная астма и т.п. Прививки в таком случае проводят не ранее 1 месяца после завершения обострения. Основными принципами профилактики осложнений после вакцинации у этой группы детей является - режим питания (особенно для детей с пищевой аллергией), исключающий введение новых продуктов за 5-7 дней до и после прививки. На новую пищу у них возможна аллергическая реакция, которую родители и врач ошибочно будут трактовать как реакцию на вакцину. Так же исключаются аллергены, на которые ребенок заведомо дает аллергические реакции. Например, ребенка с аллергией на пыльцу какого-либо растения не прививают, когда оно цветет. До и после прививки могут быть назначены противоаллергические препараты, препараты, содержащие бифидо- и лактобактерии. Они благотворно влияют на микрофлору кишечника, так как при аллергических заболеваниях часто происходит ее нарушение. Детям с бронхиальной астмой, постоянно получающим ингаляционные препараты, в том числе и гормональные, это лечение не отменяется, а продолжается. Вакцинация часто болеющих детейПри иммунизации детей, страдающих частыми респираторными заболеваниями, хроническими заболеваниями ЛОР - органов (уши, гортань, нос), повторными бронхитами, пневмониями, наиболее частой проблемой является развитие респираторных и других инфекций в поствакцинальном периоде. Предрасполагают к возникновению частых заболеваний особенности иммунной системы ребенка. Не у всех детей в одно время "созревают" иммунные реакции, поэтому одни являются более, а другие - менее восприимчивыми к инфекциям. Способствует заболеваниям и стрессовая ситуация, например, когда ребенок не комфортно себя чувствует в детском учреждении и находится в состоянии хронического стресса. В какой-то мере к стрессу можно отнести и прививку. Для профилактики таких заболеваний до и после вакцинации назначают общеукрепляющие средства (витамины, растительные и гомеопатические средства) или противовирусные препараты, изготовленные на основе крови человека (ИНТЕРФЕРОН) или синтетический интерферон (ВИФЕРОН) и пр., а также, препараты, способные моделировать иммунитет (РИБОМУНИЛ, ПОЛИОКСИДОНИЙ и др.). Как готовят к прививке старших дошкольников с хроническими заболеваниями?У более старших детей после прививки могут обостриться уже диагностированные Но все же следует помнить о том, что инфекция, в плане обострения хронического заболевания много опаснее, чем возможность минимальных, крайне редко встречающихся, контролируемых обострений при вакцинации. Кроме того, детям с любыми хроническими заболеваниями рекомендуется проводить дополнительные прививки (помимо плановых) против гемофильной инфекции типа В, менингококковой, пневмококковой инфекций, гриппа. После прививки, и в последующие дни, родителям следует обращать внимание на состояние ребенка. Первые три дня рекомендуется измерять температуру, особенно после прививкипротив коклюша, дифтерии и столбняка (АКДС, Тетракок). Если состояние не изменилось и не ухудшилось, т.е. малыш весел, бодр, у него хороший аппетит, спокойный сон и пр., то его режим жизни менять не нужно. Продолжайте как обычно, кормить, купать ребенка, гулять с ним. Единственно - следует ограничить общение с чихающими, кашляющими людьми, и детьми, чтобы ребенок не имел шансов заразиться. С этой же точки зрения не желательно путешествовать с ребенком сразу после прививки. Если родителям необходимо куда-то уезжать с малышом, следует подумать о прививках заранее, за 1-2 недели до отъезда. За это время успеют выработаться антитела на введенную вакцину и успеют проявиться нежелательные эффекты от прививки, если им суждено быть. В дороге или в чужом городе может оказаться сложнее оказать медицинскую помощь ребенку. Что же делать, если после прививки повысилась температура, ухудшилось общее состояние малыша?Следует воздержаться от купания и прогулок. Сообщите о нарушении состояния ребенка медицинской сестре, которая проводит патронаж после прививки или врачу. Дайте жаропонижающие средства в возрастной дозировке: для детей, перенесших ранее судороги - сразу же при любой повышенной температуре (даже если это 37,1 градусов С), для остальных - при температуре выше 38,5 градусов С. Своевременное обращение к врачу позволит выяснить, с чем связана температура - с обычной реакцией на вакцину, случайным заболеванием или с чем-либо еще. Правильно поставленный диагноз - залог безопасности дальнейшей вакцинации. Помните, что в месте введения всех вакцин может появиться краснота и уплотнение, которые должны пройти через 1-3 дня. Если уплотнение, покраснение держится дольше 4 дней или его размеры более 5-8 см, необходимо обязательно проконсультироваться у врача. Можно ли делать прививку в специальном центре?Любого ребенка, а тем более, страдающего каким-либо заболеванием можно прививать в специализированных центрах иммунопрофилактики (филиалы таких центров могут существовать и в участковых поликлиниках), под наблюдением врачей иммунологов. Они составят индивидуальный график прививок, подберут оптимальный тип вакцины для конкретного малыша и пр. Такие меры позволят свести к минимуму риск развития поствакцинальных осложнений и создать эффективную защиту организма от тяжелых и опасных инфекций. Исключение из правилИзвестно, что детям во время острого заболевания или обострения хронического, плановые прививки не проводят. Вакцинацию откладывают до выздоровления или завершения обострения хронического процесса. Однако, если возникает экстренная ситуация, когда нужно привить нездорового ребенка, это может быть сделано (вакцинация по экстренным показаниям). Например, ребенок болен ОРВИ, или у него обострилось хроническое заболевание, и при этом он общался с больным дифтерией или его укусила собака и т.д. В таких случаях противопоказаниями к вакцинации можно пренебречь, чтобы по жизненно важным обстоятельствам срочно привить ребенка.
skazka-vihorevka.ru Как психологически подготовить ребенка к прививке? Личный опыт мамы
В те времена, когда у меня не было своего ребенка, многие вопросы, касающиеся детей, казались мне простыми и ясными, не требующими длительных обсуждений и размышлений. Готовить психологически ребенка к прививкам? «А зачем?», - считала я. «Всем в детстве делали и все терпели, и мой тоже потерпит, это же во благо». В общем, все должно было быть как в том детском стишке: «Я прививки не боюсь, если надо – уколюсь!». Но впервые увидев, как у моего маленького крохи берут из пальца кровь, а он доверчиво протягивает врачу свою ручонку, не зная, что ждет его дальше, все мои убеждения испарились. Ведь это был мой ребенок, ему было больно и страшно, и какая разница кто и что терпел в детстве? Поэтому, когда встал вопрос о первой прививке, я изучила всю доступную мне информацию о том, как подготовить ребенка к прививке не только физически, но и психологически. Что-то из советов других родителей и специалистов оказалось полезным, что-то вызывало у меня искреннее удивление. Например, совет о том, что нельзя ставить укол спящему ребенку. Я бы и не подумала, что такое, в принципе, возможно. Но недавно коллега рассказала, что родителям, лежащим с детьми в больницах, такое периодически предлагается, так как укол нужно ставить рано с утра, а ребенок в этот момент спит. Правда, никто их родителей, как правило, не соглашается, но предлагать, все же предлагают. В общем, после всего прочитанного и изученного, я для себя определилась с тем, что нужно делать, чтобы ребенок как можно легче и проще перенес не слишком приятную процедуру укола. Итак: - нужно обязательно объяснить ребенку, что его ожидает. Накануне дня «Х» я начинаю рассказывать сыну о том, что завтра мы пойдем делать укол, и что это необходимо для того, чтобы быть здоровым и не болеть. Потом мы играем в больницу: осматриваем игрушечных зверушек, делаем им «уколы», объясняя, что будет немного больно, как будто комарик укусит. - нельзя пугать ребенка уколами и врачами, даже в шутку. Этому правилу придерживаются все в нашей семье, в том числе и бабушки с дедушками; - хорошее самочувствие и хорошее настроение ребенка перед уколом – обязательное условие! Я никогда не записываюсь на прививку рано с утра, давая моему сыну как следует отдохнуть и выспаться, чтобы он был бодр и полон сил. По дороге в больницу мы всегда слушаем веселую детскую музыку, играем и веселимся; . - душевное спокойствие ребенка — это самое основное, что следует учитывать, идя на прививку. И это состояние, конечно же, зависит от окружающих его людей. На прививку, я бы советовала брать помощника, лучше папу. Ведь папа лучше всех владеет собой, он – защитник, рядом с ним и маме и ребенку будет комфортно и спокойно. Помощь никогда не будет лишней: подержать ребенка или вещи, оплатить вакцину, отвлечь внимание малыша во время укола и т.п.; - обязательно отвлекайте ребенка. На уколы мы всегда берем с собой любимую игрушку ребенка, чтобы было с чем поиграть, если придется подождать. И еще покупаем новую, которую сын не видел, ей мы отвлекаем внимание в момент укола. Ну и ,конечно же, всегда дуем на «бо-бо-ку», говорим, что она улетела, даем попить. Если ребенок находится на ГВ, то, на мой взгляд, можно и нужно после прививки дать ему грудь. Вот такими, в общем-то, нехитрыми правилами мы и пользуемся, идя на простые уколы или процедуру посложнее - вакцинацию. Наш малыш всегда спокоен, весел и быстро забывает о не слишком приятном моменте своей жизни. Елена Малмыгина Не пропустите все самое важное и интересное! Подпишитесь на еженедельную рассылку! www.bebinka.ru Как подготовить ребенка к прививке!Подготовка к прививке – серьезная задача, ведь часто простые меры предосторожности помогают снизить вероятность поствакцинальных осложнений. Обследования перед вакцинацией Планируя вакцинацию, в соответствии с календарем прививок, необходимо удостовериться, что ребенок полностью здоров. Для этого необходимо сдать общий анализ мочи и общий анализ крови. Для малышей, особенно перед АКДС – посетить невролога и получить его разрешение. В день вакцинации необходимо посетить педиатра или иммунолога. Доктор тщательно осматривает ребенка, проверяет состояние горла и кожных покровов, пальпирует лимфатические узлы, слушает сердце и легкие. Педиатр также изучает карту ребенка, его историю развития (нет ли каких-либо заболеваний, которые являются противопоказаниями вакцинации), оценивает результаты анализов. В заключение доктор выдает разрешение на проведение прививки. Медикаментозная поддержка вакцинации В настоящее время для минимизации аллергических последствий вакцинации педиатры рекомендуют использовать противоаллергическое средство за три дня до прививки, в день вакцинации, и через три дня после нее. Некоторые врачи рекомендуют в день прививки заранее давать ребенку жаропонижающее на основе ибупрофена. На самом деле, делать этого не стоит! Препарат применяется только по показаниям – повышение температуры более 38°C. Исключение составляют дети с температурными судорогами в анамнезе. Новые продукты и гигиенические средства Очень важно за несколько дней до прививки не вводить новых продуктов питания и не начинать использовать новые гигиенические средства по уходу за ребенком. Это может привести к повышению аллергизации организма и вероятности побочных реакций после вакцинации. Что захватить с собой в поликлинику Необходимо взять медицинскую карту или прививочный сертификат, в него записывается дата прививки, а также название и серийный номер использованной вакцины. Также важно захватить с собой любимую игрушку ребенка, чтобы ему было спокойнее, салфетки, воду. Как вести себя с ребенком Не стоит обманывать малыша, что укола не будет. Надо рассказать о том, как проходит прививка, и максимально его успокоить. Можно пообещать небольшой сюрприз после укола (в таком случае можно заранее приобрести игрушку или сладость). Родителям очень важно самим успокоиться, так как волнение может передаваться ребенку. Нужно максимально отвлекать ребенка, рассказывать историю, петь песенку или скандировать стишки – это рассмешит малыша и отвлечет его от болезненного момента.
www.baby.ru Как подготовить ребенка к прививке правильноС появлением прививок, детская смертность сократилась в десятки раз. Привив малышу пассивные бактерии и вирусы кори, дифтерии, полиомиелита, столбняка, туберкулеза, специалисты добились выработки иммунитета и заболевших стало меньше. Но прививка любого заболевания несет за собой побочные эффекты, которые вызывают множество отзывов у мам. Чтобы сделать процедуру максимально безопасной, необходимо правильно подготовить ребенка к прививкам. При правильной подготовке риски возникновения побочных явлений сокращаются в несколько раз. Как подготовить ребенка к прививке, расскажут наши специалисты. Готовим так, чтобы не покалечитьОтрицательные отзывы о прививках, в основном связывают с самой вакцинацией или реакцией манту. Но большинство побочных явлений возникают по причине того, что кроха, на период заражения пассивными микроорганизмами, ослаблен и любое простое вирусное заболевание может дать осложнения. Специалистами разработаны правила, которые необходимо знать каждому родителю. Если соблюдать их неукоснительно, то неприятностей у ребенка не будет. Итак, рассмотрим как должна осуществляться подготовка к прививке или манту:
Антигистаминные препараты — не панацея от побочных эффектов прививки, поэтому проще за несколько суток перестать давать ребёнку в пищу витамин Д. Много его содержится в рыбе, маслах. Он усиливает аллергенную реакцию. Кальций, напротив, дают в повышенном количестве. Он снижает аллергические реакции. Если соблюдать рекомендации, то подготовка пройдет просто и малыш не разболеется. Что следует знать мамамПеред вакцинацией и реакцией манту попросите, чтобы врач полностью осмотрел малыша. О многих симптомах специалист может не знать (как ел ребенок, какой был стул и сон). Расскажите о любых изменениях в организме крохи. Перед вакцинацией прочитайте информации о прививке. Поинтересуйтесь у медсестры, которая осуществляет вакцинацию, отчего препарат и как его будут делать. Хорошо знать, как хранилась и транспортировалась ампула. Попросите инструкцию по применению к препарату. Перед прививкой и после манту, на притяжение 3 дней нельзя купать малыша. Особенно это касается грудных детей, так как они легко перегреваются. При повышенной температуре, даже на 0,1 градус стоит попросить мед-отвод и понаблюдать за малышом. Если на месте прививки появился синичек или уплотнения, наложите компресс из траксевазина или нарисуйте сеточку йодом. При других признаках: высокой температуре, тошноте, одышке, немедленно обращайтесь к специалистам. Подробнее о подготовке расскажет известный доктор Камаровский: Соблюдение режима дня и здоровое питание, будут самым лучшим способом как подготовить ребенка к прививке. privivkainfo.ru Как подготовить ребенка к вакцинации - Вакцинация, прививки, вакцины.Как подготовить ребёнка к прививке? О профилактике поствакцинальных осложнений. Когда подходит время делать ребёнку плановую прививку, у родителей возникает масса опасений и подозрений, касающихся её безопасности. Как подготовить ребёнка к вакцинации и в последствии отличить нормальную реакцию детского организма от негативной? Особенно эти вопросы волнуют родителей детей, страдающих хроническими заболеваниями. Основными принципами вакцинации при работе со всеми, в том числе импортными, вакцинами являются соблюдение «Холодовой цепи», т.е. доставка вакцины от изготовителя до потребителя при определённой температуре, выполнение санитарно-гигиенических норм, контроль поствакцинального состояния, наличие противошоковой укладки при вакцинации на дому и в мед.учреждении, врачебная оценка показаний и противопоказаний в выборе препаратов для вакцинации. Вакцинация является основным профилактическим методом предупреждения опасных инфекций, позволившим искоренить натуральную оспу, полиомиелит, столбняк новорожденных, а также снизить заболеваемость детскими инфекциями, такими как, корь, краснуха, коклюш, дифтерия, паротит - свинка. Дети, проживающие в крупных мегаполисах, относятся к группе повышенного риска по контактам с различными вирусными заболеваниями и эпидемическими ситуациями. В связи с этим в Календарь прививок внедряются новые комбинированные препараты, сокращающие количество инъекций и позволяющие защитить от опасных инфекций и часто встречаемых заболеваний у детей до 6 лет. Это вакцинация малореактогенной вакциной от дифтерии, коклюша, столбняка - инфанрикс, которая в одном шприце совмещается с вакциной хиберикс, защищающей от гемофильной инфекции. Хиб-инфекция у детей до 6 лет проявляется в виде менингита, пневмонии, отита, артрита, эпиглоттита, остеомиелита, эндокардита. В современных условиях вакцинация дает возможность специфической профилактики: прививка от гепатита В и прививка от гепатита А, пневмококковой инфекции, менингококковой инфекции, прививка от гриппа, прививка от клещевого энцефалита и т.д. Большое внимание в России уделяется борьбе с туберкулёзом и гепатитом В. Вакцинация от этих заболеваний начинается в родильном доме и на первом году жизни продолжается от гепатита В, а туберкулинодиагностика (реакция Манту) ежегодично до 15 лет. Следует отметить невысокую стоимость вакцинации и ее доступность для различных слоёв населения в государственных учреждениях отечественными вакцинами и вакцинация зарубежными аналогами в частной системе здравоохранения. Прививки детям. Календарь профилактических прививок детям является индивидуальным для каждой страны. В России обязательными являются прививки детям против 9 инфекций: прививка от туберкулёза (БЦЖ), от дифтерии, полиомиелита, кори, эпидемического паротита, краснухи, столбняка, коклюша и прививка от гепатита В. Вакцинация начинается в родильном доме от туберкулёза и гепатита В и активно продолжается на первом году жизни. В 3 месяца прививки детям делают от дифтерии, столбняка, коклюша, полиомиелита, гепатита В и повторяют эти прививки трёхкратно с интервалом 45 дней. Ревакцинацию проводят в 18 месяцев и до 14 лет. Живые вакцины от кори, краснухи и паротита начинают применять с 12 мес. В современных условиях можно делать комбинированные прививки, например, совмещать АКДС с гепатитом В (вакцина Бубо-Кок), вакцину от кори, краснухи и паротита в виде комбинированной прививки Приорикс или ММR . При наличии медицинских отводов от прививок у детей врач может составить индивидуальный календарь прививок, ввести дополнительную вакцинацию. Например, для часто болеющих детей рекомендуют прививку от гемофильной инфекции - хиберикс. Прививки детям обязательны! При отказе от прививок ребёнок временно не допускается в детское или оздоровительное учреждение при неблагоприятной эпидемической обстановке, запрещается выезд в страны, пребывание в которых требует профилактических прививок. Вакцинация — единственный способ защиты от ряда заболеваний, которые невозможно вылечить другими средствами или самолечение может вызвать осложнение (например, корь, дифтерия и пр.) Врождённой невосприимчивости к инфекционным заболеваниям, от которых существуют прививки — нет. Если мама ребёнка когда-то болела ими, то первые 3—6 месяцев жизни доношенный ребёнок может быть защищён материнскими антителами, которые попали к нему через плаценту во время беременности и через грудное молоко. У недоношенных детей и детей на искусственном вскармливании такой защиты нет. Поскольку возможность заболеть из-за контактов с другими людьми велика, очень важно прививать малышей с самого раннего возраста. Как же подготовить малыша к прививке и попытаться свести к минимуму риск возникновения осложнений?
Сразу отметим, что здоровых детей не требуется специально готовить к прививке, нужно лишь предварительно измерить температуру тела (она должна быть нормальной, чаще 36,6 градусов С; у детей до 1 года нормальной температурой может быть 37,1—37,2 градусов за счёт особенностей теплообмена, он повышен, не зря детей, которые уже ходят, бегают, рекомендуется одевать чуть холоднее, чем взрослых), привести ребёнка к специалисту и ответить на его вопросы. Некоторые врачи прибегают к практике назначения всем детям перед прививкой, так сказать профилактически, приёма противоаллергических препаратов, например ТАВЕГИЛА, КЛАРИТИНА, ЗИРТЕКА. В действительности такой «поголовной» необходимости нет. Не все дети предрасположены к аллергии и соответственно не все нуждаются в таких лекарствах. Скорее это происходит из-за желания врача лишний раз подстраховаться или из-за того, что выявление детей группы риска по аллергии это более трудоёмкий процесс. Но если ребёнок склонен к аллергическим реакциям, то профилактическое применение противоаллергических препаратов оправдано. Например, такая ситуация, ребёнок первого года жизни, ранее аллергия не проявлялась, прививается против коклюша, дифтерии, столбняка (АКДС). Первая прививка (на первом году АКДС делается трижды) прошла без особенностей, но после второй прививки ребёнку начали вводить новое питание, и у малыша появилась впервые аллергическая сыпь, значит, перед третьей прививкой следует профилактически дать ребёнку противоаллергический препарат, чтобы высыпания не повторились. Для профилактики поствакцинальных осложнений врач должен, в первую очередь, оценить состояние здоровья ребёнка перед прививкой. Выявить противопоказания к ней и решить вопрос о необходимости назначения каких-либо предварительных дополнительных обследований и лекарственных препаратов. Истинные противопоказания– настоящие противопоказания, перечисленные в инструкции к вакцинам и в руководящих документах (приказы и международные рекомендации). Как правило, вызваны определенными компонентами вакцин. Например – коклюшный компонент АКДС и прогрессирующие неврологические заболевания. Ложные – противопоказания, которые таковыми не являются. Как правило, их авторство принадлежит врачам и пациентам, которые «оберегают» от прививок на основании общечеловеческих и общенаучных соображений – «он такой маленький», «он такой болезненный», «раз болеет, значит снижен иммунитет», «раз в семье были реакции, значит и у всех членов семьи реакции будут». С другой стороны, это противопоказания, которые сложились в силу традиций – например, перинатальная энцефалопатия. Абсолютные – противопоказания, имеющие абсолютную силу. При наличии такого рода противопоказаний – данная прививка не проводится ни при каких условиях. Относительные – это истинные противопоказания, окончательное решение по которым принимается врачом на основе других факторов – близость эпидемии, степень вероятности контакта с источником инфекции, вероятность того, что пациент сможет быть привит в следующий раз и т.п. В качестве примера можно привести аллергию на белок куриных яиц, которая является противопоказанием к прививкам против гриппа. В ситуации, когда риск осложнений и смерти вследствие гриппа у данного больного превышает риск аллергии на компоненты вакцины, за рубежом последним противопоказанием пренебрегают и делают прививку, проводя специальную профилактику аллергии. Временные – противопоказание есть в данный момент, однако по прошествии времени оно может быть снято. Например – ОРВИ, во время которых прививать не рекомендуется, однако после выздоровления прививки не противопоказаны. Постоянные –противопоказания, которые с течением времени сняты не будут. Например, первичный иммунодефицит, вызванный глубоким дефектом иммунной системы. Общие – общие для всех прививок противопоказания. На практике к общим противопоказаниям относят наличие остро текущей инфекции сопровождающейся повышением температуры, обострения хронического заболевания или острое заболевание. Частные – противопоказания, которые относятся только к данной прививке или конкретной вакцине, но не относятся ко всем остальным. Например, беременность, которая является противопоказанием к прививкам живыми вакцинами (краснуха, желтая лихорадка), но не инактивированными (грипп, гепатит В). Перед прививкой врач (фельдшер) осматривает ребёнка, измеряет температуру (она должна быть нормальной — 36,6 градусов С), подробно расспрашивает родителей о жизни ребёнка, перенесённых им заболеваниях и прочее. Родители, в свою очередь, должны проинформировать врача обо всех особенностях и проблемах здоровья своего малыша. О чём необходимо сказать врачу:
- Не повышалась ли температура в дни, предшествующие вакцинации? Не было ли каких-либо других признаков нездоровья, например, кашля, чихания, насморка, которые могут свидетельствовать о начале заболевания? - Имеются ли у ребёнка какие-либо хронические заболевания и не получает ли он в связи с этим постоянно лекарственные препараты, если да, то какие? - Не было ли ранее судорог, выраженных аллергических реакций на пищу, лекарства и пр.? - Необходимо рассказать, как ребёнок переносил предыдущие прививки, повышалась ли у него температура, ухудшалось ли самочувствие и др. - Не рекомендуется делать прививки сразу после возвращения из длительной поездки, особенно, если резко менялся климат, так как это создаёт условия для заболеваний. - Необходимо сказать, получал ли ребёнок в последние три месяца препараты, изготовленные на основе крови, или производилось ли переливание крови. Это влияет на сроки последующей вакцинации против кори, краснухи и паротита, они увеличиваются, т.к. препараты крови содержат готовые антитела — специфические защитные белки крови против указанных инфекций, которые «мешают» ребёнку активно выработать иммунитет самому. Если при осмотре перед прививкой врач делает заключение, что ребёнок практически здоров, проводится прививка. Когда и как прививают больных детей? Если у ребёнка имеются заболевания, находящиеся в настоящее время вне обострения и ему нужно сделать прививку, то к мерам профилактики, проводимым у здоровых детей, добавляются предварительные обследования. Решается вопрос о необходимости назначения различных препаратов за 3—4 дня до проведения прививки и на весь период после процесса: 3—5 дней после введения неживых, химических вакцин и т.д., и 14 дней при использовании живых вакцин. Профилактика поствакцинальных осложнений включает ещё целый комплекс мероприятий, к которым относится соблюдение техники вакцинации, назначение в ряде случаев до прививки и после лекарственных средств, помогающих избежать осложнений, определённый режим и питание ребёнка, патронаж (специальное наблюдение) после вакцинации. Медицинские работники навещают привитого ребёнка на дому или узнают о состоянии его здоровья по телефону, чтобы не пропустить ситуации осложнения, развившиеся после прививки. Какие признаки могут указать на неврологические проблемы ребёнка при осмотре перед прививкой? У маленьких детей — напряжение, выбухание большого родничка в вертикальном положении, расширение подкожных вен головы, частые срыгивания, излишние движения языка, повышение мышечного тонуса рук и ног, тремор (мелкое дрожание) подбородка и рук в спокойном состоянии, нарушение сна и пр. Перечисленные признаки могут свидетельствовать о повышенном внутричерепном давлении. Чрезмерно быстрый рост головы, увеличение размеров большого родничка, вместо его сокращения и другие признаки могут свидетельствовать о гидроцефальном синдроме — избыточном накоплении мозговой жидкости в желудочках мозга и других внутричерепных пространствах. Эти и другие заболевания нервной системы выявляет и описывает при плановом осмотре детей до 3-х месяцев невролог. Для подтверждения или исключения патологии проводят дополнительные исследования, например, ультразвуковое исследование головного мозга — нейросонографию, когда датчик аппарата устанавливается на большом родничке и на экране отображается картина строения мозга. Многие педиатры, неврологи склонны настороженно относиться к вакцинации детей с неврологическими проблемами из-за боязни усугубить течение патологии в поствакцинальном периоде. Это не правильно, так как инфекция, от которой проводится прививка, гораздо более опасна для ребёнка с поражением нервной системы. Например, коклюш у таких детей, особенно в возрасте до года может вызывать тяжёлые поражения мозга, судороги и прочее. К сожалению, иногда о поражении нервной системы начинают думать уже после прививки, которая спровоцировала временные ухудшения в работе этой системы. Поэтому основным средством предупреждения поствакцинальных осложнений со стороны нервной системы является своевременное выявление неврологической патологии у новорождённого, её лечение и проведение прививок на фоне медикаментозной терапии или по её окончании. Какие медикаментозные средства обычно применяют при подготовке к иммунизации детей с неврологическими проблемами? Детям с повышенным внутричерепным давлением и гидроцефальным синдромом, назначают мочегонные средства (в том числе травы), препараты, улучшающие кровоток и обмен веществ в мозговой ткани. Курсы терапии повторяют 2-3 раза в год, в эти же периоды может быть проведена иммунизация ребёнка. Если прививку делают после завершения лечения, то желательно в момент иммунизации снова провести короткий курс ранее применявшихся средств (мочегонных, успокоительных и т.п.). Если у ребёнка были судороги, вызванные повышенной температурой, прививки можно проводить не ранее, чем через 1 месяц после приступа. До и после прививки назначают противосудорожные, и иногда мочегонные лекарства. Детям, перенёсшим судороги, причиной которых являлась температура выше 38,0 градусов С, в дальнейшем можно делать все прививки. Если судороги были на фоне температуры менее 38,0 градусов С, то не вводят коклюшную вакцину, входящую в состав комплексной вакцины против коклюша, дифтерии, столбняка (АКДС). Остальные вакцины могут быть использованы. Всем детям, ранее имевшим судороги или предрасположенным к ним, после прививки назначают и жаропонижающие препараты, так как вакцины могут вызвать высокую температуру и снова провоцировать судороги. При наличии у ребёнка эпилепсии, вакцинация также осуществляется не ранее, чем через 1 месяц после приступа, без коклюшной вакцины, на фоне противосудорожной терапии. При тяжёлых формах эпилепсии вопрос о прививках решается индивидуально с врачом невропатологом. Дети с непрогрессирующими поражениями нервной системы (хромосомные, генетические заболевания, врождённые аномалии развития, детский церебральный паралич и т.п.), психическими заболеваниями вне острого периода, с умственной отсталостью и перенёсшие воспалительные заболевания нервной системы не имеют противопоказаний к прививкам. Их вакцинируют с использованием симптоматической (применяемой при лечении конкретного заболевания) терапии или не назначают лекарств совсем. Прививки и аллергические заболевания. Достаточно частой патологией на первом году жизни и в более старшем возрасте являются аллергические заболевания: пищевая аллергия, бронхиальная астма и т.п. Прививки в таком случае проводят не ранее 1 месяца после завершения обострения. Основными принципами профилактики осложнений после вакцинации у этой группы детей является — режим питания (особенно для детей с пищевой аллергией), исключающий введение новых продуктов за 5-7 дней до и после прививки. На новую пищу у них возможна аллергическая реакция, которую родители и врач ошибочно будут трактовать как реакцию на вакцину. Так же исключаются аллергены, на которые ребёнок заведомо даёт аллергические реакции. Например, ребёнка с аллергией на пыльцу какого-либо растения не прививают, когда оно цветёт. До и после прививки могут быть назначены противоаллергические препараты, препараты, содержащие бифидо- и лактобактерии. Они благотворно влияют на микрофлору кишечника, так как при аллергических заболеваниях часто происходит её нарушение. Детям с бронхиальной астмой, постоянно получающим ингаляционные препараты, в том числе и гормональные, это лечение не отменяется, а продолжается. Вакцинация часто болеющих детей. При иммунизации детей, страдающих частыми респираторными заболеваниями, хроническими заболеваниями ЛОР — органов (уши, гортань, нос), повторными бронхитами, пневмониями, наиболее частой проблемой является развитие респираторных и других инфекций в поствакцинальном периоде. Предрасполагают к возникновению частых заболеваний особенности иммунной системы ребёнка. Не у всех детей в одно время «созревают» иммунные реакции, поэтому одни являются более, а другие — менее восприимчивыми к инфекциям. Способствует заболеваниям и стрессовая ситуация, например, когда ребёнок не комфортно себя чувствует в детском учреждении и находится в состоянии хронического стресса. В какой-то мере к стрессу можно отнести и прививку. Для профилактики таких заболеваний до и после вакцинации назначают общеукрепляющие средства (витамины, растительные и гомеопатические средства) или противовирусные препараты, изготовленные на основе крови человека (ИНТЕРФЕРОН) или синтетический интерферон (ВИФЕРОН) и пр., а также, препараты, способные моделировать иммунитет (РИБОМУНИЛ, ПОЛИОКСИДОНИЙ и др.). Как готовят к прививке старших дошкольников с хроническими заболеваниями? У более старших детей после прививки могут обостриться уже диагностированные хронические заболевания эндокринной системы, соединительной ткани, крови и кроветворных органов, почек, печени, сердца и др. Основной принцип иммунизации таких детей — прививать не ранее, чем через 1 месяц после окончания обострения и осуществлять профилактику обострений после прививки. Детям с хроническими заболеваниями проводят минимальное лабораторное обследование (например, анализы мочи при болезнях почек). Если анализы в норме, то ребёнка прививают на фоне противорецидивной терапии, которую назначают за 3-5 дней до и на 7-14 дней после прививки. Рекомендуется провести контрольные лабораторные обследования через 7, 14 и 30 дней после прививки (анализы мочи, крови и др.) Такое обследование позволяет быть уверенным в достаточности медикаментозной терапии, которую получал ребёнок в момент прививок. Если в анализах выявляются изменения, характерные для обострения хронического заболевания, то последующие прививки проводят после нормализации состояния на фоне более интенсивного лечения. Вот такая непростая последовательность комбинаций требуется для прививания заведомо нездорового малыша. Но всё же следует помнить о том, что инфекция, в плане обострения хронического заболевания много опаснее, чем возможность минимальных, крайне редко встречающихся, контролируемых обострений при вакцинации. Кроме того, детям с любыми хроническими заболеваниями рекомендуется проводить дополнительные прививки (помимо плановых) против гемофильной инфекции типа В, менингококковой, пневмококковой инфекций, гриппа. После прививки, и в последующие дни, родителям следует обращать внимание на состояние ребёнка. Первые три дня рекомендуется измерять температуру, особенно после прививки против коклюша, дифтерии и столбняка (АКДС, Тетракок). Если состояние не изменилось и не ухудшилось, т.е. малыш весел, бодр, у него хороший аппетит, спокойный сон и пр., то его режим жизни менять не нужно. Продолжайте как обычно, кормить, купать ребёнка, гулять с ним. Единственно — следует ограничить общение с чихающими, кашляющими людьми, и детьми, чтобы ребёнок не имел шансов заразиться. С этой же точки зрения не желательно путешествовать с ребёнком сразу после прививки. Если родителям необходимо куда-то уезжать с малышом, следует подумать о прививках заранее, за 1-2 недели до отъезда. За это время успеют выработаться антитела на введённую вакцину и успеют проявиться нежелательные эффекты от прививки, если им суждено быть. В дороге или в чужом городе может оказаться сложнее оказать медицинскую помощь ребёнку. Что же делать, если после прививки повысилась температура, ухудшилось общее состояние малыша? Следует воздержаться от купания и прогулок. Сообщите о нарушении состояния ребёнка медицинской сестре, которая проводит патронаж после прививки или врачу. Дайте жаропонижающие средства в возрастной дозировке: для детей, перенёсших ранее судороги — сразу же при любой повышенной температуре (даже если это 37,1 градусов С), для остальных — при температуре выше 38,5 градусов С. Своевременное обращение к врачу позволит выяснить, с чем связана температура — с обычной реакцией на вакцину, случайным заболеванием или с чем-либо ещё. Правильно поставленный диагноз — залог безопасности дальнейшей вакцинации. Помните, что в месте введения всех вакцин может появиться краснота и уплотнение, которые должны пройти через 1-3 дня. Если уплотнение, покраснение держится дольше 4 дней или его размеры более 5-8 см, необходимо обязательно проконсультироваться у врача. Можно ли делать прививку в специальном центре? Любого ребёнка, а тем более, страдающего каким-либо заболеванием можно прививать в специализированных центрах иммунопрофилактики (филиалы таких центров могут существовать и в участковых поликлиниках), под наблюдением врачей иммунологов. Они составят индивидуальный график прививок, подберут оптимальный тип вакцины для конкретного малыша и пр. Такие меры позволят свести к минимуму риск развития поствакцинальных осложнений и создать эффективную защиту организма от тяжёлых и опасных инфекций. Исключение из правил. Известно, что детям во время острого заболевания или обострения хронического, плановые прививки не проводят. Вакцинацию откладывают до выздоровления или завершения обострения хронического процесса. Однако, если возникает экстренная ситуация, когда нужно привить нездорового ребёнка, это может быть сделано (вакцинация по экстренным показаниям). Например, ребёнок болен ОРВИ, или у него обострилось хроническое заболевание, и при этом он общался с больным дифтерией или его укусила собака и т.д. В таких случаях противопоказаниями к вакцинации можно пренебречь, чтобы по жизненно важным обстоятельствам срочно привить ребёнка. www.detskydoctor.ru » Как подготовить ребенка к прививке?Мы пропишем несколько простых правил для Вас. Если будете придерживаться их, процедура вакцинации пройдет максимально безопасно. Подготовка ребенка к вакцинации, основные правила:
Вакцинация не защитит ребенка на 100% от инфекционных болезней, но значительно уменьшит риск заболеваний. Это очень важно для деток первого года жизни, у которых иммунитет еще очень слабый. Если вакцинированный ребенок вдруг заболеет, то болезнь будет протекать в более легкой форме и исключатся тяжелые усложнения. 07 марта 2013 mame.org.ua |
г.Самара, ул. Димитрова 131 [email protected] |
 |

 Сразу отметим, что здоровых детей не требуется специально готовить к прививке, нужно лишь предварительно измерить температуру тела (она должна быть нормальной, чаще 36,6 градусов С; у детей до 1 года нормальной температурой может быть 37,1--37,2 градусов за счет особенностей теплообмена, он повышен, не зря детей, которые уже ходят, бегают, рекомендуется одевать чуть холоднее, чем взрослых), привести ребенка к специалисту и ответить на его вопросы. Некоторые врачи прибегают к практике назначения всем детям перед прививкой, так сказать профилактически, приема противоаллергических препаратов, например ТАВЕГИЛА, КЛАРИТИНА, ЗИРТЕКА. В действительности такой "поголовной" необходимости нет. Не все дети предрасположены к аллергии и соответственно не все нуждаются в таких лекарствах. Скорее это происходит из-за желания врача лишний раз подстраховаться или из-за того, что выявление детей группы риска по аллергии это более трудоемкий процесс. Но если ребенок склонен к аллергическим реакциям, то профилактическое применение противоаллергических препаратов оправдано. Например, такая ситуация, ребенок первого года жизни, ранее аллергия не проявлялась, прививается против коклюша, дифтерии, столбняка (АКДС).
Сразу отметим, что здоровых детей не требуется специально готовить к прививке, нужно лишь предварительно измерить температуру тела (она должна быть нормальной, чаще 36,6 градусов С; у детей до 1 года нормальной температурой может быть 37,1--37,2 градусов за счет особенностей теплообмена, он повышен, не зря детей, которые уже ходят, бегают, рекомендуется одевать чуть холоднее, чем взрослых), привести ребенка к специалисту и ответить на его вопросы. Некоторые врачи прибегают к практике назначения всем детям перед прививкой, так сказать профилактически, приема противоаллергических препаратов, например ТАВЕГИЛА, КЛАРИТИНА, ЗИРТЕКА. В действительности такой "поголовной" необходимости нет. Не все дети предрасположены к аллергии и соответственно не все нуждаются в таких лекарствах. Скорее это происходит из-за желания врача лишний раз подстраховаться или из-за того, что выявление детей группы риска по аллергии это более трудоемкий процесс. Но если ребенок склонен к аллергическим реакциям, то профилактическое применение противоаллергических препаратов оправдано. Например, такая ситуация, ребенок первого года жизни, ранее аллергия не проявлялась, прививается против коклюша, дифтерии, столбняка (АКДС).  положении, расширение подкожных вен головы, частые срыгивания, излишние движения языка, повышение мышечного тонуса рук и ног, тремор (мелкое дрожание) подбородка и рук в спокойном состоянии, нарушение сна и пр. Перечисленные признаки могут свидетельствовать о повышенном внутричерепном давлении. Чрезмерно быстрый рост головы, увеличение размеров большого родничка, вместо его сокращения и другие признаки могут свидетельствовать о гидроцефальном синдроме - избыточном накоплении мозговой жидкости в желудочках мозга и других внутричерепных пространствах. Эти и другие заболевания нервной системы выявляет и описывает при плановом осмотре детей до 3-х месяцев невролог.
положении, расширение подкожных вен головы, частые срыгивания, излишние движения языка, повышение мышечного тонуса рук и ног, тремор (мелкое дрожание) подбородка и рук в спокойном состоянии, нарушение сна и пр. Перечисленные признаки могут свидетельствовать о повышенном внутричерепном давлении. Чрезмерно быстрый рост головы, увеличение размеров большого родничка, вместо его сокращения и другие признаки могут свидетельствовать о гидроцефальном синдроме - избыточном накоплении мозговой жидкости в желудочках мозга и других внутричерепных пространствах. Эти и другие заболевания нервной системы выявляет и описывает при плановом осмотре детей до 3-х месяцев невролог.  хронические заболевания эндокринной системы, соединительной ткани, крови и кроветворных органов, почек, печени, сердца и др. Основной принцип иммунизации таких детей -- прививать не ранее, чем через 1 месяц после окончания обострения и осуществлять профилактику обострений после прививки. Детям с хроническими заболеваниями проводят минимальное лабораторное обследование (например, анализы мочи при болезнях почек). Если анализы в норме, то ребенка прививают на фоне противорецидивной терапии, которую назначают за 3-5 дней до и на 7-14 дней после прививки. Рекомендуется провести контрольные лабораторные обследования через 7, 14 и 30 дней после прививки (анализы мочи, крови и др.). Такое обследование позволяет быть уверенным в достаточности медикаментозной терапии, которую получал ребенок в момент прививок. Если в анализах выявляются изменения, характерные для обострения хронического заболевания, то последующие прививки проводят после нормализации состояния на фоне более интенсивного лечения. Вот такая непростая последовательность комбинаций требуется для прививания заведомо нездорового малыша.
хронические заболевания эндокринной системы, соединительной ткани, крови и кроветворных органов, почек, печени, сердца и др. Основной принцип иммунизации таких детей -- прививать не ранее, чем через 1 месяц после окончания обострения и осуществлять профилактику обострений после прививки. Детям с хроническими заболеваниями проводят минимальное лабораторное обследование (например, анализы мочи при болезнях почек). Если анализы в норме, то ребенка прививают на фоне противорецидивной терапии, которую назначают за 3-5 дней до и на 7-14 дней после прививки. Рекомендуется провести контрольные лабораторные обследования через 7, 14 и 30 дней после прививки (анализы мочи, крови и др.). Такое обследование позволяет быть уверенным в достаточности медикаментозной терапии, которую получал ребенок в момент прививок. Если в анализах выявляются изменения, характерные для обострения хронического заболевания, то последующие прививки проводят после нормализации состояния на фоне более интенсивного лечения. Вот такая непростая последовательность комбинаций требуется для прививания заведомо нездорового малыша.