|
|
||||||||||
|
Симптомы и лечение — инфекция мочевыводящих путей у детей. Лечение инфекции мочевыводящих путей у детей антибиотикамиИнфекции мочевыводящих путей (ИМВП) у детей. Информация для родителей.Что такое инфекция мочевыводящих путей (ИМВП)Мочевыделительная система человека состоит из двух почек (органов, необходимых для фильтрации мочи), двух мочеточников (трубочек, необходимых для перемещения мочи из почек в мочевой пузырь), одного мочевого пузыря (временный резервуар мочи), и мочеиспускательного канала (трубочки, по которой моча изливается из мочевого пузыря наружу, называемой также уретрой).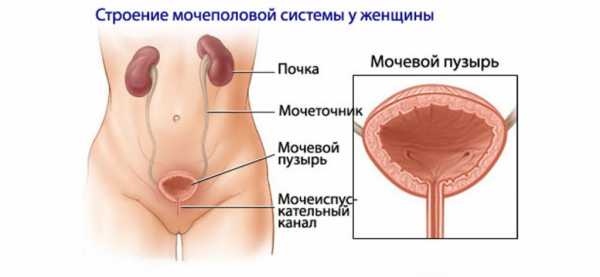 Сверху вниз: почки, мочеточники, мочевой пузырь, уретра (мочеиспускательный канал). В норме во всех этих структурах не размножаются микроорганизмы, то есть имеется стерильная среда. Когда бактерии проникают в мочевой пузырь или почки, может развиться заболевание. Группа таких заболеваний называется инфекциями мочевыводящих путей или ИМВП, в России эти заболевания известны как пиелонефрит, цистит, уретрит и т.д. Инфекционное поражение почек является самым тяжелым видом ИМВП, поскольку при отсутствии своевременного правильного лечения - способно привести к повреждению почечной ткани, что, в свою очередь, может вызвать повышенное артериальное давление и хроническую почечную недостаточность в более позднем возрасте.Причины ИМВПСреди здоровых детей (детей без предрасполагающих заболеваний), в подавляющем большинстве случаев, ИМВП вызваны кишечной палочкой (E.coli), той самой, которая есть у всех здоровых людей в фекалиях. Эти бактерии могут попадать с ануса на уретру и в мочевой пузырь (а иногда и в почки), вызывая инфекцию.Факторы риска инфекции мочевыводящих путейНекоторые дети имеют более высокий риск развития ИМВП. Ниже приводятся некоторые факторы риска ИМВП:
Симптомы ИМВПСимптомы инфекции мочевых путей зависят от возраста ребенка. Дети более старшего возраста (дети старше двух лет), часто имеют:
Дети младшего возраста (до 2х лет) чаще всего имеют один или несколько из следующих симптомов:
Диагностика ИМВПЕсли вы подозреваете, что у вашего ребенка ИМВП, вы должны показать своего малыша врачу в течение ближайших 24х часов. Промедление и запоздалое начало лечения может увеличить риск повреждения почек. Общий анализ мочи. Это анализ, который необходим, чтобы определить сам факт наличия у ребенка ИМВП. Мочу собирать следует в специальную стерильную посуду. После получения мочи, анализ доставляется в лабораторию. Если в анализе есть признаки ИМВП, следует сдать посев на возбудителя ИМВП с определением чувствительности возбудителя к антибиотикам. В условиях обязательного медицинского страхования это обычно можно сделать лишь платно, и по этой причине многие врачи, даже в стационаре, просто не предлагают этот анализ - опасаясь жалоб или по иным мотивам. Я рекомендовал бы родителям, попавшим в такую ситуацию, вежливо самим предложить врачу назначить им этот анализ, предупредив, что сдадут его сами, за деньги в медцентре. Посев помогает определиться с возбудителем, определить - какой антибиотик максимально активен против этого конкретного возбудителя, вызвавшего болезнь именно у вашего малыша. Посев будет готов самое раннее - спустя 48 часов (иногда дольше), поэтому сразу после сдачи анализа врач назначит антибиотик широкого спектра действия, а после получения посева, возможно, сменит его - в зависимости от полученного результата. ВАЖНО! Посев мочи на флору целесообразно сдавать только ДО начала антибиотикотерапии, в противном случае он неинформативен. ВАЖНО! Если в посеве мочи обнаружено более одного возбудителя - чаще всего - это всего лишь нарушение правил сбора мочи. Почти не бывает случаев, когда ИМВП вызывается 2мя или более возбудителями, особенно - у прежде здорового ребенка. Диагноз ИМВП считается достоверным ТОЛЬКО при наличии трех критериев:
 Алгоритм подготовлен на основании источников [1, 2] Алгоритм подготовлен на основании источников [1, 2] Визуализирующие методы обследованияК ним относятся рентгенологические и ультразвуковые методы, позволяющие врачу увидеть структуру органов мочевыделительной системы, увидеть структурные дефекты и аномалии. Наличие этих дефектов может провоцировать повторные ИМВП, поэтому врачу необходимо выявить их, и решить вопрос о необходимости их коррекции. Самые частые методы, применяемые при ИМВП, следующие: ультразвуковое исследование почек (УЗИ), обзорная рентгенограмма живота и цистоуретерография. Визуализирующие методы назначаются не всем детям - чаще они необходимы только у детей до 3-5 лет жизни, или у детей, у которых было более одного эпизода ИМВП. УЗИ почек. Метод, при котором специальный датчик испускает ультразвуковую волну внутрь тела ребенка, и фиксирует ее отражение от внутренних органов, давая очень причудливую для пациента, но понятную для специалиста картинку, по которой можно приблизительно судить о структуре органа. Специалист нанесет специальный гель на кожу спины ребенка, и будет водить датчиком по коже. Тест абсолютно безболезненный и занимает не более 30 минут. Обзорная рентгенограмма. Очень простой и весьма малоинформативный метод, дающий общее представление о расположении органов в брюшной полости и забрюшинном пространстве. Ребенок (обычно после очистительной клизмы накануне) ставится перед монитором рентген-аппарата и делается мгновенный снимок. Цистоуретерография. Рентгенологическое обследование, при котором в мочевой пузырь ребенка, при помощи катетера, вводится контрастное вещество, непроходимое для рентгеновских лучей. Обследование показывает контуры мочевого пузыря и уретры. Состоит тест из двух частей: первый снимок делается при заполненном контрастом мочевом пузыре, ребенок удерживает мочу; второй - ребенок мочится прямо лежа под рентгеновским аппаратом, и в этот момент производится снимок. Тест показывает еще и наличие пассивных (1й снимок) и активных (2й снимок) рефлюксов (обратных забросов мочи в мочеточники, в норме - не происходящих и также способствующих развитию ИМВП). Нужно сказать, что 2я фаза нередко не получается у детей, особенно младшего возраста, однако даже выявление пассивных рефлюксов - может быть весьма важным. Исследование умеренно-болезненное, боль и дискомфорт могут сохраняться несколько дней после проведения теста.  Кроме того, в стационаре возможно проведение внутривенной урографии (метода, при котором контраст вводится в вену, фильтруется почками, проходит по мочевым путям и все это фиксируется серией R-снимков) и/или сцинтиграфии почек (метода, похожего на предыдущий, только в вену вводится не рентген-контрастное вещество, а короткоживущий радиоактивный изотоп). 1й метод - очень детально показывает структуру мочевыводящих путей от самого их начала, и частично - функцию почек, второй - качественно отображает функцию почек. Понадобятся эти методы далеко не всем детям, а только тем, у кого врач подозревает достаточно серьезную патологию мочевыводящих путей. Безусловно, это не все методы. В арсенале врачей есть еще целый ряд визуализирующих тесов и анализов мочи и крови, позволяющих более объективно и точно установить степень поражения функции почек. Мы рассмотрели лишь самые основные. ...Отдельно нужно сказать о:

Дифференциальная диагностика ИМВПИМВП можно спутать со следующими заболеваниями:
Лечение ИМВПОснова лечения ИМВП - это антибиотики. Выбор антибиотика зависит от возраста ребенка, вида возбудителя, выявленного при посеве мочи и анализа на чувствительность этого возбудителя к антибиотикам. Большинству детей, в возрасте старше 2 месяцев, не требуется никаких уколов - антибиотики прекрасно работают в суспензиях и таблетках. Если ребенку меньше двух месяцев, или если у ребенка неукротимая рвота, не дающая возможности принимать лекарство через рот - ребенок должен быть госпитализирован в стационар, где желательно установить внутривенный катетер и вводить антибиотик в вену (внутримышечные инъекции - это неоправданная и бесполезная боль, но, к сожалению, именно они - являются самым частым методом введения антибиотика в организм ребенка с ИМВП в нашей стране). Антибиотики обычно назначают курсом от 5 до 14 дней. Ответ на лечение. Вашему ребенку должно стать хоть немного легче спустя от 24 до 48 часов, с момента начала приема антибиотиков. Если ребенку не становится лучше или его состояние ухудшается - он должен быть повторно осмотрен врачом. Большинство детей, которые переносят ИМВП, не имеют никаких последствий в будущем. Нет никакой необходимости в повторных анализах мочи в будущем, если у ребенка нет симптомов повторного эпизода ИМВП. Никакие "почечные чаи" и фитотерапия в целом - неэффективны в лечении ИМВП. Остальная терапия - симптоматическая (жаропонижающие, болеутоляющие и проч). Профилактика инфекции мочевыводящих путейВ первую очередь, конечно, это гигиена. В подавляющем большинстве случаев инфекция в мочевые пути попадает восходящим путем, то есть вверх по уретре, мочевому пузырю, к почкам. Поэтому тщательная гигиена промежности, ежедневные подмывания (особенно девочек) и ежедневная смена нижнего белья - основа здоровья мочевых путей. От 8 до 30 процентов детей, имевших один эпизод ИМВП, заболеют ИМВП еще раз. Обычно это происходит в течение первых шести месяцев после первого эпизода, и гораздо чаще - у девочек. Есть данные о том, что клюквенный сок при регулярном употреблении, может предотвращать ИМВП у взрослых женщин, однако на детях таких исследований не проводилось. Но, по-видимому, вполне разумным будет давать по 150-180 мл 100%-го клюквенного сока в сутки детям от 1 года до 6 лет, а детям старше 6 лет - 2-4 таких порции в день, ежедневно. Профилактическая антибиотикотерапия. При частых повторных ИМВП - врач порекомендует ежедневный прием низких доз антибиотиков. Это лечение обычно продолжается от 6 до 12 месяцев. Когда обращаться за помощьюЕсли ваш ребенок имеет какой-либо из описанных ниже симптомов - обратитесь к вашему врачу в ближайшее время. Лихорадка (температура больше 38 ° С), может быть единственным симптомом инфекции мочевыводящих путей у младенцев и маленьких детей. Кроме того, все дети раннего возраста, у которых появилась лихорадка, а в анамнезе отмечены ИМВП, должны быть осмотрены врачом в течение ближайших 24 часов. Боль или жжение при мочеиспускании, частые позывы к мочеиспусканию, боль в животе и пояснице - все это повод для осмотра ребенка специалистом. Статья составлена по следующим материалам: UpToDate patient.co.uk emedicine.com medspecial.ru Инфекция мочевыводящих путей у детей лечение и симптомы — proinfekcii.ruИнфекции мочевыводящих путей у детей (ИМВП) является нередкой проблемой в педиатрических амбулаторных и стационарных отделениях. Частота, с которой возникает инфекция мочевых путей ребёнка, является в 10-100 раз выше у недоношенных детей, чем у рождённых в срок.  Согласно статистике, инфекции мочевых путей у детей занимают второе место после вирусных респираторных заболеваний. Инфекция мочевыводящих путей у ребенка является достаточно сложным и серьёзным заболеванием, т.к. мочеполовая система малыша (особенно, если ребёнок – новорожденный) не развита в полной мере, и в большей степени подвержена воздействию патогенов. Инфекция у детей возникает, независимо от возраста: симптомы недуга могут проявиться, как у грудничка, так и малыша постарше. В первый год жизни заболевание чаще встречается у мальчиков, после этого возраста ситуация кардинально меняется, и недуг чаще затрагивает девочек. После 7-летнего возраста признаки инфекций мочеполовой системы затрагивают 8% девочек и 2,8% мальчиков, в половине случаев болезнь рецидивирует в течение года. ПатогеныПричины заболевания включают, обычно, асцендентную инфекцию, которая может возникнуть при катетеризации мочевых путей или при урологических исследованиях. Кишечная палочка (E.coli) отвечает за 80% случаев ИМВП. Другие причины включают такие патогенны, как Enterobacteriaceae (например, клебсиелла, энтерококк) или Candida Albicans. В случае первичной инфекции с определением других бактериальных штаммов, кроме кишечной палочки, необходимо целенаправленно искать возможную аномалию мочевых путей! Большинство штаммов E.coli, вызывающих острый пиелонефрит, несут на своей поверхности специфическую структуру (т.н. Р-фимбрии), что позволяет им связываться с эпителиальными клетками мочевых путей. За поражение почек ответственны другие, ещё точно не идентифицированные, факторы. Клиническая картинаС острым пиелонефритом связаны такие симптомы, как лихорадка и общие воспалительные реакции организма. Воспаление верхней части мочевых путей является прогностически более тяжёлым – оно может привести к образованию почечных рубцов с последующим повышенным риском развития артериальной гипертензии, двустороннему почечному поражению и хронической почечной недостаточности. Вероятность этих осложнений выше у детей младше 2 лет, особенно, у детей с везикоуретеральным рефлюксом высшего уровня, тяжёлой обструктивной уропатией и другими врождёнными аномалиями строения и функции мочевыводящих путей.  Острый пиелонефрит застает человека врасплох. Клинические проявления острого пиелонефрита зависят от возраста человека – чем моложе ребёнок, тем слабее характерные симптомы. У новорожденных и маленьких детей, инфекция может иметь место под картиной сепсиса или, наоборот, проявляется только лёгкими общими проявлениями, такими, как усталость, вялость, необъяснимые повышения температуры и желудочно-кишечные симптомы (например, рвота). В особенности, у мальчиков в возрасте до 6 месяцев и девочек до 1 года при длительных субфебрилиях и необъяснимых лихорадочных состояниях рассмотреть возможность такого заболевания, как инфекция мочевыводящих путей у детей лечение которого должно, после подтверждение диагноза, проводиться незамедлительно. У детей старшего возраста также инфекция верхних мочевых путей проходит под клинической картиной сепсиса. Пиелонефрит следует рассматривать у каждого ребёнка в случае повышения температуры до 39°С, продолжительностью более 2 дней, у которых неизвестна причина лихорадочного состояния. Боль в поясничной области может быть односторонней, но возможен и двусторонний её характер, наиболее ощутимой может быть в области паха и нижней части живота. Возможны и редкие желудочно-кишечные симптомы (рвота, диарея, боли в животе). Клинические проявления острого пиелонефрита не всегда ясны, и часто заболевание проходит непризнанным под картиной общего лихорадочного состояния, вина за которое возлагается на вирусную респираторную инфекцию. В соответствии с наблюдениями повышенная температура у каждого 15-20 младенца является проявлением острого пиелонефрита. Поэтому рекомендуется при каждом лихорадочном состоянии и повторной субфебрилии у детей, провести анализ мочи, чтобы исключить инфекцию мочевыводящих путей. В отличие от пиелонефрита, воспаления при инфекциях нижних мочевых путей (цистит, уретрит) лихорадочная реакция организма является достаточно лёгкой или полностью отсутствует, а в клинической картине доминируют локальные признаки. Характерные симптомы, такие, как жжение и резь при мочеиспускании, частое мочеиспускание, давление или боли в нижней части живота, становятся всё более частыми в более позднем возрасте, от 3 лет. У детей, которые уже не мочатся спонтанно, может возникнуть вторичный энурез. Необходима дифференциальная диагностика, призванная исключить острый пиелонефрит, баланит, вульвит и дисфункции нижних мочевых путей. Дизурия без температуры, скорее всего, указывает на вульвит у девочек или баланит у мальчиков. У сексуально активных подростков клинические признаки цистита с лейкоцитурией и стерильной мочой (или с незначительной бактериурией) могут указывать на хламидийную или микоплазмовою инфекцию. Лейкоцитурия со стерильной мочой (или с незначительной бактериурией) может быть симптомом хронического тригонита. Лечение острого пиелонефритаОсновным фактором риска развития почечного рубцевания является несвоевременное начало лечения пиелонефрита (в дополнение к молодому возрасту пациента)! Поэтому лечить заболевание следует начать в течение 24 часов после клинического подозрения на ИМВП. Назначается монотерапия бактерицидными антибиотиками, которые выбираются в соответствии с текущим состоянием информации о наиболее распространённых возбудителях бактериальной резистентности в стране, и конкретно, в определённой местности. Учитывая, примерно, 50%-ную устойчивость E. coli на (не усиленные) аминопенициллины, подходящими являются только антибиотики, устойчивые к беталактамазе (к ним относятся защищённые аминопенициллины или цефалоспорины III поколения). Использование фторхинолонов в педиатрии является ограниченным из-за недостаточного клинического опыта и риска возможного повреждения растущих хрящей суставов. У младенцев приём хинолонов рекомендуется только при серьёзных заболеваниях, у детей старшего возраста и подростков антибиотики этой группы могут быть использованы, но не в качестве препаратов первого выбора.  В зависимости от типа возбудителя назначаются антибиотики, к которым у выявленных микроорганизмов нет устойчивости. Лечение пиелонефрита, обычно, длится от 10 до 14 дней. На практике доказана эффективность последовательной антибактериальной терапии – после 3-5 дней после первоначального парентерального лечения, когда состояние пациента стабилизируется, переходится на пероральное введение антибиотиков. Первоначальная парентеральная фаза лечения, в особенности, важна у новорожденных и детей младшего возраста, у которых пероральная терапия в острой фазе заболеваний может быть проблематичной (отсутствие аппетита, рвота и т.д.). Отличные результаты были показаны при последовательном парентеральном (или, при возможности, пероральном) введении цефалоспоринов (например, Цефиксим, с последующим введением Цефизокса, Цефотаксима или Цефтриаксома) или внутривенном введении аминогликозидового антибиотика, с последующей терапией пероральными антибиотиками (защищёнными аминопенициллинами или цефалоспоринами). У детей в возрасте до 6 лет антибактериальная терапия может продолжаться химиотерапевтическими препаратами (Котримоксазол или Триметоприм) в одной вечерней дозе в течение 2 недель. Клинические признаки (температура, рвота и т.д.) могут быть уменьшении при соответствующем лечение, как правило, в течение 48-72 часов, в это время уже посев мочи, обычно, стерилен. В противном случае, целесообразность антибактериальной терапии после 48 часов переоценивается на основе результатов посева мочи, а также определяются возможные осложнения, такие, как обструкция мочевыводящих путей, абсцессы почек и т.д. В дополнение к антибактериальной терапии, по мере необходимости, вводятся препараты противовоспалительного действия и жаропонижающие (Ибупрофен, Парацетамол, Нурофен), а у маленьких детей – и Диазепам для профилактики лихорадочных судорог. При дегидратации у новорожденных и младенцев отдаётся предпочтение Парацетамолу из-за риска острой почечной недостаточности после введения Ибупрофена. Основной мерой является достаточное потребление жидкостей, отдых и тепло. Ребёнок с инфекцией мочевыводящих путей не должен иметь жажду. Увеличение потребления жидкости увеличивает и выход мочи, с которой вымываются продукты воспаления и, как следствие, ограничивается распространение инвазивных бактерий. Потребляемые напитки должны быть тёплыми или комнатной температуры, ни в коем случае не холодными. Подходящими являются травяные чаи, неприемлемыми – газированные напитки. Не имеет никакого смысла заставлять ребёнка пить напитки, которые ему не вкусные (например, урологический чай). Что касается пищи, в этом случае необходимы специальные меры. Выбирается не раздражающее, соответствующее возрасту питание, которое также не следует излишне солить. У детей старшего возраста при ИМВП является необходимым обеспечение регулярного мочеиспускания. В диетических мерах следует также учитывать возможный запор. Лечение острого циститаЛечение острого цистита изначально эмпирическое, в случае отсутствия эффективности терапия изменяется в соответствии с чувствительностью бактерий в пробе мочи, собранной перед началом лечения антибиотиками. Также вводятся химиотерапевтические препараты (Котримоксазол или Триметоприм) или пероральные цефалоспорины. Мнения о продолжительности антибиотикотерапии при инфекции нижних мочевых путей различаются. Более короткие периоды лечения у взрослых оправданы меньшим количеством побочных эффектов, меньшим риском устойчивых штаммов, а также экономическими показателями. Нельзя не отметить тот факт, что вместе с антибактериальной терапией у женщин повышается риск развития гинекологических микозов. У детей отдаётся предпочтение более короткому, но эффективному лечению, которое должно длиться на протяжении 3-5 дней. Было показано, что такой короткий срок терапии является столь же эффективным, как и стандартное лечение, продолжающееся от 7 до 14 дней. В детском возрасте одноразовая антибактериальная терапия инфекций мочевыводящих путей не является подходящей.  Указанное заболевание встречается довольно часто и может иметь место у детей разного возраста. ЗаключениеПри первых признаках ИМВП у ребёнка необходимо обратиться к специалисту для установления диагноза. В случае подтверждения присутствия заболевания, незамедлительно следует начать соответствующее лечение, в противном случае, присутствует высокий риск осложнений в виде поражений почек и развития их недостаточности. proinfekcii.ru Инфекция мочевыводящих путей у детейСодержание статьи:Инфекция мочевыводящих путей у детей в большинстве случаев протекает без особых симптомов, поэтому иногда тяжело ее диагностировать вовремя, но последствия она имеет довольно серьезные. По распространенности у маленьких детей эта инфекция идет следом за ОРЗ, особенно это касается детей возрастом до года. Что же это за инфекция? Инфекция мочевыводящих путей у детей - что это такоеИнфекция мочевыводящих путей, или ИМВП, обозначает группу заболеваний мочевых путей, при которой наблюдается рост бактерий. Многие взрослые называют это циститом, но это абсолютно неверно. До десятилетнего возраста, иногда даже до двенадцати лет, патология не может располагаться в каком-то одном органе из-за особенностей организма ребенка, поэтому происходит инфицирование всей мочевой системы, по этой причине диагноз звучит как ИМВП. Опять-таки из-за особенностей организма ребенка заболевание развивается стремительно, часто маскируется симптомами других заболеваний: ОРЗ, болями живота, признаками отравления, поэтому его тяжело распознавать. Если лечение начнется с опозданием, инфекция может распространиться на почки, вызвав пиелонефрит, что может привести к хронической почечной недостаточности и вызвать повышенное артериальное давление в дальнейшем. Этой инфекции больше подвержены девочки из-за анатомических особенностей. Более того, в большинстве случаев, значение которых доходит до 80%, инфекция поражает детей возрастом до года. Признаки и симптомы инфекции мочевыводящих путей у детейСимптомы могут быть неоднозначными, к тому же, маленький ребенок не может объяснить, где и как у него болит. У детей старше двух лет чаще всего можно наблюдать такие симптомы ИМВП: • болезненные ощущения и чувство жжения при мочеиспускании; • недержание мочи; • тошнота; • боль в низу живота; • бледность, отеки под глазами; • при высокой температуре тела может наблюдаться лихорадка; • частое мочеиспускание малыми порциями.
У детей до двух лет симптомы немного отличаются: • лихорадка, причем она может быть единственным проявлением инфекции; • рвота; • диарея; • беспричинный плач, беспокойство, капризность; • снижение аппетита, даже полный отказ от еды; • апатия; • у грудничка может наблюдаться пожелтение кожи глазных склер, как при желтухе или такое проявлении интоксикации, как серая окраска кожных покровов. У детей могут наблюдаться и более конкретные признаки инфекции: • специальное удерживание мочи; • ребенок может мочиться под себя во сне; • у мочи появляется неприятный запах; • неправильное питание; • моча становится мутной, в ней даже может присутствовать кровь. Если ваш ребенок жалуется на боль в животе, у него началась рвота, независимо от приема пищи, держится температура, ребенок испытывает боль при мочеиспускании, проявляет беспокойство при этом, не нужно это списывать на режущиеся зубы. Также не списывайте на страхи, испуг или временные неприятности ночной энурез повзрослевшего ребенка, который давно научился самостоятельно ходить в туалет. Кстати, родители должны знать, что нарушение диеты может вызвать обострение инфекции. Злоупотребление цитрусовыми, виноградом, помидорами и сладким перцем, а зимой соленьями может вызвать обострение ИМП и проявление симптомов.
Причины инфекции мочевыводящих путей у детейИнфицирование мочевыводящих путей в основном вызывает попадание кишечной палочки в уретру на фоне следующих факторов: • неправильное использование памперсов, когда частицы кала, содержащие кишечную палочку, попадают в мочеиспускательный канал; • салфетка, которой вы подтираете ребенка, или ребенок постарше вытирается сам, соприкасается с половым органом. В большей степени это касается девочек. • неправильная техника подмывания ребенка; • несоблюдение правил личной гигиены; • переохлаждение; • ослабление иммунитета; • при проведении медицинских манипуляций, например, при катетеризации; • мальчики, прошедшие процедуру обрезания, намного реже страдают имвп. Накопление мочи в избыточных количествах также дают возможность легкому проникновению бактерий в организм. Повлиять на опорожнение мочевого пузыря могут такие факторы: • запор, при котором увеличивается часть толстой кишки и давит на мочевой пузырь, препятствуя его опорожнению; • ребенок самостоятельно удерживает мочу при желании мочеиспускания; • аномалии строения мочевыводящих путей. Причины аномалий строения: • пузырно-мочеточниковый рефлюкс, то есть сбой работы клапанов в мочеточнике, при котором моча самостоятельно поднимается из мочевого пузыря в мочеточник; • сужение мочеточника из-за передавливания его кровеносным сосудом; • аномальное строение почки; • неправильное расположение органов мочевыделительной системы. Отдельно стоит сказать, что инфекция мочевых путей у новорожденного может проникнуть в таких случаях: • из других инфицированных органов; • с грудным молоком матери с инфекционным заболеванием. Диагностика инфекции мочевыводящих путей у детейДиагноз ИМВП основывается на показаниях анализов: • общий анализ мочи, по которой определяют наличие инфекции; • бактериологический посев мочи, благодаря которому определяется возбудитель инфекции и чувствительность к антибиотикам; • в некоторых случаях требуется исследование мочи на наличие таких микроорганизмов, как хламидии; • анализ мочи по Нечипоренко, позволяющее провести более детальное исследование; • анализ крови, показывающий изменение крови в результате воспалительного процесса в организме; • эндоскопия; • цистометрия; • УЗИ. УЗИ проводится обязательно, а такие исследования, как рентгеноконтрастная диагностика, проводится только при повторных случаях инфицирования. Сначала врач расспрашивает ребенка или родителей о симптомах, после чего назначает анализы, чтобы убедиться в наличии инфекции. Если анализы подтвердят инфицирование, врач может назначить дополнительное исследование, например, УЗИ, бакпосев мочи и другие, чтобы точно определить возбудителя инфекции, для более эффективного лечения. Большую сложность представляет сбор мочи у маленьких детей. Очень сложно собрать чистую мочу, без примесей бактерий, которые всегда присутствуют на коже человека. Помочиться в стерильную емкость самостоятельно у маленького ребенка не получится, а подловить нужный момент у родителей тоже не всегда удается. Если состояние ребенка требует проведения срочных анализов, в некоторых случаях приходится воспользоваться катетером, чтобы взять мочу прямо из мочевого пузыря ребенка. Во время этой процедуры многие дети сильно плачут, но родителям не стоит волноваться — вред ребенку она не нанесет, только позаботьтесь о наличии одноразового катетера. Лечение инфекции мочевыводящих путей у детейЛечение ИМВП основывается на следующих принципах: • лечение антибиотиками; • снижение интоксикации в сложных случаях; • повышение иммунологической реактивности ребенка. Так как инфекция мочевыводящих путей вызывается действием бактерий, лечение осуществляется с помощью антибиотиков. Совсем маленьким деткам назначают антибиотики в суспензиях, однако, если организм грудничка действует негативно на прием антибиотика и у ребенка начинается рвота, ему назначается внутривенное введение антибиотиков, для чего ребенка в обязательном порядке нужно будет госпитализировать. Облегчение состояния ребенка наблюдается через сутки после начала лечения, однако, если улучшений не происходит в течение двух суток, нужно проводить дополнительные исследования и менять метод лечения. В любом случае длительность лечения должна составлять от одной до двух недель, а антибиотики нельзя в этот срок отменять, даже если отсутствуют симптомы заболевания. Если ребенок старше трех месяцев, и не нуждается в катетерном введении антибиотиков, его можно лечить дома. Длительность лечения определит лечащий врач, основываясь на результаты исследований, места локализации инфекции, общего состояния ребенка. При заболеваниях нижнего отдела мочевых путей обычно достаточно трехдневного курса лечения, при инфекции верхнего отдела лечение может длиться от десяти дней до двух недель.
Побочными эффектами от приема антибиотиков могут быть: • диарея; • тошнота, рвота; • потеря аппетита. Для восстановления микрофлоры кишечника следует применять пробиотики. При повышении температуры у малыша вы можете дать ему парацетамол, в виде сиропа или свечи. Вы должны помнить, что для снижения температуры детям не рекомендуется давать такие препараты, как аспирин и ибупрофен. После окончания лечения необходимо провести лабораторное обследование ребенка повторно, чтобы убедиться в его полном выздоровлении и предотвратить повторное инфицирование. После того, как острая инфекция устранена, врач рекомендует пройти физиотерапевтические процедуры: • электрофорез; • аппликации из озокерита; • ванны с хвойными экстрактами; • УВЧ и др. Если инфицирование произошло на фоне аномалий развития мочевыводящих органов, возможны рецидивы заболевания. В целях избежания повторного инфицирования после снятия острого воспаления желательно прибегнуть к хирургическому вмешательству для коррекции имеющихся патологий. Профилактические меры при инфекции мочевыводящих путей у детейЧтобы снизить риск инфицирования мочевыводящих путей у вашего малыша, следует выполнять некоторые рекомендации врачей: • подмывать ребенка нужно ежедневно, а грудничков и после каждого испражнения; • придерживайтесь правильной техники подмывания: по направлению от половых органов к заднему проходу, при подмывании мальчиков нужно очищать крайнюю плоть; • нужно регулярно менять памперсы у малышей и нательное белье у детей постарше, белье должно быть хлопковым; • при грудном вскармливании питание мамы должно быть сбалансированным; • ваш ребенок должен выпивать достаточное количество жидкости; • старайтесь как можно дольше кормить ребенка грудью, это поможет защитить от инфицирования; • вы должны следить за тем, чтобы у ребенка не было запоров; • с разрешенного возраста вводите в рацион ребенка соки, овощи и фрукты, продукты с клетчаткой; • не допускайте переохлаждения ребенка; • почаще бывайте с ребенком на свежем воздухе. Если вы будете осуществлять грамотный уход, соблюдать правила гигиены и принимать меры для повышения иммунитета малыша, мочеполовая система вашего ребенка будет в полном порядке всегда. Запишитесь на приём к врачу в вашем городе Клиники вашего города birth-info.ru Инфекция мочевыводящих путей у детей: причины и разновидности
Распространенной проблемой является инфекция мочевыводящих путей у детей. Она возникает чаще до 3 лет из-за их морфологических и функциональных особенностей. До пятилетия в среднем два процента мальчиков и восемь процентов девочек заболевают хотя бы раз. Среди грудничков более подвержены недугу мальчуганы, а в период с двух до пятнадцати лет — девочки. В детской урологии и педиатрии диагноз ИМВП находится на 2 месте по частоте после вирусных заболеваний ЛОР органов. Без должного лечения эти заболевания могут привести к тяжелым осложнениям, вплоть до почечной недостаточности и инвалидности. Содержание статьи Составляющие системы
К мочевыделительной системе относят пару почек, фильтрующих мочу, пару мочеточников, направляющих мочу из почек в мочевой пузырь, и мочеиспускательный канал или уретру, по которой моча выводится из организма. Когда человек здоров, во всех этих органах среда чистая, без бактерий или вирусов. Детские особенностиУ новорожденных детей есть особенности мочеполовой системы. Почки у них еще не до конца сформировались, крупнее взрослых и нестабильно расположены. До второго года их можно прощупать пальцами. Полностью созревают детские почки к трем-шести годам. Лимфатические узлы в почках и кишечнике очень тесно связаны, что способствует быстрому распространению у детей инфекций мочевой системы. Мочеточники у маленьких деток еще слабые и неровные. Моча застаивается и становится питательной средой микробов. Мочевой пузырь находится выше, его вместительность у грудничка — в пределах 50 мл, у ребенка в год — увеличивается до 150 мл. Уретра у младенцев мужского пола — до 6 см в длину. Ее рост происходит скачками, ускоряясь во время полового созревания, достигая в среднем 14–18 см. У девочек с рождения до 16 лет она вырастает от сантиметра до 3,3 см. Близость уретры к анальному проходу требует особенных правил гигиены. Выделение мочи — это врожденный рефлекс. С полугода уже можно помогать учиться терпеть и ходить в туалет вовремя. Годовалый ребенок уже должен проситься на горшок. Но и в 3 года ребенок может случайно обмочиться от сильных эмоций. Суть заболеванияИМВП у детей — это объединяющее название бактериально-воспалительных процессов органов мочевой системы. От места поражения зависят проявления недуга. Среди заболеваний мочевыделительной системы у детей чаще всего встречаются гидронефроз (расширенные почечные лоханки), инфекции, ряд заболеваний почек из-за нарушения обмена веществ, патологии функций мочевого пузыря. Обуславливающие факторыУ ребенка возникновение инфекции в мочевыводящих путях обусловлено обстоятельствами инфицирования, микробным равновесием кишечника и общим состоянием иммунной системы. Палочковидные бактерии семейства кишечных — лидеры среди бактериальных возбудителей, до 90% случаев. Также стоит упомянуть такие энтеробактерии, как клебсиеллы, протей, различные грамположительные кокки, грамотрицательные подвижные микроорганизмы и т. д. При частых рецидивах и осложнениях обнаруживается ряд возбудителей. Возникновение воспалительного процесса бывает сопряжено с инфекциями, вызванными хламидиями, микоплазмами, уреаплазмами. Одновременно может наблюдаться патология слизистой влагалища и вульвы, крайней плоти и головки полового члена. Факторами, определяющими возникновение бактериальной инфекции, могут выступать:
Обрезание крайней плоти значительно снижает риск инфицирования мочевых путей. Когда малыш еще растет в утробе, выделительная функция лежит на плаценте. Но немного мочи все же образуется в почечной лоханке. Так что ее расширение можно обнаружить еще до рождения с помощью ультразвукового исследования. Обычно лоханки нормализуются к полутора годам. Избыток щавелевой и аскорбиновой кислоты в рационе малыша может привести к обменным нарушениям. При этом в моче увеличивается содержание солей, с растворением которых почки не справляются. В этом случае необходима низкосолевая диета и обильное питье. Иногда эти нарушения обусловлены наследственностью и с питанием связаны в меньшей мере. Так как контроль со стороны нервной системы у детей еще в процессе формирования, они могут сталкиваться с ночным и дневным рефлекторным мочеиспусканием без позывов, неспособностью успеть добежать до уборной. Надо регулярно напоминать малышу о необходимости пописать, чтобы мочевой пузырь не перенапрягался. Классификация ИМВП
Заболевание может поражать верхние органы мочевыделительных путей: почки (пиелонефрит), мочеточники (уретерит), а также нижние: мочевой пузырь (цистит) и мочевыводящий канал (уретрит). Периодизация заболевания может быть первичная и повторная. Протекать оно может легко (умеренная температура, обезвоживание минимально, ребенок проходит лечение) или с осложнениями (скачок температуры, ребенка рвет, он сильно обезвожен). Повторный эпизод может оставаться на стадии неразрешившейся инфекции, переживания возбудителя в организме без активного его размножения и метаболизма либо повторного инфицирования после выздоровления. Симптомы могут проявляться ярко, но болезнь может развиваться и бессимптомно. Вызывают патологию вирусы, бактерии или грибки. Вариативность протекания инфекцииБывает, что болезнь у деток развивается бессимптомно. Анализ мочи выявляет наличие лейкоцитов бактериальной и небактериальной природы, обнаруживаются бактерии при отсутствии проявлений недуга. Это может свидетельствовать о скрытом его протекании. Заболевание может проявляться болью при попытке помочиться, частым хождением в туалет, недержанием и неудержанием мочи, неприятными и болезненными ощущениями выше лобка. В моче могут обнаружиться лейкоциты и даже кровь. Проблемы с почками и пузырем могут вызывать у малыша лихорадочное состояние, интоксикацию. Боль поражает поясницу, бок, брюшину, есть прострелы в паховую зону и бедро изнутри. В моче и крови появляются лейкоциты, лейкоцитарная формула сдвигается влево, ускоряется время оседания эритроцитов. Картина патологииБолезнь может локализоваться в любом месте мочевых каналов, так что симптоматика крайне вариативная. Нужен комплексный подход. Рассматривая симптомы инфекции мочевыводящих путей у детей, упомянем наиболее распространенные и менее известные патологии. Пиелонефрит — это поражение микроорганизмами почки и ее чашечек и лоханок. Температура при этом — свыше 38 градусов, ребенка не заставишь кушать, у него отмечается упадок сил, боль в пояснице с одной стороны, дефицит мочи. У грудничков болезнь может вызвать дегидратацию и даже спровоцировать желтуху. В раннем детстве проблемы верхних отделов мочевой системы у деток можно спутать со спазмом привратной части желудка, нарушением пищеварения, напряжением мышц брюшной стенки и расстройством моторики кишечника, синдромом раздраженного кишечника и др.; у ребят постарше — с гриппоподобным синдромом. При цистите бактерии повреждают стенки мочевого пузыря. Клинической картиной является обычная или субфебрильная температура тела, нет признаков отравления, боль локализуется внизу живота, отдает в промежность. Малыш беспокойный, часто и понемногу писает, что вызывает боль, никак не может почувствовать полного освобождения пузыря, иногда описывается. У грудничков при цистите бывает мочеиспускание с задержкой, прерывистая струйка, капельки крови после акта. Уретрит поражает мочевыделительный канал, носит инфекционный, а также неинфекционный характер. Симптомами недуга можно назвать жжение при мочевыделении, зудящие ощущения в половом органе, кровь, гной или слизь из уретры. При этом температура в норме. Это больше мальчишеская проблема, нежели девчачья. Подростки также могут заболеть уретритом через ЗППП. При бессимптомной бактериурии в моче высеваются микробы при полном отсутствии симптомов заболевания. Чаще ею страдают девочки. Сопровождается мутностью мочи и ее неприятным запахом.
Нефролитиаз среди деток встречается довольно редко. Образование камней вызвано обменными нарушениями из-за несбалансированности диеты или нарушения оттока мочи при разных патологиях развития мочеполовой системы. Заболевание обнаруживает себя резким поясничным болевым синдромом с прострелами в нижнюю часть брюшины. Проявления у младенцев
Новорожденные детки и груднички могут болеть бессимптомно либо проявлять странности поведения, например, терять в весе, поносить, отрыгивать содержимое желудка. Инфекция мочевыводящих путей у грудничка, в силу незрелости тканей почек и сниженной работы иммунитета, почти никогда не поражает конкретный орган, а распространена по системе. Если вы заметили в состоянии малыша любое из упомянутых недомоганий, незамедлительно обратитесь к вашему педиатру. Постановка диагнозаДля успешного определения инфекции может потребоваться осмотр нескольких специалистов: детского уролога, нефролога и гинеколога. Сбор анамнеза и осмотр дополняются лабораторными и инструментальные способами диагностики. В анализе мочи должно насторожить содержание лейкоцитов, бактерий либо крови. Более информативным являются лабораторное обследования мочи, характеризующее состояние, функциональность почек и мочевыводящих путей. Способность почки скапливать и выводить мочу определяется пробой Зимницкого. В крови обращают внимание на аномально высокое содержание нейтрофилов, ускорение оседания эритроцитов, повышенный уровень стресс-белков. Выявление болезни у детей основывается на бак посеве мочи с определением источника и его устойчивости к антибактериальным медикаментам. Правильно делать его до терапии антибиотиками. Как правило, возбудитель инфекции у деток один. Иногда моча исследуется на хламидии, уреаплазмы, микоплазмы. Изучают сыворотку крови на наличие определенных антител или антигенов, применяют метод полимеразной цепной реакции. Сосуд для сбора выделений должен быть простерилизован. Малыша надо помыть, собрать мочу через секунду после того, как ребенок начал писать. При сложностях применяют катетер в больничных условиях. Диагноз оправдан при одновременном выявлении гноя в моче, жара и озноба, положительном посеве мочи. В обязательном порядке делают ультразвук почек, сосудистой системы, мочевого пузыря. Только при повторном инфицировании деткам от трех до пяти лет делают рентген мочеполового тракта в период ослабления симптомов. Почечную ткань изучают введением в организм специальных препаратов и получением изображений почек гамма-камерой, статическим либо динамическим способом. С помощью эндоскопа изучают внутренние органы мочевой системы. Из-за болезненности процедуры общее обезболивание обязательно. Активность выведения мочи из каналов определяется измерением скорости мочеиспускания. Также измеряют давление мочевого пузыря с помощью манометра для определения упругости и сократительной способности его мышечной стенки. Дифференциация заболевания
Важно исключить неверный диагноз и выявить заболевания, похожие на инфекцию мочеполовых органов. При воспалении вульвы и влагалища детей женского пола лихорадит, беспокоит зуд, состав мочи меняется. Мочевыделительный канал раздражает применение мыла, шампуня, порошка для стирки. Обычно помогает прекращение контакта с этими веществами. Заражение глистами вызывает зуд, изменения в моче. Его можно определить соскобом области заднего прохода. У подростков логично исключить беременность. Методы лечения заболеванияДостижения в лечении бактериальных заболеваний позволяют полностью уничтожить возбудителя и восстановить здоровье пациента. Эффективное лечение при инфекции в мочевыводящих путях у детей требует определенного режима для малыша. Детки младше двух лет проходят лечение в стенах медучреждения, где применяют капельницы для введения лекарств. При болях и лихорадке необходимо находиться в постели и применять НПВС, лекарства от приступов спастической боли. Важно подобрать щадящую и грамотную диету на время терапии. Лечение инфекции мочевыводящих путей у детей включает обязательную терапию антибактериальными медикаментами, в среднем две недели. До выявления возбудителя применяют антибиотики широкого спектра. Дозу высчитывает доктор, исходя из массы тела, роста и возраста маленького пациента. Если того требуют симптомы и общее состояние, к терапии добавляют:
Фитотерапия является бесполезной при борьбе с ИМВП. Перспективы и предотвращение рецидивовПоложительно на состояние мочеполовой системы младенцев сказывается кормление грудью хотя бы до семи месяцев. В прикорме должно быть достаточное количество овощей и клетчатки, а также жидкости, чтобы не было застоев и сложностей с дефекацией. Обращайте внимание на плач и капризы малютки в грудном возрасте. Детки с болезнями почек в анамнезе не должны переохлаждаться, переутомляться, им разрешена лечебная физкультура. Основополагающим условием здоровья является правильная гигиена, незамедлительное лечение всех источников воспаления в организме, исключение провоцирующих факторов. Обязательно учите деток правильному уходу за собой и поддержанию чистоты. Укрепляйте организм ребенка разумным закаливанием солнышком, свежим воздухом и водными процедурами. Следите за нормальным оттоком мочи. Дети из групп риска профилактически принимают противомикробные лекарства и природные антисептики. В период затихания либо отсутствия проявлений болезни детей прививают. Заболевания мочевыводящей системы склонны повторяться в 30 процентах случаев. Так что регулярные осмотры педиатра и нефролога обязательны. deteylechenie.ru |
г.Самара, ул. Димитрова 131 [email protected] |
 |