|
|
||||||||||
|
Лечение некроза мягких тканей. Виды некроза, формы патологии. Антибиотики при некрозе тканейЛечение и диагностика некроза – стадии и методы лечения некрозаПо своей природе рассматриваемое заболевание имеет достаточно серьезные последствия, так как результат некроза – гибель отдельных (иногда весьма обширных) участков ткани. Вследствие этого органы, системы больного не смогут в будущем функционировать полноценно. Нередко некроз является причиной смерти: патологические клетки разрастаются очень быстро, поэтому реагировать на первые симптомы недуга следует немедленно. Содержание статьи:Диагностика некроза – как определить форму и стадию заболевания?В своем развитии указанный недуг проходит 3 стадии: На данном этапе определенные изменения имеют место быть, но они обратимы.
Происходит омертвление пораженных клеток.
Патологические ткани распадаются. Для выявления некрозов, что носят поверхностный характер, особых проблем не возникает: доктор ознакамливается с жалобами пациента, проводит тестирование крови, берет образец жидкости из раневой поверхности. В некоторых случаях, если есть подозрение на газовую гангрену, может назначаться рентген пораженного участка (с целью подтверждения наличия газов). При некрозе внутренних органов процедура диагностирования более обширная, и может включать:
Эффективна на 2, 3 стадии болезни. На начальной стадии болезни, даже при наличии ярко-выраженных проявлений, недуг может не выявляться. При секвестре проблемы диагностирования на поздних стадиях могут заключаться в том, что указанная патология будет сочетаться с остеопорозом, что наделен сходной симптоматикой
Назначается в тех случаях, если предыдущий метод диагностики был неплодотворным. Для осуществления указанной процедуры пациенту вводят медицинский препарат, в состав которого входит радиоактивное вещество. Спустя несколько часов в организме пациента фиксируют зоны радиоактивности. Пораженный некрозом участок, ввиду отсутствия в нем циркуляции крови, будет представлен на снимке «холодным» пятном.
Используется на всех стадиях, при подозрениях на некроз костной ткани. На раннем этапе развития данной патологии диагност при проведении КТ должен обращать внимание на наличие кистозных полостей, заполненных жидкостью. Наличие подобных образований, при неплодотворности предыдущих методов исследования; жалобы пациента помогут определиться с диагнозом.
Эффективна на любых стадиях заболевания, безболезненна, безопасна для пациента. Посредством данного метода исследования возможно обнаружить даже незначительные погрешности, что связанны с нарушением циркуляции крови, на тканях внутренних органов. Методы лечения некрозаВ лечение любого вида некроза учитывается несколько важных моментов:
При некрозах, что локализируются на кожных покровах, медики проводят местные процедуры+общее лечение. Если у пациента диагностируют сухой некроз, с поверхностными поражениями, лечебные мероприятия будут включать: Процедуры, нацеленные на просушивание поврежденных тканей:
Процедуры, направленные на ликвидацию омертвевших клеток. В ходе данной манипуляции (некрэктомии) осуществляется резекция нефункционального участка. Цель общего лечения сухого некроза – устранение причины, что спровоцировала появления указанного недуга. С этой целью могут быть использованы медицинские препараты, оперативное лечение для восстановления циркуляции крови. При выявлении у пациента влажного некроза, с поверхностными поражениями, лечебные меры по устранению патологии будут включать: Процедуры местного характера.
Общее лечение.
Хирургические манипуляции. Используют в том случае, если предпринятые меры по устранению влажного некроза не дали результатов. Зачастую период ожидания результатов при общем/местном лечении влажного некроза составляет 2 дня. Если за указанный период никаких положительных преобразований не произошло, проводят операцию. Любые необоснованные промедления могут стоить пациенту жизни. Диагностирование у пациента некроза, что локализируется во внутренних органах, предусматривает проведение комплекса лечебных мероприятий:
Назначают для снятия болевых ощущений. Указанные медикаменты помогают мышцам расслабиться, что положительно влияет на восстановление кровотока. Популярные препараты данной категории – нимулид, пироксикам, кетопрофен, диклофенак.
Используют, как метод улучшения циркуляции крови, для ликвидации спазма мелких сосудов. Ограничения в плане приема таких лекарств касаются тех случаев, когда имел место быть инсульт, инфаркт миокарда. К перечню популярных сосудорасширяющих средств относят: трентал, теоникол.
К числу данных медикаментов относят те, что богаты витамином Д, кальцитонины.
Назначают в тех случаях, если имеет место быть некроз костной ткани. Препараты этой группы способствуют восстановлению хрящевой ткани, пить их нужно длительный период. Используют данные препараты на поздних стадиях болезни.
Благоприятный эффект при использовании таких пиявок достигается благодаря ферментам, которые они выпускают в организм больного вследствие присасывания. Посредством указанных ферментов тромбы, что служат главной причиной возникновения некроза, рассасываются, кровообращение восстанавливается. Не рекомендуется использовать более чем 2 курса такого лечения в год. Полезен в комплексе с иными методами лечения. Массаж не должен быть грубым, причинять боль, дискомфорт. Неправильный массаж может вызвать ухудшение состояния. Указанная лечебная процедура имеет некоторые противопоказания, которые обязательно следует учитывать.
В комплексе с иными лечебными мероприятиями помогают восстановить нормальную циркуляцию крови, сократить болевые ощущения, улучшить самочувствие. Идеально подходят при некрозе тазобедренного сустава. Если у пациента имеются жалобы на частые кровотечения, регулярную усталость, в истории его болезни есть информация о недавно перенесенном инфаркте миокарда, инсульте, лазеротерапия не может быть применена.
Результативна в тех случаях, когда рассматриваемое заболевание было вызвано ущемлением сустава. В иных случаях этот вид терапии не используют как средство лечения некроза.
При наличии некроза костной ткани, без данной лечебной процедуры невозможно добиться полноценного успеха: некроз костной ткани провоцирует атрофирование мышц. Комплекс упражнений для такой гимнастики должен быть одобрен доктором, — активные динамические упражнения при некрозах недопустимы.
Необходимо в тех случаях, когда консервативное лечение не дало положительных результатов. Если нехирургические процедуры проводятся пациентом регулярно, лечение было начато на ранних стадиях некроза, судить о качестве проведенных мероприятий возможно будет через несколько месяцев.Читайте также: Гангрена – причины заболевания, виды и методы лечения Как проходит операция при некрозе?Операционное лечение при некрозе показано не во всех случаях: здесь все будет зависеть от формы некроза, его стадии: Используется при влажном некрозе (влажной гангрене), что локализируется в районе конечностей, грудной клетки. Резекцию патологических тканей зачастую производят без использования анестезии. Глубина разреза должна достигать здоровых тканей, пока не начнется кровотечение. Показана при влажном некрозе, в рамках неомертвевших тканей. Сигналом для проведения указанной манипуляции является появление четкой границы, что отделяет здоровую ткань от патологической. После совершения некреэтомии следует проводить дерматопластику, или (если дефектная ткань не слишком велика в объеме) нужно наложить швы.
При ампутации конечности резекция осуществляется значительно выше видимого уровня поражения. Срок пребывания в больнице по завершению ампутации может варьироваться от 6 до 14 дней. В послеоперационный период пациент должен пропить курс антибиотиков, обезболивающих. Если осложнений после проведенной манипуляции нету, через 2 недели допустимо проводить протезирование. Ампутация при некрозах чревата следующими осложнениями:
При некрозах, что поражают костную ткань, могут применять несколько видов хирургических манипуляций: Эндопротезирование Предусматривает замену пораженного сустава на искусственный. Имплантат должен быть изготовлен из прочных материалов (титан, цирконий). Фиксация штыря осуществляется посредством цемента/клея. Эндопротезирование — распространенная операция при поражениях костной ткани среди пациентов после 50 лет. Рассматриваемая процедура – достаточно сложна в выполнении. Среди послеоперационных осложнений самыми популярными являются: инфицирование, непрочно зафиксированный протез (нуждается в повторной операции). Артродез Данная манипуляция заключается в резекции костей, что сочленяются друг с другом. После этого указанные кости соединяют, обеспечивая тем самым их сращивание в будущем. Указанная процедура чревата негативными последствиями в плане трудоспособности прооперированного: проблематично подниматься/опускаться по лестнице, сидеть. www.operabelno.ru Лечение некроза кожи мягких тканейПроблемы и возможности восстановительного лечения больных с некрозом мягких тканей и костей конечностей Причиной возникновения некроза тканей является нарушение питания определенного участка тканей вследствие травмы или ее гнилостного воспаления, а чаще совместное влияние того и другого. Происходит это из-за воздействия на клетки механической силы (разрывы, сдавления), а также вследствие развивающейся инфекции и высоких или низких температур. Некротизироваться могут любые ткани и органы. На быстроту и степень распространения омертвения оказывает влияние продолжающееся механическое воздействие, присоединение инфекции, а также особенности анатомо-физиологического строения поврежденного органа. Для начала проявления развития некроза характерны сильные боли, кожа становится бледной и холодной и приобретает мраморный вид. Возникает онемение и теряется чувствительность, нарушается функция, хотя ее проявления возможны некоторое время после констатации некроза. Омертвение начинается с нижних отделов и постепенно распространяется до уровня нарушения питания, а затем на границе мертвых и живых тканей определяется линия, называемая «демаркационной». Наличие демаркации свидетельствует о возможности производства операции – удалении некротизированной части по этой линии или выше ее. Данное, отработанное издавна правило по тактике среди хирургов является единственно правильным, отвечающим сегодняшним представлениям. Лечебные мероприятия направлены на поддержание общего состояния с использованием активной инфузионной терапии (крови, кровезаменителей, антибиотиков, витаминов и др). Местное лечение заключается в удалении некроза в пределах здоровых тканей, а объем оперативного вмешательства зависит от вида гангрены, которая бывает сухой и влажной. Сухая протекает благоприятно, и оперативное вмешательство показано при формировании демаркационной линии. При влажной гангрене, когда резко выражены общие проявления, сопровождающиеся тяжелой интоксикацией, проводится немедленная ампутация конечности в пределах здоровых тканей, то есть выше уровня границы некроза. Известно, что более дифференцированные ткани поражаются гораздо раньше. Поэтому при некрозе мышц и кожи сухожилия и кости оказываются в относительно не пораженном состоянии. При оперативном вмешательстве необходимо учитывать данное явление и не удалять некротизированные участки на всю глубину, а иссекать только пораженные (костную ткань не иссекать независимо от состояния жизнеспособности) с замещением полноценным питающимся кожно-подкожным лоскутом на ножке. Гнойные осложнения ликвидировать путем регионарной инфузии антибиотиков. При выявлении непораженных костей и сухожилий они закрываются пластическим материалом по одному из существующих методов. В таких случаях удается сохранить сегмент конечности и предотвратить инвалидность пострадавшего. Таких больных было 11. Все они оперированы по принятой нами методике, которая заключалась в катетеризации магистрального сосуда, удалении некротизированных мягких тканей с замещением мягкотканного дефекта лоскутом на питающей ножке. У 5-ти из них было повреждение голени, у двух–стопы, у одного–предплечья, а у трех некроз кисти. У всех больных очень тяжелое повреждение с поражением мягких тканей и кости, у 2-х больных с закрытым переломом голени в результате неправильного лечения (наложена циркулярная гипсовая повязка) наступил некроз голени, потребовавший некрэктомии сегмента. У одного больного, поступившего через 3-е суток от момента повреждения предплечья, были признаки некроза сегмента на уровне перелома. У другого больного некроз пяточной кости и таранной кости, которые в процессе лечения были удалены. У трех больных–открытый перелом нижней трети костей голени с острым гнойным осложнением и некрозом большеберцовой кости в пределах 10–15 см. У одной больной, кисть которой попала под пресс, развился некроз мягких тканей кисти и другие повреждения. Все больные требовали нестандартного подхода в восстановительном лечении. Поскольку степень повреждения и пораженности рассматриваемых больных очень разнообразна, а систематизация затруднительна, в качестве иллюстрации приведем несколько различных видов поражений. Примером может быть больная Б. 26 лет. Во время работы на прессе правая кисть попала под него. Пациентка доставлена в хирургическое отделение районной больницы. Следовало учесть механизм образования вокруг кисти раны, вызванной от сдавления прессом и возникшей по краю его воздействия. Можно было предположить, что мягкие ткани так поражены, что рассчитывать на их восстановление после воздействия двухтонного пресса нельзя. Образовавшаяся рана на уровне лучезапястного сустава с тыльной поверхности и по верхней борозде с ладонной стороны ушита наглухо, наложена гипсовая шина. В течение нескольких дней четко обозначались явления некроза поврежденного участка кисти и признаки тяжелой интоксикации. Поступила в областную больницу из ЦРБ, где была предложена ампутация кисти и формирование культи, в тяжелом состоянии. Правая кисть на тыле от уровня лучезапястного сустава, на ладонной поверхности от верхней ладонной борозды – некротизирована. В обозначенной области кожа черного цвета, местами твердая, все виды чувствительности отсутствуют, из-под струпа и из раны обильное гнойное отделяемое. При рассечении струпа кровотечения нет, а выделяется обильный зловонный гной. Функция кисти полностью нарушена. Рентгенография – костных изменений нет, посев детрита на флору и чувствительность к антибиотикам. Диагноз: тяжелая травма с размозжением и некрозом части кисти и 2, 3, 4, 5-го пальцев правой кисти. Оперирована. Катетеризована плечевая артерия через a.Collateralis ulnaris superior и начата инфузия пенициллина 20 млн. ЕД. в составе инфузата. Через сутки, довольно свободно, в виде «перчатки» удалены некротизированные мягкие ткани кисти и пальцев. Иссечены некротизированные, уже потемневшие концы дистальных фаланг (рис. 1). Сухожилия глубоких сгибателей и разгибателей сшиты над торцом обработанных фаланг. После иссечения некротических тканей и туалета раны кисти, в области грудной клетки и живота выкроен кожно-подкожно-фасциальный лоскут по размерам дефекта кисти и пальцев, которые помещены в этот лоскут (рис. 2). Через четыре недели от момента операции питающая ножка пересаженного лоскута отсечена. Кисть после отсечения питающей ножки После заживления ран больная выписана домой. Инфузия антибиотиков в артерию продолжалась в течение 40 суток с перерывами между оперативными вмешательствами в течение двух недель. Через два месяца от момента заживления ран сформирован второй палец, а по заживлении ран больная выписана и приступила к работе (рис. 4, 5). Таким образом, предпринятая нами тактика с использованием пластических приемов под прикрытием длительного регионарного введения антибиотиков дала возможность сохранить в определенной степени функцию кисти и, самое главное, предотвратить инвалидность еще молодой женщины. У всех больных произошло приживление лоскута, у некоторых с явлениями краевого некроза, с последующим заживлением ран самостоятельно, или с добавлением расщепленного кожного лоскута. Сложной подгруппой больных с тканевыми некрозами были больные с некрозом более глубоко расположенной костной ткани. Полученный предыдущий опыт лечения больных с мягкотканным некрозом позволил пересмотреть отношение к отчленению некротизированной части конечности, то есть не проводить ее ампутации. Из практической хирургии и научных исследований известно (М. В. Волков, В. А. Бизер, 1969; С. С. Ткаченко, 1970; М. В. Волков, 1974; Т. П. Виноградова, Г. И. Лаврищева, 1974; И. В. Шумада и др. 1985), что пересаженные консервированные костные аллотрансплантаты, поначалу выполняющие фиксирующую роль, затем превращаются в нормальную кость, а впоследствии осуществляют стабилизирующую и функционально-опорную роль. Процесс восстановления кости до нормального функционального состояния в зависимости от свойств трансплантата не одинаков. В частности, Т. П. Виноградова, Г. И. Лаврищева (1974) в своей фундаментальной работе четко дифференцировали активность регенерации в зависимости от характеристик трансплантата. Наиболее активным в регенерации и эффективным в лечении больных с костными дефектами является аутотрансплантат, на втором месте замороженный аллотрансплатат, а затем уже лиофилизированный. Данные представления вынудили нас задуматься о целесообразности использования аутотрансплантата в качестве пластического материала, причем источником его сделать неотторгнувшийся некротизированный фрагмент при тяжелых открытых переломах длинных костей конечностей. Такой способ был использован при лечении 11 больных с тяжелыми повреждениями конечностей с гнойными осложнениями и некрозом мягких тканей и костей. Подана заявка на изобретение и получен патент на «СПОСОБ ЛЕЧЕНИЯ ОТКРЫТЫХ ИНФИЦИРОВАННЫХ ПЕРЕЛОМОВ С НЕКРОЗОМ МЯГКИХ ТКАНЕЙ И КОСТЕЙ» № 2002455, 1995 г. изобретения. При поступлении больного обследуют. Проводят клинические, лабораторные, бактериологические, функциональные, рентгенологические и другие виды исследования. Катетеризируют магистральную артерию и налаживают введение антибиотиков в составе инфузата. По ликвидации воспалительных явлений некротические мягкотканные образования иссекают. Обеспечивают фиксацию с помощью авторских фиксаторов (внеочаговых–компрессионно-дистракционного или стержневого аппаратов) или иммобилизации с помощью гипсовой повязки. Костные отломки обрабатывают для создания контактности–при поперечном переломе в торцовой части, а при косых переломах–по его форме, но с обеспечением максимального контакта костных фрагментов с фиксацией названными фиксаторами. Имеющийся мягкотканный дефект замещают лоскутом на питающей ножке, для нижней конечности–с противоположной ноги, а для верхней конечности–с грудобрюшной области. По приживлении лоскута, через 30 суток от момента замещения дефекта, питающую ножку лоскута отсекают. Гипсовую иммобилизацию или фиксацию компрессионно-дистракционным аппаратом осуществляют до полной консолидации. Иллюстрацией применения способа может служить больной К. 35 лет. Поступил через три недели после открытого оскольчатого перелома обеих костей правой голени в средней трети, со смещением отломков. Лечился в районной больнице. Развился остеомиелит правой голени с некрозом тканей и дефектом их 6x8 см с некрозом концов отломков большеберцовой кости и спицевой остеомиелит пяточной кости в результате проводимого скелетного вытяжения. Явления общей воспалительной реакции. Рентгенография показала спиральный оскольчатый перелом обеих костей голени со смещением отломков. Оперирован. Катетеризирована бедренная артерия через возвращающую подвздошную артерию. Введено 10 млн. ЕД. пенициллина. Некрэктомия мягких тканей. Иссечены заостренные нежизнеспособные концы проксимального и дистального отломков около 1 см для создания опороспособной конгруэнтности. На опиле кости с обеих сторон кровоточивости нет, кость белого цвета. Фрагменты взяты на исследование. Концы отломков большеберцовой кости лишены надкостницы около 5 см сверху и снизу, отломки бледно-сероватого цвета. Костные отломки сопоставлены конец в конец и фиксированы с помощью аппарата Илизарова. Инфузия антибиотиков в течение недели, а затем пластика мягкотканного дефекта с укрытием обнаженных фрагментов большеберцовой кости кожно-подкожно-фасциально-мышечным лоскутом, выкроенным с противоположной голени. Пересаженный лоскут прижился, питающая ножка по прошествии 32 суток отсечена. Аппарат Илизарова снят через 2 месяца. Наложена циркулярная гипсовая повязка. Рентгенография через четыре месяца от момента начала лечения показала, что отломки срослись. Разрешена нагрузка на ногу. Морфологическое исследование костной ткани, взятой при иссечении отломков. Морфологическая картина состояния жизнеспособности костной ткани. Изучено 16 препаратов, взятых у больных с открытым осложненным переломом длинных костей с некрозом мягких тканей и прилежащей кости. Взяты фрагменты проксимального и дистального отломков сломанной кости. Фиксированы в 12 % растворе нейтрального формалина. После декальцинации в 5 % растворе азотной кислоты и заключения в целлоидин сделаны срезы, которые окрашивались гематоксилином и по Ван-Гизону. Костная ткань лишена остеоцитов, местами гомогенного строения, линии склеивания не контурируются. Тинкториальные свойства резко нарушены. Зоны базофилии чередуются с участками оксифильной окраски. В некоторых местах видны очаги полного некроза костной ткани (тающая кость). Процесс остеогенеза не выражен. Между участками некротизированной кости в некоторых препаратах видно формирование рубцовой ткани, в которой прослеживаются лимфоидные инфильтраты с наличием плазмоцитов. В связи с нестандартностью тактического и хирургического решений остановимся подробнее на обсуждении больных данной группы. Двое больных поступили с явно выраженным некрозом голени, и некрозом предплечья – один. Сомнений в действиях не вызывали, в планах было сохранить коленный сустав при повреждении голени и локтевой сустав при повреждении предплечья, что довольно успешно удалось. У остальных больных удалось не только сохранить пораженный сегмент, но и восстановить анатомическое и функциональное состояние поврежденной конечности. У всех оперированных предложенным способом больных наступила консолидация костных отломков и восстановление функции ноги или руки, в зависимости от исходного повреждения конечности. Самое главное, что некротизированная кость не иссекалась. Она сыграла роль аутотрансплантата. Таким образом, в несколько раз сократились сроки лечения больных в сравнении с традиционными способами лечения, даже с признанным самым прогрессивным в наше время способом билокального остеосинтеза, при всех возможностях которого для коррекции длины сегмента конечности требуется не менее двух лет при дефекте кости в 10 см. При желании шире ознакомиться с травматолого-ортопедическими проблемами и возможностью их решения, можете заказать книги, отражающие наш опыт. Лечение лилигрицыsyrauc847.livejournal.com Некрозы, свищи, трофические язвыТрофическая язва – это длительно незаживающий дефект покровных тканей на патологической основе (с возможным вовлечением глубжележащих тканей). Причины развития трофических язв: 1) Нарушения артериального притока:
2) Нарушения венозного оттока:
3) Нарушения лимфооттока:
4) Заболевания нервной системы:
5) Специфическая инфекция:
6) Распадающиеся опухоли (например, язвенная форма рака и др.) 7) Травматические поражения:
8) Системные заболевания:
9) Нарушения обменных процессов:
10) Прочие причины: паразитарные и другие язвы.
Клиника Язвенный процесс характеризуется одновременным наличием в очаге процессов некроза и регенерации тканей. Кожные язвы отличаются большим полиморфизмом, в меньшей степени осложнены вторичной инфекцией и не подвергаются действию ферментов. Язвы слизистых оболочек находятся под непрерывным воздействием ферментов и различной микрофлоры, что создает условия к медленному их заживлению. При осмотре язвы обращают внимание на: 1). Форму язвы: круглые, овальные, звездчатые. 2). Локализацию: кожи или слизистых оболочек, на какой части тела. 3). Размеры (в сантиметрах). 4). Глубину: поверхностные, глубокие, кратерообразные. 5). Края язвы: истонченные, ровные, неровные, подрытые, утолщенные, омозолелые (каллезные). 6). Характер отделяемого: серозное, гнойное, геморрагическое и т.д. 7). Выраженность некротических процессов. 8). Наличие грануляций и эпителизации. Клиника язв зависит от заболевания, приведшего к образованию язвы:
Дифференциальный диагноз проводят с ранами, т.к. при них также присутствует дефект покровных тканей. Однако раны заживают не более, чем за 2 месяца. Если этого не произошло, то регенерация резко замедляется и процесс принято называть трофической язвой.
Кроме этого, длительно существующие язвы с омозолелыми краями (каллезные язвы) склонны к малигнизации, поэтому рекомендуется взять биопсию нескольких кусочков ткани и отправить на гистологическое исследование. Лечение трофических язв должно быть комплексным и состоять из общих и местных мероприятий. 1). Общее лечение: - направлено на устранение причин, приведших к возникновению и развитию трофической язвы. Если не устранить первопричину причину, то язвы могут образоваться на том же месте уже через 1-2 месяца. Так как причины различны, то единой схемы лечения трофических язв не существует. Однако всегда применяются:
2). Местное лечение состоит из 2 этапов:
Оперативное лечение применяется при неэффективности попыток закрыть дефект консервативным путем, и включает в себя два момента:
Свищи Свищ - это патологический ход в тканях, соединяющий орган, естественную или патологическую полость с внешней средой или органы (полости) между собой. Классификация 1). По происхождению:
- Вызванные воспалительным процессом (свищи при остеомиелите, парапроктите, туберкулезе и т.д.). При инфицировании инородных тел (лигатур) возникают так называемые лигатурные свищи. - Вызванные травмой. - Вызванные распадом опухоли (например, при язвенной форме рака). - Созданные оперативным путем (искусственные свищи) – стомы или межорганные анастомозы. 2). По отношению к внешней среде:
3). По выстилке свищевого хода выделяют:
4). По характеру отделяемого:
5). По органам и полостям, которые приобретенный свищ соединяет:
6). Искусственные свищи делят на:
7). В зависимости от причин, заставивших наложить искусственный свищ, выделяют:
8). По сложности: простые и сложные (4 степени сложности строения),
Клиника Клиническая картина и отделяемое зависит от вида свища. 1). Наружное отверстие обычно не превышает нескольких сантиметров. 2). Отделяемое бывает различным – гной, кал, моча, слизь, желчь и т.д. 3). Состояние окружающих тканей зависит от вида отделяемого:
4). Нарушение общего состояния: при гнойных свищах наблюдается повышение температуры и симптомы интоксикации, усиливающаяся при затруднении оттока гноя. Возможно также вторичное инфицирование через свищ. 5). Нарушения функции внутренних органов – например, при гастростоме и илеостоме развивается нарушение водно-солевого и белкового баланса (из-за потери пищеварительных соков). К выраженным нарушениям функции органов приводит затекание в их полость секрета, не свойственного данному органу (например: затекание пищи в бронх, или попадение калав мочевой пузырь). 6). Динамика течения: гранулирующие свищи могут зажить самостоятельно, если прекратится отток отделяемого по ним. Для закрытия эпителизированных и губовидных свищей необходима операция. 7). Дополнительные методы диагностики свищей:
Однако, несмотря на это, иногда диагноз свищей (особенно внутренних) ставится только во время операции. Лечение Если свищ сочетается с признаками воспаления, проводят общее лечение: 1). Антибиотикотерапия. 2). Детоксикационная терапия – при наличии интоксикации. 3). Общеукрепляющие средства – витамины, метилурацил, ретаболил. Местное лечение зависит от вида свища:
Уход на искусственными (губовидными) свищами:
Кожу вокруг свищей полых органов, для профилактики ее раздражения, необходимо ежедневно обрабатывать пастой Лассара, силиконовыми пастами, полимеризующей пленкой или индифферентной мазью.
Некрозы Некроз – это гибель тканей, органов или их частей в живом организме. Некроз – это процесс патологический, его следует отличать от физиологического обновления клеток организма. Гангрена – это особый вид некроза, для которого характерны определенные признаки:
Этиология некрозов По этиологии все некозы можно разделить на 2 группы: 1). Прямые некрозы – возникают в месте воздействия внешнего фактора (механического, термического, химического и т.д.). 2). Непрямые некрозы (циркуляторные) – возникают в связи с нарушением питания клеток в живом организме. Для их возникновения не обязательно воздействие внешнего фактора на какую-то определенную область тела. Причины циркуляторных некрозов:
Все некрозы можно разделить на сухие и влажные: Сухие некрозы формируется при хроническом нарушении кровоснабжения ограниченного участка тканей. Обычно это больные со слаборазвитой подкожной клетчаткой. Некроз развивается по типу коагуляционного. Влажные некрозы образуются при остром нарушении кровоснабжения большого объема тканей (тромбоз магистрального сосуда). Обычно это больные с хорошо развитой подкожной клетчаткой, страдающие сопутствующими заболеваниями и снижением иммунитета. Важным фактором является присоединение инфекции. Некроз развивается по типу колликвационного, он более глубокий, чем коагуляционный. Клиника Клиника сухого и влажного некрозов сильно отличается:
Сухой некроз может перейти во влажный и наоборот. Лечение сухих некрозов (гангрены) направлено на уменьшение зоны некротизированных тканей и максимальное сохранение органа. 1). Общее лечение:
2). Местное лечение:
Лечение влажных некрозов (гангрены) 1). Общее лечение:
2). Местное лечение: На ранних стадиях, при отсутствии непосредственной угрозы жизни, делается попытка перевести влажный некроз в сухой. Для этого на каждой перевязке рану промывают перекисью водорода, вскрывают и дренируют гнойные затеки, производят некрэктомию и накладывают повязки с антисептиками (хлоргексидин диоксидин, мирамистин) и протеолитическими ферментами (трипсин). Можно применять “прижигающие” антисептики (перманганат калия). Использовать мази в этом периоде большинство хирургов не рекомендуют. При удачном эффекте (что случается довольно редко) осуществляют лечение сухого некроза. Если на фоне местного и общего лечения в течение 1-2 дней не спадает отек, не стихает воспаление, процесс распространяется дальше, интоксикация сохраняется или прогрессирует, это является показанием к экстренной операции для спасения жизни. Операция заключается в удалении некротизированных тканей или органов в пределах заведомо здоровых тканей. Ампутации выполняются, отступя некоторое расстояние от зоны некроза. Более точно уровень ампутации можно выбрать, основываясь на данных функциональных проб и инструментальных методов исследования: допплерографии, реовазографии, термографии, ангиосцинтиграфии, полярографии и т.д.
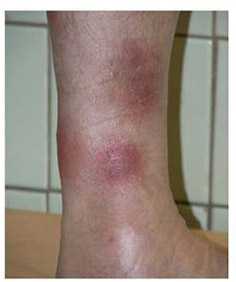
Пролежни Пролежень – это некроз мягких тканей, который развивается при сдавлении их в результате расстройства кровообращения. При этом мягкие ткани сдавливаются между костными выступами тела и кроватью (экзогенные пролежни). Пролежни чаще образуются у ослабленных больных (сепсис, рак, хронические истощающие заболевания), которые длительно лежат в постели без движения. Иногда пролежни возникают даже из-за незначительного сдавления в результате тяжелых нейротрофических изменений тканей (эндогенные пролежни). Наиболее частая локализация пролежней: на лопатках, крестце, затылке, пятках, большом вертеле, локтях. Иногда пролежни образуются и во внутренних органах (желчном пузыре, кишечнике, трахее) в результате давления на их стенку (камни, дренажи и т.д.). Иногда пролежни образуются от сдавления тканей гипсовой повязкой, транспортной шиной или жгутом. Предрасполагают к развитию пролежней следующие факторы:
Клиника 1). Первыми признаками развития пролежня являются симптомы местного нарушения кровообращения: бледность кожи, а затем – цианоз. 2). Затем появляется отечность кожи, отслойка эпидермиса и образование мелких или крупных пузырей, наполненных геморрагическим содержимым. 3). Вскоре пузырьки лопаются, оставляя после себя язвенные поверхности красного или фиолетового цвета. 4). На месте язв развивается некроз, который распространяется на всю глубину тканей (иногда доходя до кости), а также в ширину. Размер некроза иногда достигает десяти сантиметров. Некроз может быть сухим (при отсутствии инфекции) или влажным (при присоединении инфекции). Срок развития пролежней может колебаться от 1 до нескольких суток. Лечение 1). Общее лечение направлено на ликвидацию предрасполагающих факторов (лечение сепсиса, нормализация кровообращения и иннервации в очаге, витаминотерапия и т.д.). 2). Местное лечение заключается в этапных некрэктомиях, которые производят как оперативным путем, так и химическим (протеолитические ферменты). После удаления всех некротизированных тканей и очищения раневой поверхности рану обрабатывают мазями, ускоряющими регенерацию и эпителизацию (соркосерил, актовегин). Профилактика 1). Правильный уход за больным:
2). Дренажи следует удалять вовремя. 3). При лечении переломов гипсовой повязкой необходимо постоянное наблюдение за больным – при появлении болей повязку следует снять. 4). При необходимости длительной ИВЛ проводят ее не через интубационную трубку, а накладывают трахеостому. dendrit.ru Причины и симптомы некроза кожи и мягких тканей, как лечить омертвение тканей
Содержание материала ПричиныПочему же в живом организме начинают отмирать целые участки и каковы предпосылки для развития подобных процессов? Если говорить общими словами, гангрена начинается в тех местах, где нарушено кровообращение. Существуют следующие причины появления некроза:
Отмирание отдельных участков может появиться в результате развития определённых болезней. Например, причиной появления этой патологии нередко является сахарный диабет. Кроме того, возникновение гангрены может быть обусловлено повреждениями крупных нервов или спинного мозга. Виды заболеванияВ зависимости от механизма появления патология классифицируется по следующим типам:
Также специалисты различают ещё два вида некроза. Колликвационный (влажный) некрозНаряду с омертвлением участков наблюдается их отёк. Также рекомендуем прочитать: Коагуляционный (сухой) некрозОмертвение тканей сопровождается их полным обезвоживанием. Болезнь чаще всего развивается на участках, богатых белками, но обеднённых жидкостями. Например, патология может поражать клетки печени, селезёнки или надпочечников, где чаще всего отмечается неполноценное кровообращение и дефицит кислорода. Разновидности коагуляционного некроза Существуют следующие разновидности сухого некроза:
СимптомыЗаболевание может сопровождаться следующими симптомами:
Этапы заболеванияТечение заболевания проходит в несколько этапов, из которых выделяются следующие:
ДиагностикаК сожалению, на начальном этапе некроз выявить почти невозможно. Рентгеновское исследование может показать наличие патологии лишь на 2−3 стадии развития патологии. На сегодняшний день только аппараты компьютерной и магнито-резонансной томографии позволяют выявить начавшиеся изменения в тканях, что позволяет вовремя приступить к решению проблемы. Последствия заболеванияЕсли не провести адекватного и своевременного лечения, последствия некроза могут быть следующими:
Лечение некроза кожи мягких тканейЛечение патологии определяется такими факторами, как причины развития заболевания, его вид, степень поражения тканей. Очень важно выявить болезнь на начальных этапах и как можно скорее начинать лечение, в противном случае могут возникнуть серьёзные осложнения вплоть до летального исхода. ПролежниПролежни возникают по причине некачественного ухода за больным. В таких случаях необходимо провести следующие мероприятия:
Сухой некрозЛечение проводится в два этапа.
На следующем этапе проводится иссечение атрофированных тканей. Прежде чем начать лечение некроза необходимо избавиться от причины, его вызвавшей, затем провести мероприятия, направленные на восстановление кровообращения в поражённых областях. Кроме того, больному назначается антибактериальная терапия с целью избежания заражения мягких тканей бактериальной инфекцией, способной привести к летальному исходу. Влажный некрозЛечение влажного некроза мягких тканей или кожи определяется степенью поражения больных участков. На начальных этапах специалисты стараются перевести влажный некроз в сухую форму. Если их действия не принесли желаемых результатов, принимается решение об оперативном вмешательстве. Местное лечение влажного некроза Для этого проводятся следующие действия:
Общее лечение влажных некрозовВлажный некроз кожи после операции либо в других случаях лечат при помощи следующих методов:
Оперативное вмешательствоВ случае отсутствия эффекта от проведённой медикаментозной терапии назначается операция. В такой ситуации это единственный шанс спасти жизнь больному. Хирургическое лечение включает в себя следующие этапы:
Народные средстваНекроз — довольно серьёзное заболевание, поэтому при малейших подозрениях необходимо срочно обратиться к доктору. При отсутствии такой возможности можно попробовать оказать больному доврачебную помощь, воспользовавшись средствами народной медицины. Но при первой же возможности пациента необходимо доставить в стационар! С пролежнями можно бороться следующими способами:
Некроз мягких тканей, чем бы он ни был вызван, является довольно серьёзным и опасным заболеванием, которое при отсутствии грамотного лечения может закончиться смертью больного. Поэтому не стоит надеяться, что всё пройдёт само собой, как насморк, или вы сможете избавиться от некроза самостоятельно. Первые же признаки патологии должны послужить сигналом для обращения к специалисту, в противном случае последствия могут быть весьма печальными. sobaki.guru Некроз нижних конечностей: причины, диагностика и лечениеНекроз нижних конечностей – это разрушение и омертвление тканей стопы, голени или бедра. Он наступает в результате влияния различных патологических процессов, нарушающих полноценную работу организма в целом. Состояние принято называть гангреной. Причины и симптомы некроза нижних конечностейНекроз ноги не развивается самостоятельно. Причинами патологического процесса выступают:
Различают 3 вида заболевания, характеризующиеся определенной симптоматикой. Сухая гангрена (асептический некроз) развивается в результате отсутствия кровоснабжения. Сухой некроз пальца наблюдается у людей, страдающих сахарным диабетом. Конечность заметно бледнеет, становится холодной, исчезает чувствительность. Отмечается болезненность. Происходит так называемая мумификация. Некроз провоцирует «самоампутацию» пальца ноги. Состояние протекает без присоединения болезнетворных микроорганизмов. Если бактерии присоединяются, вероятен переход из сухого в мокнущий. Влажный — характеризуется сильным воспалительным процессом. Развивается при наличии инфекционного возбудителя. Место повреждения темнеет. Мертвые ткани распространяются на здоровые участки. Наблюдается отек, гнойные выделения. От некрозирующей ноги исходит неприятный запах разлагающейся плоти. Газовая гангрена характеризуется масштабным поражением тканей. Кожа приобретает темный (серый или черный) оттенок. Из очага выделяется темная жидкость с запахом разложения и газа – результата жизненных отходов бактерий. Стадии и особенности локализацииМеждународная классификация заболеваний (МКБ 10) рассматривает состояние под кодом R02. Некрозы нижних конечностей различают по месту локализации, стадии течения процесса. Выделяют 4 стадии гангрены.
Разложение тканей может затронуть всю конечность. Болезнь развивается в тазобедренной области, у коленей, на голенях, а в области стоп — по причине выраженной нагрузки. У больных диабетом, подагрой, почечной или печеночной недостаточностью наблюдается некроз в области стопы — частые повреждения пальцев, верхнего свода и пятки. Ношение тесной обуви способствует развитию процесса. Если некротический очаг возникает на одном пальце, гангрена распространится и на другие. Главной проблематичностью разложения стопы является частичное или полное ограничение движения. Пациент не может носить обуви, раздражение вызывает острую боль. При тяжелом состоянии, во избежание токсического отравления организма, распространения омертвения, необходимо ампутировать больной участок вмести с небольшой здоровой областью. Методы леченияСуществуют разнообразные методы лечения. Иногда больному проводят монотерапию. Пациенту необходимо комплексное лечение. Существует несколько типов терапии заболевания. МедикаментозныйЛечение медикаментами подразумевает принятие антибиотиков для устранения бактериального влияния на организм человека. Проводится очистка раневой поверхности и нанесение на нее стерильных повязок. Следует мазать раны антисептиками. Актуально использование лекарств для расширения сосудов, прием противовоспалительных средств и препаратов для устранения симптомов интоксикации. Для решения проблем используют обезболивающие, жаропонижающие лекарства. Хондропротекторы назначают, если некроз затронул костную ткань. Препараты помогают восстановить пораженную структуру кости, укрепить ее и убрать воспалительные процессы. ХирургическийХирургическое вмешательство является необходимостью при возникновении некроза. При минимальных повреждениях проводят чистку пораженного участка. Извлекают некротирующие ткани, захватывая здоровые. Манипуляция необходима для предотвращения разрастания гангрены, а в случае бактериального инфицирования – для предупреждения распространения возбудителя. Ампутация показана пациентам, которым диагностировали влажную или газовую гангрену с динамическим прогрессом. Или присутствует сухой некроз, вылечить который консервативным способом невозможно. Человеку отрезают конечность в месте разложения, затрагивая здоровые ткани, по аналогичному принципу с малоинвазивными операциями. В домашних условияхВ домашних условиях человек можно лечить гангрену, используя антисептики, обезболивающие препараты и мази с антибиотиками из аптеки. Народные целители предлагают лечить гангрену в домашних условиях при помощи подсолнечного нерафинированного масла и хлорки. Ингредиенты необходимо смешать в пропорциях 10 грамм хлорки на 200 грамм масла, вскипятить. После остывания, лечебное средство наносить на пораженный участок ежедневно, до полного исчезновения мертвых тканей. Врачи неодобрительно относятся к народному лечению некрозов. Прогноз жизни и возможные осложненияНекроз тканей ног – опасное состояние, которое может значительно осложнить качество жизни или привести к летальному исходу. При своевременно оказанной помощи с учетом ампутации конечностей, жизнь пациента сохраняется. Но человек вынужден жить с инвалидностью. Если необходимая помощь отсутствовала или была оказана не в полной мере, возрастает риск столкновения с вероятными осложнениями:
При своевременном лечении риск осложнений значительно уменьшается. Учитывайте необходимость срочного обращения к врачу при появлении первых признаков заболевания. Некроз опасен для здоровья и жизни человека. Своевременная диагностика и лечение снизит вероятность развития осложнений, необратимых последствий. 2stupni.ru Лечение некроза мягких тканей. Виды некроза, формы патологии :: МС «Добробут»Виды, причины, симптомы и лечение некроза мягких тканейНекрозом называют патологическое состояние, для которого характерно прекращение жизнедеятельности клеток в мягких тканях под воздействием болезнетворных микроорганизмов. Такую патологию часто считают критической, требующей полноценного лечения в условиях стационара. Но прежде чем начинать лечение некроза мягких тканей, врачи проводят обследование пациента и выявляют конкретный вид заболевания и причину его развития. Классификация некрозовВыделяют две формы некроза:
Отдельно врачи рассматривают секвестр – это форма некроза, присущая костной ткани. Подобное может произойти при прогрессирующем остеомиелите (воспаление костных тканей). В этом случае любые симптомы гибели клеток будут отсутствовать до тех пор, пока не появится гнойный нарыв. После его прорыва формируется свищ с гнойными выделениями. При диагностике кроме форм выделяют и виды некроза:
Лечение некрозаРассматриваемое заболевание успешно поддается лечению, но только в том случае, если оно проводится в медицинском учреждении и при постоянном контроле со стороны врачей. Общие принципы терапии:
Консультацию по поводу того, как лечат некроз кишечника и каковы первые симптомы патологии, можно получить только у квалифицированного врача. А записаться на прием можно на нашем сайте Добробут.ком. www.dobrobut.com Некроз тканей - причины, симптомы, диагностика и лечениеНекроз – это необратимое омертвение тканей под воздействием различных внутренних или внешних факторов. Эта патология несет в себе огромную опасность для человека, так как она приводит к тяжелым последствиям и требует достаточно сложного лечения под наблюдением опытного специалиста. В этой статье вы узнаете ответ на вопрос: как развивается некроз и что это такое, а также получите важную информацию о симптомах, диагностике и причинах, которые могут провоцировать это тяжелое заболевание. ПричиныПопадание в организм токсических и химических веществ Некроз тканей может быть спровоцирован:
КлассификацияКолликвационный некроз Отмирание ткани имеет несколько классификационных типов. Между собой их отличает механизм появления и клинические проявления. По механизму возникновения виды некроза бывают:
По клинической картине некроз может быть:
СимптоматикаЗачастую омертвение костных тканей вызывает именно асептический некроз, то есть его вызывают причины неинфекционной этиологии. Его основной симптоматикой является отсутствие нарушение кровотока в кости. Некроз кости, можно обнаружить только в результате полного обследования пациента, включая рентгеновскую диагностику. Также при некротических поражениях ткани прочих типов, может измениться окраска эпидермиса. Сначала он будет бледнеть, потом появится легкий синеватый оттенок как при ушибе, а в итоге пораженный участок позеленеет или почернеет. Если асептический некроз коснулся нижних конечностей, а точнее костей, то больной может начать хромать, у него появиться судорожный синдром и могут открыться трофические изъязвления. Ну а если ткани начали отмирать в органах, то это приведет к тому, что постепенно начнет ухудшаться общее состояние пациента и будут нарушены те системы, за которые отвечает пораженный недугом орган. Колликвционные изменения представлены проявлением аутолизного процесса. То есть, ткани начинают разлагаться из-за того, что на них действуют токсины, выделяемые погибшими клетками. В итоге такой тип заболевания приводит к образованию капсул и кист, заполненных гнойным содержимым. В качестве примера этого процесса можно привести мозговой инсульт ишемического типа. К этому заболеванию предрасполагают диабетические проявления и онкологические недуги. Коагуляционные изменения возникают в тканях, а которых практически нет жидкостной составляющей, но много белковых соединений. Они представлены печенью и надпочечниками. При некрозе они уменьшаются в объемах и постепенно ссыхаются. Казеозные изменения сопутствуют сифилису и прочим недугам инфекционной этиологии, которые зачастую поражают внутренние органы до такой степени, что те начинают раскрашиваться и рассыпаться. Ценкеровские изменения касаются скелетного мышечного аппарата или бедренных мышечных тканей. Чаще всего патологические изменения вызываются патогенными микроорганизмами, вызывающими сыпной или брюшной тиф. Жировые некротические изменения происходят на уровне жировой клетчатки. Их могут вызвать травмы или воздействие ферментных составляющих из желез, в которых развивается воспалительный процесс в результате острого панкреатита. Гангренозные изменения могут поражать не только руки и ноги, но и органы. Обязательным условием их возникновения, является взаимосвязь недуга с внешней средой. Она может быть как прямой, так и косвенной. По этой причине гангрена может появиться только в тех органах, которые благодаря анатомическому строению получают доступ к воздуху. Омертвевшая плоть имеет черный оттенок из-за взаимодействия железа входящего в гемоглобин и сероводорода, поступающего извне. Гангренозные изменения, в свою очередь, подразделяются на несколько типов и могут быть представлены:
Некроз севестрового типа может быть вызван остеомиелитом. Он представляет омертвевшие тканевые фрагменты, находящиеся среди не пораженных. Некротическое поражение, возникшее вследствие инфаркта из-за нарушения циркуляции крови в тех или иных тканях. Этот недуг может поражать сердце и мозг. В отличие от других некротических типов, эта патология приводит к тому, что некротизированную ткань постепенно заменяет соединительная, образуя, таким образом, рубцы. ПрогнозПри своевременном лечении некротическая ткань заменяется здоровой костной или соединительной, образуя капсулу, которая ограничивает поражённый участок от здорового. Самыми опасными некротическими поражениями считаются изменения в жизненно важных органах, которые чаще всего приводят к смерти. Неблагоприятные прогнозы и при диагностировании гнойного расплавления некрозного очага, приводящего в большинстве случаев к заражению крови. ДиагностикаЕсли врач подозревает асептический некроз в костных тканях или другой его тип во внутренних органах, то он может назначить:
При помощи этих методик удается обнаружить точное место локализации пораженных участков и выявить, какие изменения произошли в тканевой или костной структуре, дабы поставить диагноз и узнать о форме и запущенности недуга. Асептический некроз или другие его разновидности, диагностированные на нижних конечностях, можно распознать без особых сложностей. О развитии поражения будут свидетельствовать не только жалобы пациента на этот недуг, но и изменения цвета, отсутствие чувствительности кожных покровов, болезненные ощущения в костях, а при сильных разрушениях костных тканей, патологию можно обнаружить даже при пальпации. ЛечениеПри некрозе тканей обязательно проходить лечение в стационаре иначе оно не принесет желаемых результатов. Чтобы подобрать правильную терапию врач должен определиться с причиной и своевременно принять меры, чтобы ее устранить. Зачастую назначаются медикаментозные препараты, позволяющие восстановить кровоток в пораженных мышцах, эпидермисе или внутренних органах, а также если есть необходимость, назначают антибиотики и дезинтоксикационные препараты. В некоторых случаях больному назначают оперативное вмешательство для иссечения отмерших тканей. При внешнем некрозе хорошо помогают народные рецепты. Хорошей эффективностью обладают дубовый пепел, мазь в которую входит сало и гашеная известь, а также примочки из отвара каштанов. Зная, что такое некроз и как он себя проявляет, вы сможете вовремя обратиться к врачу и избежать серьезной опасности для вашего здоровья и жизни в целом. ВидеоПредупреждение! Видео содержит откровенные медицинские материалы, способные травмировать чувствительную психику. Не рекомендуется для просмотра лицам до 18 лет, и беременным. Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. nogi.guru |
г.Самара, ул. Димитрова 131 [email protected] |
 |

 Некроз — прекращение жизнедеятельности клеток, органов или тканей, не имеющее обратного действия. То есть, другими словами, происходит распад тканей ещё функционирующего человеческого организма либо животного. К сожалению, и в нашем современном мире такое явление встречается довольно часто.
Некроз — прекращение жизнедеятельности клеток, органов или тканей, не имеющее обратного действия. То есть, другими словами, происходит распад тканей ещё функционирующего человеческого организма либо животного. К сожалению, и в нашем современном мире такое явление встречается довольно часто. Физические факторы. Это может быть удар током, огнестрельное ранение, воздействие высоких или низких температур, а также радиации.
Физические факторы. Это может быть удар током, огнестрельное ранение, воздействие высоких или низких температур, а также радиации. Прямой некроз. Развивается в результате воздействия болезнетворных микроорганизмов, а также вследствие отравления токсинами и механических травм.
Прямой некроз. Развивается в результате воздействия болезнетворных микроорганизмов, а также вследствие отравления токсинами и механических травм. Инфаркт — сосудистый некроз тканей. Наиболее часто встречающаяся патология.
Инфаркт — сосудистый некроз тканей. Наиболее часто встречающаяся патология. Бледный цвет кожи. Если игнорировать этот симптом, кожные покровы сначала начинают синеть, затем — чернеть или зеленеть.
Бледный цвет кожи. Если игнорировать этот симптом, кожные покровы сначала начинают синеть, затем — чернеть или зеленеть. Паранекроз. Начальная стадия заболевания, при которой все изменения тканей обратимы при условии вовремя начатого лечения.
Паранекроз. Начальная стадия заболевания, при которой все изменения тканей обратимы при условии вовремя начатого лечения. Замещение или рубцевание. В такой ситуации поражённые участки заменяются соединительными тканями.
Замещение или рубцевание. В такой ситуации поражённые участки заменяются соединительными тканями. Первый — высушивание тканей и проведение мероприятий по предупреждению дальнейшего развития заболевания. Кожу вокруг поражённого участка обрабатывают антисептиком. Затем на очаг воспаления накладывают повязку, предварительно смоченную в борной кислоте, Хлоргексидине либо в этиловом спирте. Поражённую некрозом зону необходимо подсушить. Для этого используется обычная зелёнка или раствор марганца (5%).
Первый — высушивание тканей и проведение мероприятий по предупреждению дальнейшего развития заболевания. Кожу вокруг поражённого участка обрабатывают антисептиком. Затем на очаг воспаления накладывают повязку, предварительно смоченную в борной кислоте, Хлоргексидине либо в этиловом спирте. Поражённую некрозом зону необходимо подсушить. Для этого используется обычная зелёнка или раствор марганца (5%). Рану регулярно промывают раствором перекиси водорода (3%).
Рану регулярно промывают раствором перекиси водорода (3%). Предоперационная подготовка. Проводится инфузионная и антибактериальная терапия.
Предоперационная подготовка. Проводится инфузионная и антибактериальная терапия.