|
|
||||||||||
|
60. Каковы показания для госпитализации пациентов с инфекцией? Антибиотик при одонтогенной инфекцииОдонтогенные инфекции, что это такое?Иногда от врача можно услышать термин «одонтогенная инфекция». Что он обозначает? Одонтогенная инфекцияПациентов часто интересует, что такое одонтогенные инфекции. Это воспалительные заболевания ротовой полости, а также челюстно-лицевой области (ЧЛО). Они бывают истинно одонтогенными, и главным причинным фактором в этом случае выступает поражение зубов. Чаще всего в стоматологии встречаются такие заболевания:
Кроме того, к одонтогенным инфекционным заболеваниям относят и поражения соседних структур. Обычно это следующие болезни:
Гнойно-воспалительные болезни мягких тканей лица, шеи, костных структур или надкостницы, гайморовых пазух, лимфатических узлов также являются одонтогенными. Опасны они в первую очередь своими осложнениями. ОсложненияВ челюстно-лицевой области инфекция может распространяться очень быстро, практически не встречая сопротивления. Особенно характерно это для гнойных процессов. Именно поэтому одонтогенная инфекция настолько опасна. В некоторых случаях банальный нелеченый кариес может обернуться для пациента жизнеугрожающим состоянием – сепсисом. Наиболее частые осложнения при таком патологическом процессе – следующие:
Возбудители
В ротовой полости всегда одновременно присутствует несколько микроорганизмов. Не все они являются патогенными. И все же при смешанной микрофлоре тяжесть заболевания возрастает. Одонтогенное поражение обычно вызвано следующими возбудителями:
ДиагностикаДиагностика одонтогенных инфекций иногда бывает затруднительна. Нередко диагноз устанавливается уже на стадии осложнений, когда требуется медицинское вмешательство значительного объема. Комплекс обследований зависит от заболевания, предъявляемых жалоб и основных симптомов. Чаще он включает:
Подтвердить одонтогенный характер заболевания помогает тщательно собранный анамнез, а также наличие кариозных зубов или другие воспалительно-гнойные заболевания челюстно-лицевой области. Лечение
На ранней стадии одонтогенную инфекцию можно лечить местно. Достаточно стандартных стоматологических процедур, позволяющих вылечить пораженные зубы. Но если патологический процесс вышел за пределы пародонта и распространился в кости или под надкостницу, затронул мягкие ткани лица, шеи, потребуется серьезное антибактериальное лечение. Системное применение таких препаратов показано при появлении следующих симптомов:
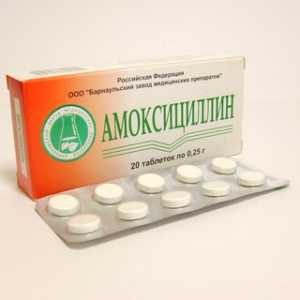
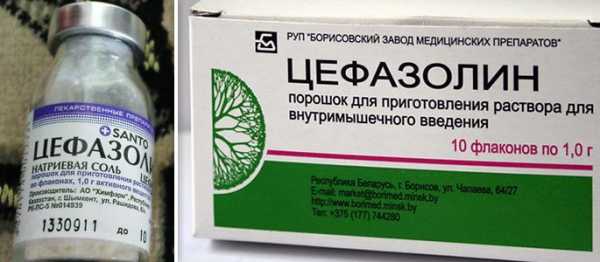
Смешанная микрофлора ротовой полости, а также возможная резистентность к пенициллину, эритромицину и тетрациклину требуют назначения антибиотиков широкого спектра действия. Наиболее часто используются следующие препараты:
При тяжелой интоксикации пациент нуждается в инфузионной терапии, препараты вводятся внутривенно капельно. Иногда требуется вмешательство челюстно-лицевого хирурга. При сепсисе терапия проходит в условиях реанимационного отделения. Одонтогенные поражения могут приводить к тяжелым осложнениям и серьезным последствиям для здоровья. Своевременное лечение очагов инфекции в челюстно-лицевой области должно быть первоочередной задачей врача. elaxsir.ru Одонтогенные инфекции: причины, клиника, профилактикаС проблемой заболевания зубов сталкивался каждый человек. Кариес приносит не только боль и создает косметический дефект, но и вызывает одонтогенные инфекции. Это стоматологическая проблема, которой подвержены не только взрослые, но и дети, а также очень опасный недуг, приводящий к тяжелым воспалительным процессам головного мозга, носоглотки, сердца, а в тяжелых случаях даже к сепсису. Причины появленияОдонтогенная инфекция – стоматологическое заболевание, которое возникает при несвоевременном посещении дантиста, или неквалифицированном лечении болезней зубов дома. Причины, вызывающие болезнь:
Эта инфекция сопровождается поражением костей челюстей и окружающих их тканей, лимфатических узлов. Пути распространения инфекцииОсновные пути распространения одонтогенной инфекции:
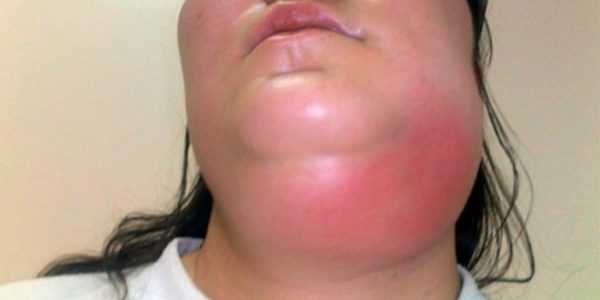
Гематогенный путь распространения инфекции — самый часто встречающийся. Поскольку челюсти человека обильно кровоснабжаются, то при всех воспалительных процессах, происходящих в пульпе или корнях зубов на стадии инфильтрата, могут выделяться токсины в кровь и лимфатическую систему. Это вызывает осложнения болезни в виде поражения сердечно-сосудистой системы, почек и головного мозга, а также общую интоксикацию организма. АбсцессВозбудителями одонтогенных заболеваний являются микроорганизмы родов стафилококк, стрептококк, синегнойная палочка. Существует взаимосвязь между этой патологией и общей сопротивляемостью организма, то есть состоянием иммунитета. Если защитные функции сильны, то инфекционное поражение будет иметь ограниченную область, развиваться в виде абсцесса. При появлении кариеса возникает нарушение целостности эмали с последующим поражением пульпы. Инфекция, попадая через отверстие в зубе, приводит к нарастанию воспалительного процесса. При попадании анаэробных микроорганизмов развивается серозное, а потом гнойное воспаление. Абсцесс имеет четкую форму, сопровождается гиперемией и припухлостью окружающих тканей. По характеру течения одонтогенная инфекция бывает острой и хронической. Острая форма сопровождается сильными пульсирующими болями в районе пораженного зуба и распространяется по ходу тройничного нерва. При этом боль нарастает по мере накопления и созревания гнойного экссудата. Характерно увеличение интенсивности боли ночью. При такой симптоматике необходимо обратится к дантисту, чтобы избежать дальнейших осложнений. Хроническая форма – это последствия острой. Такое течение характеризуется маловыраженным болевым синдромом. Если хроническую инфекцию не лечить, то она переходит в периодонтит. ПарулисЭто воспалительно-инфекционное образование, сходное с абсцессом. Он тоже имеет ограниченный очаг воспаления, но выход гнойного содержимого из него проходит через свищевой канал, расположенный на слизистой оболочке в проекции корня пораженного зуба. Заболевание протекает бессимптомно, характеризуется неприятным привкусом во рту во время отхождения гнойного содержимого через свищ. ФлегмонаВ запущенной стадии кариеса, при развитии пульпита как их осложнение может возникнуть флегмона. Она характеризуется быстрым прогрессированием, бурной симптоматикой и отсутствием точных границ локализации. Вначале наблюдается припухлость, повышение местной температуры, покраснение лица со стороны пораженного зуба. По консистенции флегмона мягкая. При дальнейшем развитии болезни ткань опухоли уплотняется, что говорит о происходящем в ней накоплении гнойно-серозного содержимого. Одонтогенная инфекция такого вида очень опасна, потому что при разрыве капсулы флегмоны произойдет заражение близлежащих тканей, токсины попадут в кровоток и разнесутся по всему организму. Это вызовет сильную интоксикацию, гнойное воспаление головного мозга, сепсис. Если развилась челюстно-лицевая флегмона, то у больного будут следующие симптомы:
Челюстная флегмона опасна тем, что может привести к удушению вследствие сильного отека тканей, поэтому нельзя заниматься самолечением и при первых признаках болезни важно отправляться к дантисту. Абсцесс и флегмона – это самые распространенные виды одонтогенной инфекции, которые встречаются в соотношении 4:1. ПериодонтитЭто стоматологическое заболевание, сопровождающееся воспалением корня зуба и прилегающих тканей. Вначале симптомы развиваются спокойно, боли носят приступообразный характер, но усиливаются при постукивании или прижатии зуба. В результате созревания гнойного инфильтрата боль увеличивается. При переходе болезни в хроническую форму у пациентов ухудшается состояние, появляется недомогание, повышается температура. Лечить инфекции периодонта на начальной стадии можно с помощью антибиотиков. Это довольно эффективный метод. Но при прогрессировании болезни необходимо хирургическое вмешательство. ПерикоронитВоспалительный процесс возникает при прорезывании зубов. Поскольку в ротовой полости человека постоянно присутствует множество микробов, в том числе и патогенных, то при нарушении целостности слизистой во рту создаются благоприятные условия для развития инфекции. Не выросший зуб покрывается капюшоном из слизистой ткани, из-под которого выделяется гнойный инфильтрат. Такое состояние вызывает болевые ощущения, которые иррадиируют в челюсть, ухо, шею. Остеомиелит челюстиОстеомиелит челюсти возникает при хроническом воспалении костного мозга челюсти, вызванного невылеченным кариесом, стоматитом. Симптомами заболевания являются такие проявления:
Заболевание опасно тем, что инфекция локализуется не только в пораженном участке, но и поражает всю костную систему человека. Обострение болезниЕсть определенные причины обострения хронической одонтогенной инфекции:
Нарушение выхода инфильтрата из очага нагноения происходит вследствие механической закупорки свищевого отверстия или других путей отхождения содержимого. Повреждение капсулы может произойти при сильном надавливании на зуб, разжевывании очень твердой пищи, механических повреждениях. Снижение иммунитета является предрасполагающим фактором для появления и развития инфекции при формировании хронического очага воспаления. ПрофилактикаДля того чтобы не подвергать организм столь серьезному недугу, важно следить за состоянием ротовой полости. Нужно чистить зубы утром и вечером, не употреблять слишком твердую пищу. При выборе зубной щетки подбирать ее в соответствии с состоянием десен и менять каждые 2 месяца. Необходимо, кроме того, проходить ежегодно осмотр у стоматолога. nashainfekciya.ru Лечение острой одонтогенной инфекции | Справочник врачаЛечение острой одонтогенной инфекции Современные принципы лечения острой одонтогенной инфекции Лечение острой одонтогенной инфекции комплексное; оно должно быть этиотропным (противобактериальным), способствующим стимуляции сил организма самого больного; патогенетическим, т. е. направленным на регуляцию патофизиологических процессов в очаге воспаления, и симптоматическим, способствующим сохранению и восстановлению нарушенных основных функций организма. Основными задачами лечения являются: а) профилактика септикопиемических осложнений; б) профилактика перехода транзиторных форм воспаления в остеомиелит, т. е. предупреждение некроза костной ткани в очаге воспаления; в) предупреждение распространения гнойно-воспалительного процесса на соседние клетчаточные пространства. Из сказанного вытекает, что принципиальная схема лечения острой одонтогенной инфекции должна складываться из комплекса мероприятий. Основными компонентами ее являются: 1. Хирургическое лечение с целью дренировать внутрикостный очаг воспаления и вскрыть гнойный очаг в мягких тканях. 2. Противомикробное лечение. 3. Дезинтоксикационное лечение. 4. Десенсибилизирующее лечение. 5. Мероприятия, направленные на восстановление гомеостаза основных функциональных систем организма. 6. Общеукрепляющее и стимулирующее лечение, включающее воздействие физическими факторами, с целью повышения иммунобиологических свойств. В зависимости от фазы развития воспаления и тяжести клинического течения значение каждого из перечисленных компонентов лечебного комплекса меняется. Одним из основных факторов, обусловливающих особенности клиники и лечения воспалительных заболеваний челюстно-лицевой области, является быстро развивающаяся сенсибилизация организма, создающая аллергический фон, вследствие чего воспалительная реакция в этой области почти всегда носит гиперергический характер. Высокая степень сенсибилизации приводит к снижению регуляторных механизмов, и в клинической картине нередко превалируют явления гиперкомпенсации по типу болезней адаптации. Гиперергический тип воспаления характеризуется быстрым развитием симптомов воспаления, высокой температурной реакцией, большой местной инфильтрацией и отеком, быстрым нарастанием явлений интоксикации и, как явствует из наших исследований, значительными сдвигами в свертывающей системе крови, преимущественно с тенденцией к гиперкоагуляции. Все это приводит , к необходимости дифференцированного подхода к назначению лечения со строгим учетом характера воспаления, сроков заболевания, состояния реактивности организма, характера микрофлоры. Лечение острого периодонтита преимущественно местное, так как процесс ограничен периодонтом, воспалительная реакция в окружающей костной ткани незначительная, типа реактивной. Основное внимание должно быть направлено на создание оттока гнойного экссудата из периодонтальной щели. Если зуб с разрушенной коронкой не представляет функциональной ценности, то его удаляют под проводниковой анестезией или под общим обезболиванием. Чем раньше произведено это вмешательство, тем меньше возникает осложнений. И все же при значительной хирургической травме в послеоперационном периоде может произойти обострение воспаления. В целях предотвращения или ослабления подобного рода осложнений при травматическом вмешательстве, особенно при удалении нижних моляров, целесообразно произвести премедикацию, списанную нами в специальном разделе. Значительно сложнее создать отток гноя, если зуб подлежит сохранению. Для этого под проводниковой анестезией предстоит трепанировать коронку зуба, эвакуировать некротизированную коронковую и корневую пульпу до верхушечного отверстия, чем обеспечивается отток гноя, напряжение в периодонте ликвидируется, боль стихает. Для убыстрения излечения назначают 3—5 сеансов УВЧ-терапии в атермической дозе, салицилаты, после стабилизации процесса — тепловые процедуры, если они не сопровождаются усилением боли распирающего характера, сульфаниламиды или антибиотики, димедрол. Лечение острого одонтогенного остита (периостита) отличается от лечения острого периодонтита тем, что в связи с перемещением воспалительного фокуса из периодонта в кость и по костным канальцам в надкостницу дренирование очага только через лунку удаленного «причинного» зуба становится недостаточным. Оно должно быть дополнено рассечением надкостницы в области переходной складки слизистой оболочки (периостеотомиеи) или вскрытием субпериостального абсцесса, если он сформировался. Разрез делается по месту наибольшего выбухания на протяжении 2—3 зубов. Тактика в отношении «причинного» зуба в основном такая же, как при остром периодонтите. Но в связи с тем, что внутрикостный очаг воспаления при остром остите носит распространенный характер, с наличием в кости гнойного экссудата, подготовка больного к удалению «причинного» зуба должна быть более интенсивной, с включением новокаиновой блокады. Для предотвращения перехода остита в остеомиелит в послеоперационном периоде назначают антибиотики, салицилаты, сульфаниламиды, стероидные анаболические гормоны, ганглиоблокаторы. После стабилизации процесса (через 2—3 сут) назначают физиотерапию, внутриротовые тепловые процедуры. Лечение острого одонтогенного остеомиелита — воспалительного процесса, определяющим признаком которого является некроз костной ткани, также общее и местное, причем в связи со значительной интоксикацией организма, перестройкой иммунологического фона при этом возрастает роль общего лечения, без уменьшения внимания к местным вмешательствам. Основным компонентом местного лечения является дренирование внутрикостного очага воспаления и вскрытие гнойников мягких тканей. Оперативное вмешательство при острой одонтогенной инфекции является мероприятием неотложным, а нередко и экстренным, в связи с этим крайне ограничено время для дооперационного наблюдения за развитием клинической картины. В связи с этим в раннем периоде развития воспаления бывает трудно определить характер костных изменений, от которых зависит и прогноз заболевания, и объем необходимых вмешательств. Несмотря на то что, по мнению многих исследователей, операционная травма, особенно удаление зуба, в период острого воспаления является провоцирующим фактором в генерализации инфекции, А. Соболев еще в 1929 г. при. шел к выводу о необходимости раннего удаления «причинного» зуба при остром остеомиелите челюсти. В то же время если целесообразность ранних разрезов мягких тканей при острой одонтогенной инфекции в настоящее время не вызывает ни у кого сомнения, то вопрос об удалении «причинного» зуба в остром периоде до сих пор дискутируется в отечественной и особенно зарубежной литературе, и исследователи высказывают противоречивые мнения. Основной целью удаления зуба при острой одонтогенной инфекции является создание дренажа внутрикостного гнойника в целях ликвидации напряжения, снижения распространения экссудата по костным канальцам и уменьшения всасывания токсинов. Вторая цель — удаление зуба как резервуара инфекции, хотя в разгар внутрикостного воспаления этот фактор уже теряет свое доминирующее значение, так как внутрикостный очаг становится самостоятельным, а по объему и активности во много раз превосходит дентальный. Повреждения краев грушевидного отверстия и лобных отростков верхней челюсти на всем протяжении Наши клинические наблюдения также свидетельствуют о необходимости своевременного удаления «причинного» зуба, оно должно опережать возникновение необратимых изменений в костной ткани. В большинстве случаев это вмешательство приводит к купированию острого воспаления и процесс завершается без осложнений. В то же время анализ данных стационара показал, что удаление «причинного» зуба в остром периоде как при остром или обострившемся периодонтите, так и при периостите и остеомиелите иногда приводит к обострению воспаления, причем чем тяжелее воспалительный процесс, тем выше процент осложнений. В единичных случаях, несмотря на интенсивную терапию, воспаление может завершиться не только гнойно-некротическим процессом, но и генерализацией инфекции. Определить заранее возможность такой опасности с достоверностью не представляется возможным, так как это связано с состоянием индивидуальных защитных сил организма. С целью выяснения причин перехода острого (обратимого) воспалительного процесса в хронический (необратимый) , т. е. с целью выявления причин некроза костной ткани в очаге воспаления, нами ретроспективно произведен анализ историй болезни 114 больных, находившихся в клинике по поводу хронического остеомиелита челюстей У 76 больных «причинный» зуб был удален в различие сроки после обострения хронического периодонтита: в день обострения — у 2 больных, через 1 сут — у 12, через 2 сут — у 9, через 4 сут — у 6, через 5 сут — у 1, nocive 5 сут — у 8 больных. Таким образом, у 48 из 76 человек «причинный» зуб удален в первые 3 сут после обострения хронического периодонтита, но это не предотвратило у них развитие остеомиелита. С этой же целью специально обследованы 218 больных, поступивших в стационар с острой одонтогенной инфекцией в течение года. Анализ историй болезни этих больных показал, что из 36 человек с одонтогенными периоститами челюстей у 12 «причинный» зуб был удален до поступления в ранние сроки после обострения хронического периодонтита: в 1-е сутки — у 3 человек, на 2-е — у 3, на 3-й — у 3, после 3-х суток — у 3 больных. Аналогичные сведения получены и в группе больных с одонтогенными флегмонами: из 162 человек у 95 «причинный» зуб был удален амбулаторно до поступления в стационар и тоже в ранние сроки: в день обострения хронического периодонтита — у 12 человек, через 1 сут — у 30, через 2 сут — у 13, через 3 сут — у 21, через 4 сут — у 4, через 5 сут — у 4, после 5 сут — у 8 человек. Таким образом, у 9 из 12 больных с острым периоститом и у 79 из 95 больных с одонтогенными флегмонами после обострения хронических периодонтитов «причинные» зубы удалены в ранние сроки, и все же это вмешательство вызвало у них такое ухудшение клинического течения, которое потребовало госпитализации. Обследованы также 20 больных, поступивших в клинику по поводу острого одонтогенного остеомиелита челюстей. По характеру клинического течения эти больные Разделены на две группы. В первой группе (13 человек) начало заболевания хотя и было острым, но признаки, характерные для остеомиелита, появились лишь через 2—3 сут; инфильтрат распространялся на область соседних зубов с одновременным нарастанием болезненности при перкуссии, а затем и их подвижности; появились разлитые боли по ходу всего зубного ряда с иррадиацией по ходу ветвей тройничного нерва; нарастали явления интоксикации организма, сопровождающиеся ознобом, гипертермией, продолжалось повышение СОЭ и нарастание сдвига лейкоцитарной формулы влево. Появление признаков ос. теомиелита у этих больных было, как правило, следствием проведения каких-либо тепловых процедур. Во второй группе больных с острым остеомиелитом (7 человек) воспалительная реакция с самого начала характеризовалась значительно выраженной гиперергией и заболевание протекало по типу первичного гнойно-некротического процесса: тяжелое общее состояние, резко выраженная интоксикация в 1-е сутки превалировали над местной реакцией в мягких тканях. Из 20 больных с острым остеомиелитом у 12 усиление местной воспалительной реакции наступило после удаления «причинного» зуба: у 2 больных зуб удален в день обострения хронического периодонтита, у 3 — через 1 сут, у 3 — через 2 сут, у 3 — через 3 сут. Наиболее тяжелое клиническое течение остеомиелита отмечено у больных после неоднократно повторявшихся обострений хронического периодонтита: 6 из них несколько раз перенесли ангину, 8 — респираторные заболевания, пневмонию и 5 — другие воспалительные процессы, что не могло не отразиться на степени сенсибилизации, на перестройке как неспецифического, так и специфического иммунитета. В связи с тем что удаление «причинного» зуба порой является вмешательством неотложным, мы поставили перед собой цель изыскать методы предупреждения указанных осложнений. Одним из таких методов может быть специальная премедикация перед хирургическим вмешательством для предотвращения повышения степени гиперергии. Как и любая медикаментозная терапия, премедикация должна быть патогенетической и соответствовать фазе воспалительного процесса в момент хирургического вмешательства. 1. Одной из составных частей премедикации является потенцирование обезболивания. Сюда включают такие традиционные препараты, как наркотические и ненаркотические анальгетики (промедол, амидопирин и др.), транквилизаторы, атарактики (триоксазин, седуксен, элениум), центральные и периферические холинолитики, спазмолитики, ганлиоблокаторы (атропин). Комбинируя эти медикаменты, можно получить различные их сочетания для индивидуальной премедикации. 2. Наиболее серьезные осложнения в послеоперационном периоде в этой группе больных возникали вследствие сенсибилизации организма и проявлялись в виде гиперергической формы воспалительной реакции. Исходя из этого в премедикацию включались вещества, снижающие аллергическую реактивность организма и в то же время не подавляющие неспецифический иммунитет. С этой целью применяли антигистаминные препараты (димедрол, пипольфен, супрастин и др.). 3. Третьим компонентом в лечебную премедикацию были включены антибиотики с целью создания антисептического фона к моменту операции для предупреждения зозможной генерализации инфекции вследствие нанесения операционной травмы в очаге острого воспаления. При тяжелом клиническом течении необходимо назначить антибиотики, к которым стафилококковая флора, как правило, чувствительна (полусинтетические пенициллины, олететрин, морфоциклин и др.). 4. Четвертым объектом воздействия премедикации является система гемокоагуляции, которая, как было указано выше, принимает активное участие в патогенезе острого остеомиелита. Гемокоагулянты назначали в зависимости от клинического течения воспаления и от травматичности предстоящей операции. Чем больше данных, указывающих на возможность возникновения острого остеомиелита, и чем травматичнее предстоящее вмешательство, тем более действенными должны быть антикоагулянты. Наиболее совершенным из них является гепарин, который обладает наиболее многоплановый фармакодинамикой, легко и точно дозируется, при помощи его возможно осуществление так называемой управляемой нормокоагулемии, и, наконец, у гепарина есть точно дозируемый антидот — протаминасульфат. Наиболее слабыми и менее удобными антикоагулянтами мы считаем непрямые антикоагулянты, которые не нашли применения в нашей практике. 5. Воздействию премедикации подвергается также фи-бринолитическая система крови. По мнению многих исследователей, активация собственного профибринолизина (плазминогена) является более эффективной мерой в борьбе с тромбозами, чем введение имитированной фибринолитической системы. Исходя из этого, в качестве активатора фибринолиза мы применяли трипсин или химотрипсин, тем более что эти препараты, обладающие протеолитическим действием, оказывают благоприятное действие и на местный воспалительный процесс. 6. При гиперергическом воспалении в одонтогенном очаге резко повышается проницаемость сосудистых стенок в системе микроциркуляции, следствием чего является значительный перифокальный отек тканей. Положительное действие при его ликвидации оказывает внутривенное введение 10% раствора глюконата кальция, который обладает и некоторыми десенсибилизирующими свойствами. В амбулаторных условиях при легко протекающем воспалении мы также назначали глюконат или глицерофосфат кальция энтерально. 7. У стационарных больных с тяжелым течением одонтогенной инфекции одним из основных методов премедикации является переливание плазмозаменителей. Эта мера применяется не только для дезинтоксикации, но главным образом для стимуляции гемодинамики в системе микроциркуляции в области внутрикостного очага воспаления (гемодез, реополиглюкин, антисептический раствор и т. д.). 8. Для стимуляции обменных процессов, десенсибилизации и активации неспецифической реактивности организма вводили витамины B1, B2, С, PP. После удаления зуба продолжали лечение по этой же схеме до стабилизации воспалительного процесса. Этот период в зависимости от распространения и фазы воспаления продолжается ориентировочно 2—3 сут. Характерной особенностью терапевтических мероприятий является исключение из комплекса любых стимулирующих средств, включая нейротропные, биогенные, гемостимуляторы, а также физиотерапевтические процедуры. Только при полноценном дренировании гнойного очага в условиях стабилизации клинического течения болезни, снижения степени гиперергии, примерно с 3-х суток послеоперационного периода, лечебный комплекс дополняли стимулирующими средствами (см. схему лечения острой одонтогенной инфекции по фазам воспаления). Предлагаемая методика подготовки больного к удалению зуба в остром периоде и лечения в первые дни послеоперационного периода обеспечивала значительное снижение реакции организма на операционную травму и в то же время не снижала напряженности неспецифического иммунитета, что выражалось в быстрой нормализации титра комплемента и титра лизоцима, фагоцитарной активности лейкоцитов после вскрытия гнойного очага и удаления зуба. Целесообразность такой премедикации одтверждалась также уменьшением случаев перехода транзиторных форм острой одонтогенной инфекции в острый остеомиелит. По нашим данным, в результате премедикации у 107 (66,1%) больных с флегмонами, у 20 (55%) с острыми периоститами и у 9 (45%) с острыми остеомиелитами реакция на хирургическую травму при вскрытии гнойника и удалении зуба не возникла. Соответственно у 12 (33%), 37 (23%) и 2 (10%) человек зарегистрирована умеренная реакция: температура тела после операции повышалась в пределах ГС, усиливались боли, увеличивался отек тканей, но все эти изменения удерживались не более суток. Только у 5 (3,1%) больных с флегмонами отмечено значительное усиление гиперергии с повышением температуры тела на 1,5—2°С, усилением болей, увеличением отека, воспалительной контрактурой в течение 2—3 сут. О благоприятном влиянии премедикации можно судить и по снижению температурной реакции. Еще более обнадеживающие результаты премедикации прослежены по динамике лабораторных гематологических данных. После операции в условиях премедикации СОЭ и количество лейкоцитов нормализовались в более короткие сроки, чем без премедикации, и к 7—10-м суткам даже при остром остеомиелите соответствовали средним показателям здорового человека. Основным показателем эффективности премедикации и интенсивной терапии является то, что все больные с острым периодонтитом и оститом выписаны из клиники с выздоровлением, ни у одного из них не наблюдали перехода острого остита в остеомиелит. Об этом же свидетельствует и сокращение среднего срока пребывания в больнице. Так, если до внедрения метода премедикации и интенсивной терапии этот показатель составлял в среднем при острых периоститах 6,2, флегмонах 11,0, остеомиелитах 23,5 койко-дня, то в результате применения премедикации он снизился соответственно до 5,6; 9,7; 20,7. spravr.ru 60. Каковы показания для госпитализации пациентов с инфекцией?• Лихорадка > 38 °С. • Дегидратация. • Тризм. • Сильная боль. • Значительный и/или распространенный отек. • Подъем языка. • Двусторонний подъязычный отек. • Неврологические изменения. • Затруднение дыхания или глотания. • Лейкоцитоз (число лейкоцитов > 10 000). • Сдвиг лейкоцитарной формулы влево (увеличение числа незрелых нейтрофилов). • Системное заболевание, влияющее на способность пациента бороться с инфекцией. • Потребность в применении антибиотиков парентерально. • Неспособность пациента выполнять традиционное лечение. • Необходимость внеротового дренирования. 61. Каковы показания для антибактериальной терапии при ротолицевой инфекции?• Наличие системного поражения (лихорадка, лейкоцитоз, недомогание, утомляемость, слабость, лимфаденопатия или учащенный пульс). • Инфекция — не локализованная, но распространяющаяся и прогрессирующая. • Отсутствие ответа на стандартное хирургическое вмешательство. • Повышенный риск развития эндокардита или системной инфекции вследствие состояния сердца, иммунного статуса или системного заболевания. 62. Что такое инфекции пространств? Фасциальные пространства потенциально существуют между фасциальными листками и могут заполниться гнойным материалом вследствие распространяющейся орофасциальной инфекции. Пространства, которые непосредственно вовлекаются в патологический процесс, называются пространствами первичного вовлечения. Инфекции могут распространяться в дополнительные пространства, которые называются вторичными. 63. Какие существуют первичные верхнечелюстные фасциальные пространства? Клыковое, щечное и подвисочное. 64. Какие существуют первичные нижнечелюстные фасциальные пространства? Подбородочное, подчелюстное, щечное и подъязычное. 65. Какие фасциальные пространства — вторичные? Жевательной мышцы Крыловидно-нижнечелюстное Поверхностное и глубокое височные Латерально-фарингеальное Ретрофарингеальное Превертебральное 66. Что такое ангина Людвига? Ангина Людвига — двусторонний целлюлит, поражающий подчелюстное и подъязычное пространства. У пациентов развивается выраженный мышечный отек с подъемом дна полости рта и языка, что приводит к затруднению дыхания. 67. Что такое тромбоз кавернозного синуса? Тромбоз кавернозного синуса возникает как следствие гематогенного распространения верхнечелюстной одонтогенной инфекции через венозный дренаж верхней челюсти. Отсутствие клапанов в лицевых венах позволяет микроорганизмам перемещаться с потоком крови и инфицировать кавернозный синус, что приводит к тромбозу. У пациентов отмечаются проптоз, орбитальный отек, неврологические симптомы и лихорадка. Инфекция представляет угрозу жизни пациента и требует быстрого и интенсивного лечения, включающего элиминацию источника инфекции, дренирование, парентеральную антибактериальную терапию и консультацию нейрохирурга. 68. Какой антибиотик служит препаратом выбора при одонтогенной инфекции?Пенициллин — препарат выбора; 95 % бактерий, вызывающих одонтогенные инфекции, чувствительны к пенициллину. Для большинства инфекций адекватная доза пенициллина VK составляет 500 мг каждые 6 ч в течение 7-10 дней; однако у 5-7 % населения отмечается аллергия на пенициллин. 69. Какие антибиотики подходят для пациентов с аллергией на пенициллин? Эритромицин, клиндамицин и тетрациклин. 70. Несмотря на появление множества новых антибиотиков, пенициллин остается препаратом выбора при одонтогенных инфекциях. Почему? • Это бактерицидный препарат с ограниченным спектром активности, который включает самые распространенные патогены, ассоциированные с одонтогенной инфекцией. • Он безопасен, обладает низкой токсичностью. • Дешевый. Стоимость 10-дневного курса лечения пенициллином не превышает 5$, по сравнению, например, с аугментином, который обойдется пациенту примерно в 70$. 71. Каков основной побочный эффект при приеме эритромицина? Расстройство и спазмирование желудка часто возникают после приема внутрь эритромицина. Проявление побочных эффектов можно уменьшить, если назначить пациенту таблетки с энтеросолюбильным покрытием и рекомендовать ему принимать лекарство вместе с едой либо прописать форму эритромицина, которая всасывается из кишечника лучше, чем из желудка. 72. Какие факторы предопределяют выбор антибиотика? Специфичность Стоимость Токсичность Легкость введения 73. Когда должны использоваться культуры для одонтогенной инфекции? • При наличии инфекции у пациентов с нарушенной иммунной системой вследствие сахарного диабета, химиотерапии рака или приема иммуносупрессивных препаратов. • Перед сменой антибиотиков у пациента без реакции на эмпирическую терапию. • Перед началом антибиотикотерапии у пациента с признаками системной инфекции. 74. Перечислите причины неэффективности антибиотикотерапии. • Несоблюдение пациентом режима лечения. • Невозможность лечить инфекцию локально. • Неадекватные дозы или продолжительность терапии. • Ошибочный выбор антибиотика. • Наличие резистентной микрофлоры. • Небактериальная инфекция. • Неспособность антибиотика достигать инфицированной области. • Неадекватная абсорбция антибиотика, как, например, при приеме тетрациклина вместе с молочными продуктами. 75. Почему феноксиметилпенициллин (пенициллин V) более предпочтителен, чем бензилпенициллин (пенициллин G) для лечения одонтогенных инфекций? Пенициллин V имеет такой же спектр активности, как и пенициллин G, но не разрушается кислотой желудочного сока. Он хорошо всасывается при приеме через рот. 76. Устраняет ли начало антибактериальной терапии необходимость хирургического вмешательства у пациента с инфекцией? Нет. Недостаточная элиминация источника инфекции при хирургическом вмешательстве в конечном итоге приводит к неэффективности других форм терапии. ЗУБНАЯ ТРАВМА 77. Какие наиболее важные вопросы следует задать, оценивая состояние пациента с острой травмой? • Как произошло повреждение? • Где произошло повреждение? • Когда произошло повреждение? • Был ли пациент без сознания, отмечались ли тошнота, рвота или головная боль? • Имелось ли предшествующее повреждение зубов? • Есть ли какое-либо изменение прикуса? • Отмечается ли температурная чувствительность зубов? • Обзор медицинского анамнеза. Andreasen J. О., Andreasen F. М. Essentials of Traumatic Injuries to the Teeth. Copenhagen, Munksgaard, 1990. 78. Обсудите особенности первоначальной оценки и лечения пациента с травмой. Первоначальная оценка и лечение пациента с травмой сосредоточены на выявлении угрожающих жизни проблем. Три наиболее важных аспекта: (1) обеспечение и поддержание проходимости дыхательных путей, (2) оценка и поддержка сердечно-легочной системы и (3) контроль наружного кровотечения. Пациента необходимо обследовать и назначить противошоковую терапию. 79. Каковы диагностические методы выбора для оценки состояния педиатрического пациента с травмой? Сбор анамнеза и физикальное обследование — основы оценки состояния педиатрического пациента с травмой. Клиницист должен определить причину травмы, тип повреждения и область, из которой оно происходит. Если это маленький ребенок, желательно, чтобы взрослый засвидетельствовал травматический случай. При физи-кальном обследовании нужно оценить психическое состояние ребенка, лицевую асимметрию, тризм, прикус и зрение. Рентгенологическим исследованием выбора является компьютерная томография. 80. Каковы четыре самых лучших способа для пациента сохранить до визита к стоматологу недавно вывихнутый в результате травмы зуб? Четыре наилучших способа сохранить недавно вывихнутый зуб: (1) немедленно вернуть зуб в луночку, из которой он вывихнут; (2) поместить зуб в рот под язык; (3) поместить зуб в молоко или (4) солевой раствор (1 чайная ложка соли на 1 стакан воды). 81. Как следует проводить лечение вывихнутого зуба? • При возможности вывихнутый зуб должен быть возвращен в луночку в течение 30 мин после травматического вывиха. Через 2 ч нарастают ассоциированные осложнения, такие как резорбция корня. • Зуб не следует выскабливать, интенсивно очищать или стерилизовать, потому что такие процедуры повредят периодонтальные ткани и цемент. Единственное, что надо сделать, это осторожно промыть зуб слюной. • Зуб должен быть помещен в луночку с полужесткой шиной на 7-14 дней. 82. Что должно входить в клиническую оценку травмированной зубочелюстной системы? Проверка подвижности Электрическое тестирование пульпы Перкуссионная чувствительность Оценка мягких тканей Andreasen J. О., Andreasen F. М. Essentials of Traumatic Injuries to the Teeth. Copenhagen, Munksgaard, 1990. 83. Опишите повреждения, затрагивающие поддерживающие структуры зубочелюстной системы. Ушиб: повреждение зуба, которое может привести к кровоизлиянию и отеку пе-риодонтальной связки, но зуб остается прочно в луночке. Лечение: регулирование прикуса и диета без твердой пищи. Подвывих: пострадавший зуб шатается, но без смещения. Лечение: такое же, как при ушибе. Интрузия: зуб смещен апикально в альвеолярный отросток. Лечение: если формирование корня не закончено, то это позволит зубу вновь прорезаться спустя несколько месяцев; если корень сформирован полностью, то зуб должен устанавливаться ортодонтически. Следует наблюдать за состоянием пульпы, поскольку пульпа зуба с не полностью сформированным корнем часто подвергается некрозу; это происходит почти в 100 % случаев, если формирование корня завершено. Выталкивание: зуб частично выходит из луночки. Лечение: ручная репозиция зуба в луночку и наложение шины на 2-3 нед. Через 2-3 нед должно быть выполнено рентгенологическое исследование, чтобы исключить обламывание краев или начало резорбции корня. Боковая люксация: зуб смещается горизонтально, поэтому заканчивается переломом альвеолярной кости. Лечение: осторожная репозиция зуба в луночку с последующим шинированием в течение 3 нед. Спустя 2-3 нед должно быть выполнено рентгенологическое исследование, чтобы исключить обламывание краев или начало резорбции корня. Вывих: полное выпадение зуба из луночки. Лечение: в идеале — быстрая реим-плантация. Зубу должна быть оказана поддержка в виде помощи коронке, но не корню. Промыть зуб в солевом растворе и промыть сильной струей солевого раствора луночку. Переустановить зуб в луночку и наложить полужесткую шину на 1 нед. Назначить пациенту антибактериальную терапию (например, пенициллин VK в нагрузочной дозе 1 г, а затем по 500 мг 4 раза в день в течение 4 дней). Оценить профилактически тетанус пациента и проводить соответствующее лечение. Если верхушка закрыта, пульпэктомия кальция гидрохлоридом должна быть начата к моменту удаления шины. Если зуб нельзя реимплантировать сразу, его нужно поместить в среду Хенкса, молоко или слюну с целью сохранения жизнеспособности тканей периодонта и пульпы. Контрольное рентгенологическое исследование выполняют через 3 и 6 нед и спустя 3 и 6 мес. studfiles.net Особенности выбора антибиотиков при осложнениях инфекций лица и шеиПациенты с осложненными стоматологическими инфекциями нуждаются в антимикробной терапии в стационарных условиях, отделения реанимации и интенсивной терапии. Сепсис Основными возбудителями сепсиса являются грам(+) и грам(-) аэробы (S. aureus, E. coli,Klebsiellaspp., Pseudomonas spp.). Терапия включает цефалоспориныIII-IVпоколения, ингибиторозащищенные пенициллины, аминогликозиды, карбапенемы, фторхинолоны. При подозрении наMRSAприменяется ванкомицин. Медиастинит Этиологичекое значение имеет смешанная флора, включающая прежде всего грам(-) и грам(-) аэробы (Staphylococcus spp., Enterbacteriaceae, P. aeruginosa) и анаэробы. Комбинированная терапия состоит из цефалоспориновIII-IVпоколения или фторхинолонов в сочетании с метронидазолом, цефоперазон/сульбактам либо карбапенемов. Тромбофлебит лицевых вен и тромбоз кавернозного синуса Основными возбудителями являются S. aureus, стрептококки и грам(-)анаэробы (Bacteroides spp.,Fusobacterium spp.). Препараты выбора: оксациллин, цефалоспориныIII-IVпоколения в сочетании с антианаэробными препаратами (хлорамфеникол, метронидазол). Менингит Развивается как осложнение карбункула, флегмоны дна полости рта и шеи, флегмоны лица, в иногда как осложнение верхнечелюстных синуситов. Распространение инфекции возможно гематогенным путем после оперативных вмешательствах на синусах верхней челюсти. Основными возбудителями являются стафилококки, стрептококки, H. influenzae,S. pneumoniae. При нозокомиальной инфекции выделяютсяS. aureus, грам(-) палочки. Препаратами выбора являются цефалоспорины III-IVпоколения в комбинации с антистафилококковыми антибиотиками. При подозрении на синегнойную инфекцию необходимо назначать цефтазидим, цефепим, приMRSA– ванкомицин, при анаэробной инфекции – ингибиторозащищенные пенициллины, метронидазол, хлорамфеникол. Одонтогенный абсцесс мозгаОсновные возбудители: анаэробы (Prevotellaspp., Bacteroides spp.) и зеленящие стрептококки (S. intermedius, S. anginosus, S. constellatus). Препараты выбора: пенициллин + метронидазол, цефлоспорины III-IV+ метронидазол. Альтернативные препараты: меропенем. Антибиотикопрофилактика в стоматологии и хирургии лица и шеиПрофилактическое системное назначение антибиотиков при стоматологических манипуляциях у соматически здоровых пациентов не ведет к снижению частоты инфекционных осложнений. Проведение стоматологических манипуляций, сопровождающихся кровотечением (удаление зуба, снятие зубного камня, профилактические манипуляции, интралигаментарная анестезия), повышенная кровоточивость десен у пациентов с патологией клапанного аппарата или искусственными клапанами сердца связано с опасностью развития бактериального эндокардита. Эффективность антибиотикопрофилактики эндокардита у данного контингента пациентов доказана. Таблица 29.8. Состояния, требующие проведения профилактики бактериального эндокардита при выполнении стоматологических манипуляций (Рекомендации Международного общества по химиотерапии, 1998)
Таблица 26.10. Режимы антибиотикопрофилактики бактериального эндокардита (Рекомендации Международного общества по химиотерапии, 1998)
Как правило, в стоматологической практике используется минимальный режим. Необходимо отметить, что убедительных данных о достаточной эффективности местного применения антибиотиков при инфекциях полости рта не получено. studfiles.net |
|||||||||||||||||||||||||||
г.Самара, ул. Димитрова 131 [email protected] |
 |