Содержание
ИНВИТРО. Эпидемический паротит, узнать цены на анализы и сдать в Москве
- ИНВИТРО
- Анализы
- Диагностика…
- Эпидемический паротит
- COVID-19
- Программа обследования для офисных сотрудников
- Обследование домашнего персонала
- Оценка риска развития заболеваний сердечно-сосудистой системы
- Диагностика антифосфолипидного синдрома (АФС)
- Оценка функции печени
- Диагностика состояния почек и мочеполовой системы
- Диагностика состояния желудочно-кишечного тракта
- Диагностика заболеваний соединительной ткани
- Диагностика сахарного диабета
- Диагностика анемий
- Онкология
- Диагностика и контроль терапии остеопороза
- Биохимия крови
- Диагностика состояния щитовидной железы
- Госпитальные профили
- Здоров ты – здорова страна
- Гинекология, репродукция
- Здоровый ребёнок: для детей от 0 до 14 лет
- Инфекции, передаваемые половым путём (ИППП)
- Проблемы веса
- VIP-обследования
- Болезни органов дыхания
- Аллергия
- Определение запасов микроэлементов в организме
- Красота
- Витамины
- Диеты
- Лабораторные исследования перед диетой
- Спортивные профили
- Гормональные исследования для мужчин
- Дифференциальная диагностика депрессий
- Оценка свертывающей системы крови
- COVID-19
- Биохимические исследования
- Глюкоза и метаболиты углеводного обмена
- Белки и аминокислоты
- Желчные пигменты и кислоты
- Липиды
- Ферменты
- Маркеры функции почек
- Неорганические вещества/электролиты:
- Витамины
- Белки, участвующие в обмене железа
- Кардиоспецифичные белки
- Маркёры воспаления
- Маркёры метаболизма костной ткани и остеопороза
- Определение лекарственных препаратов и психоактивных веществ
- Биогенные амины
- Специфические белки
- Гормональные исследования
- Лабораторная оценка гипофизарно-надпочечниковой системы
- Лабораторная оценка соматотропной функции гипофиза
- Лабораторная оценка функции щитовидной железы
- Оценка функции паращитовидных желез
- Гипофизарные гонадотропные гормоны и пролактин
- Эстрогены и прогестины
- Оценка андрогенной функции
- Нестероидные регуляторные факторы половых желёз
- Мониторинг беременности, биохимические маркёры состояния плода
- Лабораторная оценка эндокринной функции поджелудочной железы и диагностика диабета
- Биогенные амины
- Лабораторная оценка состояния ренин-ангиотензин-альдостероновой системы
- Факторы, участвующие в регуляции аппетита и жирового обмена
- Лабораторная оценка состояния инкреторной функции желудочно-кишечного тракта
- Лабораторная оценка гормональной регуляции эритропоэза
- Лабораторная оценка функции эпифиза
- Анализы для ЗОЖ
- Гематологические исследования
- Клинический анализ крови
- Иммуногематологические исследования
- Коагулологические исследования (коагулограмма)
- Иммунологические исследования
- Комплексные иммунологические исследования
- Лимфоциты, субпопуляции
- Оценка фагоцитоза
- Иммуноглобулины
- Компоненты комплемента
- Регуляторы и медиаторы иммунитета
- Интерфероновый статус, оценка чувствительности к иммунотерапевтическим препаратам:
- Аллергологические исследования
- IgE — аллерген-специфические (аллерготесты), смеси, панели, общий IgE.

- IgG, аллерген-специфические
- Технология ImmunoCAP
- Технология АлкорБио
- IgE — аллерген-специфические (аллерготесты), смеси, панели, общий IgE.
- Маркеры аутоиммунных заболеваний
- Системные заболевания соединительной ткани
- Ревматоидный артрит, поражения суставов
- Антифосфолипидный синдром
- Васкулиты и поражения почек
- Аутоиммунные поражения желудочно-кишечного тракта. Целиакия
- Аутоиммунные поражения печени
- Неврологические аутоиммунные заболевания
- Аутоиммунные эндокринопатии
- Аутоиммунные заболевания кожи
- Заболевания легких и сердца
- Иммунная тромбоцитопения
- Онкомаркёры
- Микроэлементы
- Алюминий
- Барий
- Бериллий
- Бор
- Ванадий
- Висмут
- Вольфрам
- Галлий
- Германий
- Железо
- Золото
- Йод
- Кадмий
- Калий
- Кальций
- Кобальт
- Кремний
- Лантан
- Литий
- Магний
- Марганец
- Медь
- Молибден
- Мышьяк
- Натрий
- Никель
- Олово
- Платина
- Ртуть
- Рубидий
- Свинец
- Селен
- Серебро
- Стронций
- Сурьма
- Таллий
- Фосфор
- Хром
- Цинк
- Цирконий
- Исследование структуры почечного камня
- Исследования мочи
- Клинический анализ мочи
- Биохимический анализ мочи
- Исследования кала
- Клинический анализ кала
- Биохимический анализ кала
- Исследование спермы
- Светооптическое исследование сперматозоидов
- Электронно-микроскопическое исследование спермы
- Антиспермальные антитела
- Диагностика инфекционных заболеваний
- Вирусные инфекции
- Бактериальные инфекции
- Грибковые инфекции
- Паразитарные инфекции
- Стрептококковая инфекция
- Цитологические исследования
- Гистологические исследования
- Онкогенетические исследования
- Цитогенетические исследования
- Генетические предрасположенности
- Образ жизни и генетические факторы
- Репродуктивное здоровье
- Иммуногенетика
- Резус-фактор
- Система свертывания крови
- Болезни сердца и сосудов
- Болезни желудочно-кишечного тракта
- Болезни центральной нервной системы
- Онкологические заболевания
- Нарушения обмена веществ
- Описание результатов генетических исследований врачом-генетиком
- Фармакогенетика
- Система детоксикации ксенобиотиков и канцерогенов
- Определение пола плода
- Резус-фактор плода
- Наследственные заболевания
- Наследственные болезни обмена веществ
- Обследование новорождённых для выявления наследственных болезней обмена веществ
- Дополнительные исследования (после проведения скрининга и консультации специалиста)
- Определение биологического родства: отцовства и материнства
- Определение биологического родства в семье: отцовства и материнства
- Исследование качества воды и почвы
- Исследование качества воды
- Исследование качества почвы
- Диагностика патологии печени без биопсии: ФиброМакс, ФиброТест, СтеатоСкрин
- Расчётные тесты, выполняемые по результатам СтеатоСкрина без взятия крови
- Дисбиотические состояния кишечника и урогенитального тракта
- Общая оценка естественной микрофлоры организма
- Исследование микробиоценоза урогенитального тракта
- Фемофлор: профили исследований дисбиотических состояний урогенитального тракта у женщин
- Специфическая оценка естественной микрофлоры организма
- Бланк результатов исследования на английском языке
- Кровь
- Моча
- Кал
- Спермограмма
- Гастропанель
- Эндоскопия
- Функциональная диагностика
- УЗИ
- Исследования, которые мы не делаем
- Новые тесты
- Получение результатов
- Дозаказ исследований
- Услуга врача консультанта
- Профессиональная позиция
- Венозная кровь для анализов
- Онкомаркеры.
 Взгляд практического онколога. Лабораторные обоснования.
Взгляд практического онколога. Лабораторные обоснования. - Тестостерон: диагностический порог, метод-зависимые референсные значения
- Лабораторная оценка параметров липидного обмена в ИНВИТРО
- Липидный профиль: натощак или не натощак
Cтоимость анализов указана без учета взятия биоматериала
Эпидемический паротит — Благовеста
Эпидемический паротит и его профилактика
В результате проведения массовой, а затем и плановой
вакцинопрофилактики значительно снизилась заболеваемость такими инфекциями как
корь, дифтерия, коклюш. И поэтому в настоящее время в стране оказалась
чрезвычайно актуальной проблема эпидемического паротита (или свинки), так как он,
после ветряной оспы и краснухи, занимает одно из ведущих мест в детской
инфекционной патологии.
Согласно современной классификации, возбудитель
свинки относится к РНК-содержащим вирусам, роду Paramyxovirus. Он содержит
Он содержит
восемь структурных белков, три из которых несут гемагглютинирующую,
гемолитическую и нейраминидазную активности, и не имеет антигенных вариантов (таких
как вирус гриппа) во всем мире.
Эпидемический паротит – широко распространенное
во всем мире инфекционное заболевание, но до последнего времени интенсивность
передачи инфекции была невелика. Это связано, в частности, с отсутствием
выраженных симптомов катара ВДП у больных паротитом, а также с тем, что вирус
выделяется со слюной в виде крупнокапельного аэрозоля, оседающего на поверхности,
где он под воздействием внешних факторов быстро инактивируется. Источником
инфекции является только больной, который, начиная с 9-10 дня инкубационного
периода, становится заразным. Вирус выделяется со слюной, мочой и
спинно-мозговой жидкостью. Очень важно помнить, что вирус распространяется не
только при манифестных, но и при стертых, бессимптомных формах.
Заболевание свинкой может проявляться в виде
классической железистой формы (в этом случае поражаются, главным образом,
околоушные, слюнные и подчелюстные железы) и комбинированной формы, когда
дополнительно поражается ЦНС.
При железистой форме через 14-16 дней после
заражения развивается одно- или двухсторонний паротит. Ему могут предшествовать
лихорадка, головная и мышечная боль, слабость. Такая форма встречается лишь у
30-40% заболевших. В 20-40% свинка проявляется в виде отдельных неспецифических
респираторных симптомов, а инаппаратные формы регистрируют в 10-60% случаев.
Трудность современной диагностики стертых, атипичных и бессимптомных форм этого
заболевания является причиной того, что источник инфекции удается выявить лишь в
45% случаев.
Особую опасность при паротите представляют
осложнения. Наиболее распространенными являются поражения ЦНС в виде
менингоэнцефалита, менингита и энцефалита, а также панкреатит. Реже регистрируют
миокардит, нефрит и глухоту. Орхит у мальчиков старше 13 лет и оофорит у девушек
иногда приводит к бесплодию. Заболевание свинкой беременных женщин в первом
триместре может вызывать нарушение в развитии плода, который чаще всего и
гибнет. Особенно тяжело протекает болезнь при наслоении других вирусных и
бактериальных инфекций. У детей болезнь протекает тяжело, тогда как у взрослых
У детей болезнь протекает тяжело, тогда как у взрослых
паротит чаще всего имеет среднетяжелую форму, но осложнения возникают чаще. По
данным отечественных авторов, смертность от эпидемического паротита в
довакцинальном периоде колебалась от 0,08% до 1,5%.
Социальная значимость этой инфекции достаточно
велика: помимо ущерба, наносимого здоровью детей, она, в связи с длительным
карантином, серьезно нарушает работу детских учреждений. Велики при этом и
экономические потери.
Эпидемический паротит относится к инфекциям с
воздушно-капельным механизмом передачи возбудителя, и единственным мероприятием,
способным привести к резкому снижению заболеваемости, является вакцинация всего
восприимчивого к вирусу паротита населения.
В 60-е годы были сделаны попытки создать живую
паротитную вакцину (ЖВП), и в 1967 г. она была впервые лицензирована в США, где
в настоящее время используется в виде тривакцины вместе с коревым и краснушным
компонентами. В Японии применяется своя дивакцина корь-паротит. В СССР ЖВП была
В СССР ЖВП была
создана группой ленинградских ученых под руководством академика А.А.
Смородинцева. Многочисленными исследованиями была доказана ее безвредность,
низкая реактогенность и удовлетворительная иммуногенность. Современная ЖВП из
штамма Ленинград-3 изготавливается в культуре фибробластов японских перепелов,
она содержит более 10000 единиц вируса в первичной дозе, практически
ареактогенна. По данным разных исследователей, она вызывает развитие иммунитета
у 70-95% привитых.
В 1980 г. приказом МЗ СССР ЖВП была введена в
календарь прививок: иммунизации подлежали дети в возрасте от 18 месяцев до 7
лет, ранее не болевшие паротитом. Сейчас плановую вакцинацию против паротита
проводят детям, начиная с 15-18 месяцев. Однако в связи с большим числом
медицинских отводов (не всегда правомерных) многие дети получают прививку в
более старшем возрасте.
Эффективность вакцинопрофилактики как
мероприятия определяется главным образом необходимостью вакцинации детей в
декретированном возрасте в объеме не менее 90%, и этот уровень должен
поддерживаться постоянно.
После переболевания свинкой вырабатывается
пожизненный иммунитет. Имеются данные о том, что и вакцинация против нее
вызывает развитие длительного (по наблюдениям – около 20 лет), а возможно, и
пожизненного, иммунитета. Доказательством развития иммунитета является наличие в
сыворотке крови привитых антител в защитном титре. Антитела определяют в реакции
торможения гемагглютинации и в иммуноферментном анализе (ИФА). В России
появились свои системы ИФА, но они пока еще очень дороги и пригодны лишь для
массового обследования.
Об эффективности вакцинопрофилактики как
мероприятия можно судить по изменениям, которые она вызывает в эпидемическом
процессе паротитной инфекции, в частности в таких его характеристиках, как
периодичность, сезонность, возрастная структура заболевших, очаговость, и
других. Имеющиеся в нашем распоряжении данные, свидетельствуют, что она
действительно оказалась эффективной, хотя ее влияние было менее выраженным, чем
при иммунизации против кори.
В целом за семь лет вакцинального периода
заболеваемость эпидемическим паротитом по Российской Федерации снизилась с
показателей 400-500/100000 населения до 25-70/100000 населения (однако в
отдельных регионах страны эти цифры в довакцинальном периоде варьировали от 300
до 1500, а в поствакцинальном – от 10 до 350).
В прошлом эпидемический процесс этой инфекции
характеризовался выраженной цикличностью, причем в крупных городах циклы подъема
и спада заболеваемости повторялись каждые 3-4 года; в сельских же районах они
были нестабильными с менее высокими показателями заболеваемости. Начиная с 1983
года в России наблюдается постоянное снижение заболеваемости, при этом заметно
увеличились межэпидемические периоды, а пик заболеваемости снизился в 5-7 раз.
В прошлом повышенная заболеваемость паротитом
приходилась на осенне-зимний период, одновременно с началом учебного года. В
условиях вакцинопрофилактики до 75% заболевших регистрируют зимой и весной, хотя
в условиях эпидемического подъема повышенная заболеваемость наблюдается
по-прежнему осенью и зимой.
До начала иммунизации паротитом болели, в
основном, дети в возрасте 2-9 лет и максимальная заболеваемость наблюдалась в
группе 3-6-летних детей.
В настоящее время повышенная заболеваемость в
этой группе сохраняется, но основной объем заболевших переместился в группу
7-14-летних школьников. Заметно увеличился удельный вес заболевших среди
подростков и взрослых – главным образом, студентов и военнослужащих. Отмечается,
хотя и небольшой, рост заболеваемости среди детей первого года жизни.
Для эпидемического паротита характерна высокая
очаговость. В прошлом очаги имели волнообразное течение с постоянным вовлечением
подавляющего большинства восприимчивых лиц. Длительность существования очагов
зависит от числа заболевших людей: в коллективах с 2-5 случаями она составляет,
в среднем, один месяц, с 20 и более – 5 месяцев.
В условиях вакцинопрофилактики интенсивность очагов резко
снижается при увеличении числа привитых. В коллективах, где удельный вес
привитых находится в пределах 35-65%, преобладают очаги с четырьмя и более
случаями; при повышении его до 80-90% резко возрастает число очагов с 1-2
случаями. Очаги могут быть быстро купированы с помощью экстренной вакцинации
Очаги могут быть быстро купированы с помощью экстренной вакцинации
лиц, не имеющих данных о переболевании паротитом или прививке против него.
Таким образом, о качестве вакцинации, проводимой
в том или ином регионе страны, можно судить по изменениям в характеристиках
эпидемического процесса этой инфекции и принимать соответствующие меры по
совершенствованию вакцинопрофилактики на местах.
К сожалению, параллельно росту числа привитых
людей увеличивается и число заболевших свинкой среди них. Вакцинальные неудачи,
из-за которых они остались восприимчивыми и затем заболели, связаны либо с
качеством самой вакцины, либо с инактивацией ее на пути от
института-изготовителя к реципиенту. Имеются данные о том, что удельный вес
привитых во вспышках эпидемического паротита может достигать 30-40%. Прямой
зависимости от давности вакцинации не выявлено, однако повышенная заболеваемость
может быть связана с отдельными сериями вакцины.
Поскольку в эпидемический процесс все чаще
вовлекаются ранее привитые люди, представляет большой интерес изучение
иммуноструктуры населения, с тем чтобы выявить группы повышенного риска
заболевания и провести их повторную иммунизацию. По данным разных авторов, число
По данным разных авторов, число
иммунных к вирусу паротита лиц на разных территориях варьирует среди детей в
возрасте от 2 до 4 лет от 60% до 80%, а среди 6-7-летних детей оно прогрессивно
увеличивается до 75-85%.
В 1998 г. с целью улучшения эпидемической
ситуации в стране в отношении эпидемического паротита была введена в календарь
прививок вторая доза ЖВП для детей 6-7 лет, т.е. перед поступлением в школу. В
развитых странах Европы и США повторная иммунизация детей перед поступлением в
школу применяется уже давно и дала положительные результаты. Оптимальный
вариант, когда перед ревакцинацией проводится серологическое обследование, пока
недоступен большинству регионов России в связи с дороговизной обследования и
слабым оснащением местных лабораторий.
Из всего вышесказанного следует, что основными
факторами, определяющими эффективность вакцинопрофилактики эпидемического
паротита и снижение заболеваемости до спорадической, является, во-первых,
наличие высокоиммуногенных препаратов вакцины, четкое соблюдение правил
“холодовой” цепи при транспортировке, хранении и применении вакцины; во-вторых,
проведение искореняющей иммунизации не только детей, подлежащих плановой
иммунизации, но и тех, кто по каким-либо причинам не был привит ранее;
в-третьих, увеличение охвата прививкой ослабленных детей после их санации и,
в-четвертых, создание четкой системы контроля за проведением вакцинации.
Главным же условием улучшения эпидемической
ситуации в отношении паротита является совершенствование организации
прививочного дела на местах, начиная с ФАПов, поликлиник и кончая региональными
службами контроля за инфекциями управляемыми средствами специфической
профилактики. Ни одна самая высокоиммуногенная вакцина, ни одна самая
оптимальная схема иммунизации не в силах обеспечить успех мероприятия, если
работники здравоохранения, проводящие вакцинацию, не будут более ответственными.
Заболевание вызывается вирусом, неустойчивым во
внешней среде, который передается воздушно-капельным путем. Заражение может
также происходить через предметы обихода, игрушки, инфицированные слюной
больного.
Вирус обнаруживается в слюне больного в конце
инкубационного периода на 3-8 день болезни, после чего выделение вируса
прекращается.
Нередко наблюдаются стертые форма заболевания. В
этом случае больные особенно опасны для окружающих.
Пик заболеваемости эпидемическим паротитом
приходится на холодное время года. Летом отмечаются лишь единичные случаи.
Летом отмечаются лишь единичные случаи.
Особенно подвержены заболеванию дети в возрасте
от 3 до 15 лет, но могут болеть и взрослые.
Иммунитет после болезни стойкий, пожизненный.
Повторно заболевают крайне редко.
Инкубационный период продолжается от 3 до 35
дней, в среднем 16 дней.
Процесс
развития болезни. В организм вирус попадает через дыхательные пути. В их
слизистой оболочке размножается и кровью
разносится по всему организму. В железистых органах и нервной системе он находит
благоприятные условия для дальнейшего размножения.
После перенесенного заболевания любой степени тяжести развивается стойкая
невосприимчивость к повторному заражению.
Клиническая картина
Заболевание, как правило, начинается остро.
Общее самочувствие заболевшего ухудшается, снижается аппетит, появляются озноб,
головная боль. Дети жалуются на боль при открывании рта, жевании, а также на
сухость во рту.
Впереди ушной раковины появляется быстро
распространяющаяся припухлость, которая максимально увеличивается к 5-6-му дню.
Мочка уха оттопыривается кверху и кпереди, что придает больному характерный вид.
Кожа над пораженной железой растянута, лоснится.
Цвет кожи над опухшей железой не изменяется. Иногда поражаются и другие слюнные
железы (подчелюстные, подъязычные).
Повышенная температура тела сохраняется в
течение 5-7 дней.
Если у больного температура нормализовалась, а
затем снова поднялась необходимо срочно вызывать врача!
Это может быть сигналом, что в воспалительный
процесс вовлекся новый орган.
Осложнения
Обычно неосложненный эпидемический паротит
протекает достаточно легко. Заболевание грозно своими тяжелыми осложнениями!
К ним относятся поражения желез организма
(поджелудочной, щитовидной, половых и др.), нервной системы (менингит,
энцефалит) и др.
Наиболее часто при поражении нервной системы
наблюдается серозный менингит.
Часто он развивается на 3-5-й день болезни.
Резко повышается температура, состояние больного ухудшается. Наблюдаются сильная
Наблюдаются сильная
головная боль, рвота, не связанная с приемом пищи и не приносящая облегчения,
возможны судороги, потеря сознания.
Из желез внутренней секреции чаще страдают
поджелудочная и половые железы.
Панкреатит
В основном поджелудочная железа вовлекается в
патологический процесс одновременно со слюнными (возможно и позже на 7-10-й
день).
Появляются резкие боли в животе (часто
опоясывающие), рвота, потеря аппетита, нарушения стула.
Впоследствии могут развиться диабет и ожирение.
Поражение половых желез
У мальчиков – воспаление яичек (орхит), у
девочек воспаление яичников.
Если у мальчиков воспаление яичек достаточно
заметно, в силу их анатомического расположения и достаточно яркой клинической
картины (новый подъем температуры, болезненность яичка, изменение цвета кожи над
ним), то у девочек диагностика поражения яичников затруднена.
Следствием такого воспаления может явиться
атрофия яичка и бесплодие у мужчин, атрофия яичников, бесплодие, нарушение
менструальной функции у женщин.
Описанные осложнения наблюдаются наиболее часто.
Лечение
Очень важно соблюдение постельного режима не
менее 10 дней. В этом случае снижается риск осложнений.
Во время болезни важно ухаживать за полостью
рта: полоскание кипяченой водой или 2% раствором соды (это примерно 1 чайная
ложка соды на стакан воды), тщательная чистка зубов, частое питье.
Для профилактики нарушений работы поджелудочной
железы необходима щадящая диета.
Рекомендуется избегать переедания, уменьшить
количество мучных изделий, жиров, капусты. Предпочтительнее придерживаться
молочно-растительной диеты. Из круп предпочтительнее употреблять рис,
разрешается черный хлеб, картофель.
В условиях поликлиники могут применяться
физиотерапевтические методы лечения (ультрафиолетовое облучение, УВЧ-терапия,
диатермия).
На область околоушных желез применяют сухое
тепло (сухие согревающие компрессы).
Профилактика
Основным методом профилактики заболевания у
детей служит вакцинация.
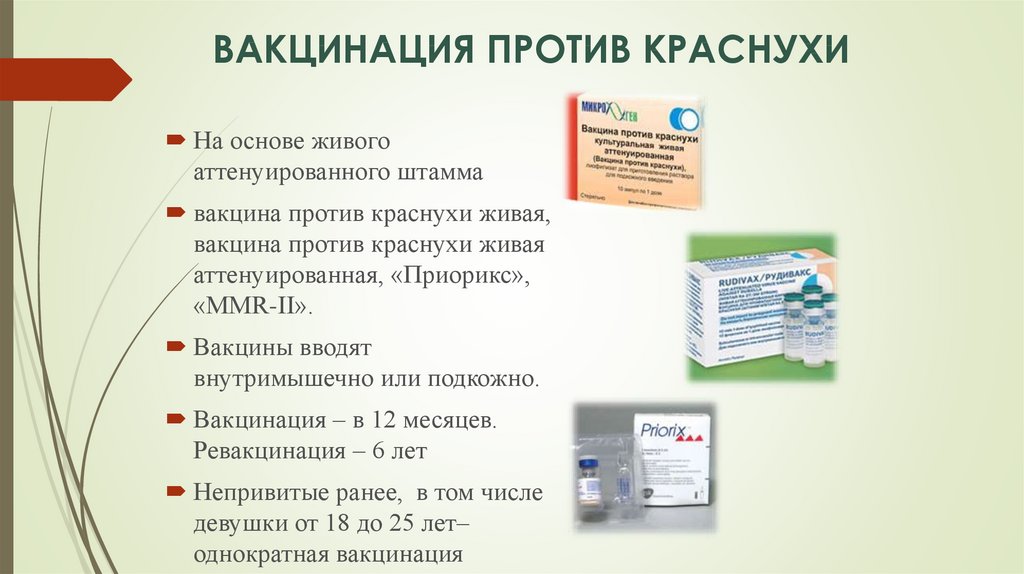
Прививка от эпидемического паротита («свинки»)
Сроки вакцинации
Детям первую прививку от эпидемического паротита
делают одновременно с прививкой от кори и краснухи в 12 месяцев.
Ревакцинируют детей в 6 лет. В день прививки с ребенка лучше не купать, а
также предпочтительнее воздержаться от прогулки.
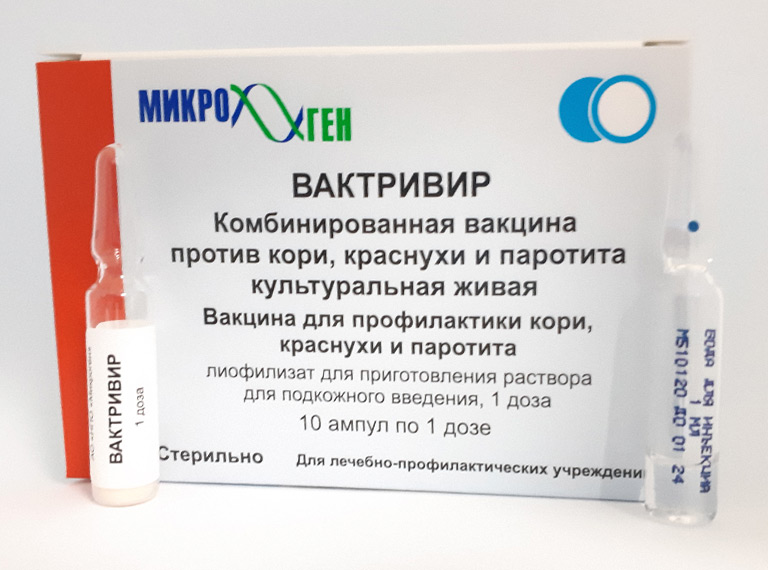
Используемые вакцины
В настоящее время хорошо зарекомендовали себя
комбинированные вакцины «MMRII» (США), «Приорикс» (Англия). Эти вакцины содержат
ослабленные вирусы краснухи, кори, эпидемического паротита, как говориться, «в
одном флаконе».
Существует также отечественная живая паротитная вакцина
Л-3. Данную вакцину предпочтительнее использовать для вакцинации детей,
контактировавших с больными эпидемическим паротитом. Прививка эффективна в том
случае, если она введена в первые 3 суток после контакта. При непереносимости
куриного белка лучше использовать отечественную вакцину.
Реакции на прививку
С 5-го по 15-й день возможно кратковременное,
незначительное повышение температуры, припухание лимфатических узлов,
недомогание, возможно, покраснение в месте введения препарата. Ребенок некоторое
Ребенок некоторое
время может быть более плаксивым.
Реакции на прививку, как правило, редки.
Дети с постпрививочными проявлениями не заразны.
Иммунитет после прививки
Иммунитет после прививки появляется через 15-20
дней и сохраняется у большого числа привитых на протяжении 20 лет.
Вакцина
MMR (корь, эпидемический паротит и краснуха): что нужно знать
Зачем делать прививку?
Вакцина MMR может предотвратить корь, эпидемический паротит и краснуху.
- КОРЬ (М) вызывает лихорадку, кашель, насморк и покраснение слезящихся глаз, за которыми обычно следует сыпь, покрывающая все тело. Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение головного мозга или смерть.
- Эпидемический паротит (М) вызывает лихорадку, головную боль, мышечные боли, утомляемость, потерю аппетита, а также увеличение и болезненность слюнных желез под ушами.
 Это может привести к глухоте, отеку оболочек головного и/или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
Это может привести к глухоте, отеку оболочек головного и/или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти. - КРАСНУХА (R) вызывает лихорадку, боль в горле, сыпь, головную боль и раздражение глаз. Это может вызвать артрит у половины подростков и взрослых женщин. Если женщина заболевает краснухой во время беременности, у нее может случиться выкидыш или ребенок может родиться с серьезными врожденными дефектами.
Большинство людей, вакцинированных MMR, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти заболевания гораздо менее распространенными в Соединенных Штатах.
вакцина MMR
Вакцина MMR
Дети нуждаются в 2 дозах вакцины MMR, обычно:
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза в возрасте от 4 до 6 лет
Младенцы, которые будут путешествовать за пределами Соединенных Штатов в возрасте от 6 до 11 месяцев , должны получить дозу вакцины MMR перед поездкой. Эти дети все же должны получить 2 дополнительные дозы в рекомендуемом возрасте для долговременной защиты.
Эти дети все же должны получить 2 дополнительные дозы в рекомендуемом возрасте для долговременной защиты.
Дети старшего возраста, подростки, и взрослые также нуждаются в 1 или 2 дозах вакцины MMR, если у них еще нет иммунитета к кори, эпидемическому паротиту и краснухе. Ваш поставщик медицинских услуг может помочь вам определить, сколько доз вам нужно.
Третью дозу вакцины MMR можно рекомендовать некоторым людям в случае вспышки эпидемического паротита.
Вакцину MMR можно вводить одновременно с другими вакцинами. Дети в возрасте от 12 месяцев до 12 лет могут получить вакцину MMR вместе с вакциной против ветряной оспы одной инъекцией, известной как MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию.
Поговорите со своим врачом
Поговорите со своим лечащим врачом
Сообщите своему поставщику услуг по вакцинации, если человек, получающий вакцину:
- У него была аллергическая реакция после предыдущей дозы вакцины MMR или MMRV или у него тяжелая, опасная для жизни аллергия
- Является ли беременной или думает, что может быть беременной — беременным нельзя делать вакцину MMR
- Имеет ослабленную иммунную систему или имеет родителя, брата или сестру с наследственными или врожденными проблемами иммунной системы в анамнезе
- У него когда-либо было состояние , из-за которого у него или нее легко появляются синяки или кровотечения
- Недавно переливали кровь или получали другие продукты крови
- Имеет туберкулез
- Получал ли какие-либо другие вакцины за последние 4 недели
В некоторых случаях ваш лечащий врач может принять решение отложить вакцинацию MMR до следующего визита.
Люди с легкими заболеваниями, такими как простуда, могут быть вакцинированы. Людям со средним или тяжелым заболеванием обычно следует подождать, пока они выздоровеют, прежде чем делать вакцину MMR.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риски реакции на вакцину
Риск реакции на вакцину
- После вакцинации MMR может наблюдаться боль в руке в результате инъекции или покраснение в месте укола, лихорадка и легкая сыпь.
- Отек желез на щеках или шее или временная боль и скованность в суставах (в основном у подростков или взрослых женщин) иногда возникают после вакцинации MMR.
- Более серьезные реакции случаются редко. Они могут включать судороги (часто связанные с лихорадкой) или временный низкий уровень тромбоцитов, который может вызвать необычное кровотечение или кровоподтеки.
- У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни.
 Людям с серьезными проблемами иммунной системы не следует делать прививку MMR.
Людям с серьезными проблемами иммунной системы не следует делать прививку MMR.
Люди иногда теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный человек покинет клинику. Если вы видите признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните по телефону 9-1-1 и доставьте человека в ближайшую больницу.
Если вас беспокоят другие симптомы, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему отчетности о побочных эффектах вакцин (VAERS). Обычно этот отчет подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетите веб-сайт VAERS в www.vaers.hhs.gov или позвоните по телефону 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и сотрудники VAERS не дают медицинских консультаций.
Национальная программа компенсации травматизма от вакцин
Национальная программа компенсации вреда, причиненного вакциной
Национальная программа компенсации вреда, причиненного вакциной (VICP) — это федеральная программа, созданная для выплаты компенсаций людям, которые могли пострадать от определенных вакцин. Претензии в отношении предполагаемых травм или смерти в результате вакцинации имеют срок подачи, который может составлять всего два года. Посетите веб-сайт VICP в www. hrsa.gov/vaccinecompensation или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о подаче заявления.
hrsa.gov/vaccinecompensation или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о подаче заявления.
Как я могу узнать больше?
Как я могу узнать больше?
- Спросите своего поставщика медицинских услуг.
- Позвоните в местный или государственный отдел здравоохранения.
- Посетите веб-сайт Управления по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) для получения вкладышей в упаковки вакцин и дополнительной информации по адресу www.fda.gov/vaccines-blood-biologics/vaccines .
- Обратитесь в Центры по контролю и профилактике заболеваний (CDC):
- Звоните по телефону 1-800-232-4636 (1-800-CDC-INFO) или
- Посетите веб-сайт CDC по адресу www.cdc.
 gov/vaccines .
gov/vaccines .
Информационное заявление о вакцине
Вакцина MMR
06.08.2021
42 U.S.C. § 300аа-26
Департамент здравоохранения и социальных служб
Центры по контролю и профилактике заболеваний
Многие информационные сообщения о вакцинах доступны на испанском и других языках. См. www.immunize.org/vis
Hojas de información sobre vacunas están disponibles en español y en muchos otros idiomas. Посетите www.immunize.org/vis
Эта информация не заменяет консультацию врача. Healthwise, Incorporated отказывается от каких-либо гарантий или ответственности за использование вами этой информации. Использование вами этой информации означает, что вы согласны с Условиями использования. Узнайте, как мы разрабатываем наш контент.
Healthwise, Healthwise для каждого решения о здоровье и логотип Healthwise являются товарными знаками Healthwise, Incorporated.
Свинка | Mass.gov
Информационный бюллетень о эпидемическом паротите
Что такое свинка?
Свинка — заразное заболевание, вызываемое вирусом. Наиболее распространенным симптомом является отек щек и челюсти из-за воспаления одной или обеих слюнных желез возле уха и задней части челюсти (чаще всего околоушных желез). Это может быть очень болезненно. Однако примерно у 33% людей свинка может протекать бессимптомно, не иметь заметного отека или могут иметь только респираторные симптомы. Другие симптомы эпидемического паротита включают лихорадку, головную боль, ригидность затылочных мышц и потерю аппетита.
Опасна ли свинка?
Свинка обычно протекает в легкой форме, хотя может быть выражен отек лица и связанный с ним дискомфорт. И могут быть тревожные осложнения. У трех-десяти процентов мужчин, больных свинкой, развиваются опухшие яички («орхит»). Приблизительно у одного процента женщин может развиться опухание яичников («оофорит»). Этот отек у мужчин и женщин может привести к потере фертильности, хотя это случается редко.
Этот отек у мужчин и женщин может привести к потере фертильности, хотя это случается редко.
Свинка иногда вызывает проблемы в других органах, включая сердце, поджелудочную железу и суставы, что может привести к необратимому повреждению. Наиболее серьезными проблемами, вызванными свинкой, являются воспаление тонкой оболочки, покрывающей головной и спинной мозг (менингит), и воспаление самого головного мозга (энцефалит). До того, как вакцина против эпидемического паротита стала доступной, эпидемический паротит составлял примерно десять процентов случаев симптоматического асептического менингита. В поствакцинальную эру среди всех людей, инфицированных свинкой, зарегистрированные показатели заболеваемости менингитом, энцефалитом, панкреатитом и глухотой составляли менее одного процента. Заражение паротитом в первом триместре беременности может увеличить риск выкидыша.
Как распространяется эпидемический паротит?
Вирус, вызывающий эпидемический паротит, передается через слюну или слизь изо рта, носа или горла при кашле, чихании или разговоре. Прикосновение к салфетке или совместному использованию чашки, которой пользовался больной свинкой, также может способствовать распространению вируса. Люди с эпидемическим паротитом обычно заразны от 2 дней до и до 5 дней после того, как их железы начинают опухать. Симптомы чаще всего появляются через 2-3 недели после облучения человека.
Прикосновение к салфетке или совместному использованию чашки, которой пользовался больной свинкой, также может способствовать распространению вируса. Люди с эпидемическим паротитом обычно заразны от 2 дней до и до 5 дней после того, как их железы начинают опухать. Симптомы чаще всего появляются через 2-3 недели после облучения человека.
В последние годы вспышки эпидемического паротита происходили в местах, где тесный контакт повторяется и длился, например, в колледжах и университетах, общежитиях и других подобных многолюдных местах. Много случаев произошло среди студентов, получивших две дозы вакцины против эпидемического паротита.
Кто болеет свинкой?
- Любой, кто никогда не болел эпидемическим паротитом и никогда не был вакцинирован.
- Младенцы в возрасте до 12 месяцев, потому что они слишком малы для вакцинации.
- Небольшой процент привитых детей и взрослых, которые, возможно, плохо реагировали на вакцину. Подсчитано, что две дозы паротитной вакцины защищают примерно 88% тех, кто ее получает.
 Это говорит о том, что 12% лиц, получивших две дозы вакцины MMR, могут быть восприимчивы к эпидемическому паротиту. Защита от вакцины также со временем снижается.
Это говорит о том, что 12% лиц, получивших две дозы вакцины MMR, могут быть восприимчивы к эпидемическому паротиту. Защита от вакцины также со временем снижается.
Как диагностируется эпидемический паротит?
Свинка часто диагностируется по ее симптомам, но это не всегда надежно, поскольку существует множество причин отека слюнных желез. Для диагностики эпидемического паротита можно использовать анализ крови, но этот тест не всегда является окончательным. Иногда для диагностики эпидемического паротита необходимы несколько анализов крови, взятых с течением времени. Мазок, взятый с внутренней стороны щеки, также может помочь диагностировать заболевание и является предпочтительным диагностическим тестом (называемым «ПЦР»). Мазок следует брать как можно скорее после появления отека.
Как предотвратить свинку?
- Вакцина против паротита обычно вводится в виде прививки MMR, которая защищает от кори, эпидемического паротита и краснухи. В настоящее время случаев этих трех заболеваний намного меньше, поскольку дети получают вакцину MMR.
 Защитите своих детей, сделав им прививку в возрасте 12–15 месяцев и еще раз перед тем, как они пойдут в детский сад.
Защитите своих детей, сделав им прививку в возрасте 12–15 месяцев и еще раз перед тем, как они пойдут в детский сад. - Постановления штата требуют, чтобы определенные группы населения были вакцинированы против эпидемического паротита. Дети в детских дошкольных учреждениях должны получить одну дозу вакцины против эпидемического паротита, а персонал должен получить две дозы MMR. Учащимся классов K–12 и колледжу необходимо две дозы вакцины MMR для поступления в школу. Анализ крови, который дает предположительные доказательства наличия иммунитета, также может быть использован для выполнения этого требования для всех групп.
- Взрослые, родившиеся в 1957 году или позже, должны получить как минимум 1 дозу MMR. Предполагается, что те, кто родился в США до 1957 года, невосприимчивы к эпидемическому паротиту.
- Люди из групп высокого риска, такие как медицинские работники (оплачиваемые, неоплачиваемые и волонтеры), студенты медицинских факультетов и международные путешественники, должны получить 2 дозы MMR,
, независимо от года рождения.
- Людей с паротитом следует держать подальше от других людей, пока они не поправятся. Государственные правила требуют, чтобы любой, у кого развился паротит, был изолирован в течение 5 дней после начала отека железы. Это означает, что их следует держать подальше от общественных мест, таких как детские сады, продуктовые магазины, школы и рабочие места.
Безопасна ли вакцина MMR?
Да. Это безопасно для большинства людей. Однако вакцина, как и другие лекарства, у некоторых людей может вызывать побочные эффекты. Вакцина MMR может вызвать лихорадку, легкую сыпь, временную боль или скованность суставов. Более серьезные проблемы, такие как судороги, проблемы с кровотечением или аллергические реакции, встречаются очень редко. Получение вакцины MMR намного безопаснее, чем вакцинация против эпидемического паротита, и у большинства людей нет никаких проблем с вакциной.
Кому не следует делать прививку MMR?
- Люди, у которых была опасная для жизни аллергическая реакция на желатин, препарат неомицин или предыдущую дозу вакцины.

- Беременные женщины не должны получать вакцину MMR. Беременные женщины, нуждающиеся в вакцинации, должны подождать до родов. Женщинам следует избегать беременности в течение 4 недель после прививки вакциной MMR.
- Людям с раком, ВИЧ или другими проблемами или методами лечения, которые ослабляют иммунную систему, перед вакцинацией следует проконсультироваться со своим врачом или медсестрой.
- Людям, недавно перенесшим переливание крови или другим препаратам крови, перед вакцинацией следует проконсультироваться со своим врачом или медсестрой.
- Людей с высокой температурой нельзя вакцинировать до тех пор, пока лихорадка и другие симптомы не исчезнут.
Должны ли медицинские работники проявлять особую осторожность в отношении эпидемического паротита?
Да. Медицинские работники, не имеющие иммунитета к эпидемическому паротиту, могут заразиться и передать вирус своим коллегам и пациентам. Вот почему требуется, чтобы все медицинские работники, подвергшиеся воздействию эпидемического паротита и не имеющие данных о вакцинации против эпидемического паротита или чьи анализы крови показывают, что они не имеют иммунитета, не работали с 12-го по 25-й день после заражения. болезнь. Медицинские работники должны иметь предположительные доказательства наличия иммунитета к эпидемическому паротиту либо посредством вакцинации, либо анализа крови.
болезнь. Медицинские работники должны иметь предположительные доказательства наличия иммунитета к эпидемическому паротиту либо посредством вакцинации, либо анализа крови.
Даже медицинские работники с предполагаемым иммунитетом к эпидемическому паротиту, контактировавшие с подтвержденными случаями эпидемического паротита, должны следить за появлением симптомов в течение 25 дней после заражения. У некоторых вакцинированных медицинских работников паротит развился после контакта с больными паротитом.
Где я могу получить дополнительную информацию?
- Ваш врач, медсестра или клиника или местный отдел здравоохранения (указан в телефонной книге местного самоуправления).
- Департамент общественного здравоохранения штата Массачусетс, Программа иммунизации (617) 983-6800 или на веб-сайте MDPH по адресу www.mass.gov/immunization-program.
- Поставщики медицинских услуг и жители Бостона также могут позвонить в Бостонскую комиссию общественного здравоохранения по телефону (617) 534-5611.



 Взгляд практического онколога. Лабораторные обоснования.
Взгляд практического онколога. Лабораторные обоснования. Это может привести к глухоте, отеку оболочек головного и/или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
Это может привести к глухоте, отеку оболочек головного и/или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти. Людям с серьезными проблемами иммунной системы не следует делать прививку MMR.
Людям с серьезными проблемами иммунной системы не следует делать прививку MMR. gov/vaccines .
gov/vaccines . Это говорит о том, что 12% лиц, получивших две дозы вакцины MMR, могут быть восприимчивы к эпидемическому паротиту. Защита от вакцины также со временем снижается.
Это говорит о том, что 12% лиц, получивших две дозы вакцины MMR, могут быть восприимчивы к эпидемическому паротиту. Защита от вакцины также со временем снижается. Защитите своих детей, сделав им прививку в возрасте 12–15 месяцев и еще раз перед тем, как они пойдут в детский сад.
Защитите своих детей, сделав им прививку в возрасте 12–15 месяцев и еще раз перед тем, как они пойдут в детский сад.